что такое расфокусировка глаз
Что такое гетерофория (скрытое косоглазие)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ахунова А. А., офтальмолога со стажем в 4 года.
Определение болезни. Причины заболевания
Гетерофория (Heterophoria), или скрытое косоглазие — это отклонение одного глаза в сторону, которое возникает в состоянии покоя. Если появляется объект для фокусировки, то глаз возвращается в нормальное положение.
В Международной классификации болезней (МКБ-10) гетерофория обозначается кодом H50.5.
Распространённость
Распространённость гетерофории увеличивается с возрастом, особенно часто она встречается у детей в 11–13 лет. Это может быть связано с высокой нагрузкой на глаза у школьников.
Причины гетерофории
Точная причина гетерофории неизвестна. Наиболее распространено мнение, что она возникает из-за комбинации факторов:
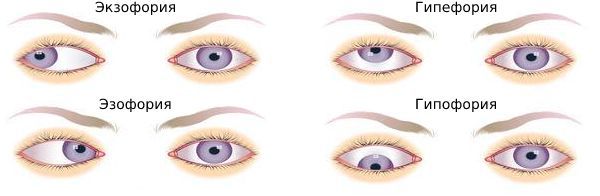
Симптомы гетерофории
В зависимости от симптомов выделяют два типа гетерофории:
Патогенез гетерофории
Американский офтальмолог Александр Дуэйн утверждал, что гетерофорию вызывает нейрогенный дисбаланс — поражение нервов, контролирующих движение глаз. Из-за этого при фиксации на объекте не удаётся удерживать схождение и расхождение зрительных осей.
Немецкий офтальмолог Альфред Бильшовский усомнился в утверждениях Дуэйна. Он предполагал, что к гетерофории приводят анатомические и механические факторы, например форма, размер глазниц и глазного яблока, состояние и работа глазных мышц и др.
Декомпенсация, т. е. выраженное нарушение баланса глазодвигательных мышц, при гетерофории случается редко. Его развитию могут способствовать нескорректированные близорукость и дальнозоркость.
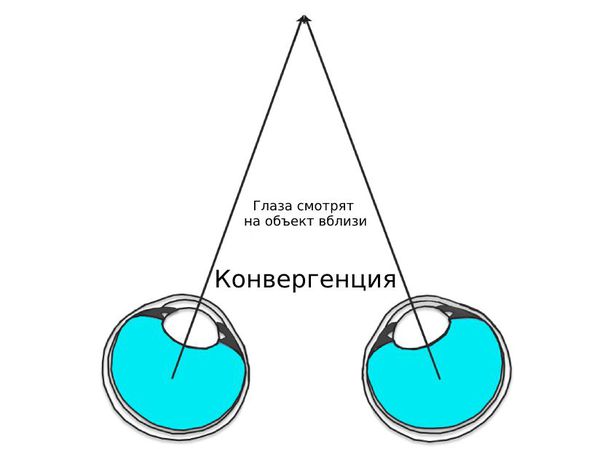
Пациентам с близорукостью требуется меньше усилий на фокусировку при взгляде на объекты вблизи. Это приводит к снижению компенсаторных механизмов конвергенции. Конвергенция — свойство бинокулярного зрения, при котором зрительные оси обоих глаз сводятся на наблюдаемом объекте. Проще говоря, при фокусировке вблизи глаза сводятся к носу, при расфокусировке и взгляде вдаль — расходятся. Чтобы это произошло, внутренние и наружные мышцы обоих глаз должны работать согласованно.
Смещению глаз от прямой оси может способствовать и неравномерная чёткость изображений на сетчатке. Такое нарушение препятствует нормальному слиянию в единое целое зрительных образов, возникающих отдельно в каждом глазу, и, следовательно, может приводить к гетерофории.
Классификация и стадии развития гетерофории
Клинические типы гетерофории:
Стадии гетерофории не выделяют. В каком-то смысле она сама является стадией, поскольку может предшествовать постоянному косоглазию.
Осложнения гетерофории
Чтобы сохранить бинокулярное зрение при гетерофории, обычно требуется больше усилий, чем при балансе глазных мышц. Декомпенсация этих механизмов может привести к истинному постоянному отклонению, т. е. явному косоглазию. Разница между гетерофорией и постоянным косоглазием — в способности или неспособности поддерживать бинокулярное зрение.
Осложнения гетерофории зависят от возраста пациента.
Осложнения гетерофории у детей
Когда глаза смещены, мозг получает два разных изображения. Сначала это может вызвать двоение в глазах и замешательство. Но со временем мозг ребёнка учится игнорировать изображение повёрнутого глаза. Вместо этого он обрабатывает только изображение лучше видящего глаза. Без лечения гетерофория может привести к необратимому ухудшению зрения на один глаз — амблиопии, или «ленивому глазу». Она хорошо лечится до 12 лет, затем зрительная система перестаёт развиваться и исправить нарушение будет сложнее.
Аномальная корреспондеция сетчатки — это приспособительная реакция косящего глаза, при которой развивается неполноценное бинокулярное зрение с неправильным слиянием изображений от обоих глаз.
Осложнения гетерофории у взрослых
Мозг взрослого человека уже научился получать изображения от обоих глаз, поэтому не может игнорировать повёрнутый глаз. В результате в глазах начинает двоиться. Это состояние сопровождается головными болями, головокружением, напряжением глаз и приступами тошноты.
Диагностика гетерофории
Всем пациентам с подозрением на косоглазие, включая маленьких детей, следует пройти полное обследование у офтальмолога. Оно включает: сбор анамнеза, оценку остроты зрения, специальные тесты и инструментальные методы.
Сбор анамнеза
На приёме врач уточняет:
Выявить скрытое косоглазие также поможет изучение старых фотографий пациента.
Оценка остроты зрения
Измерение остроты зрения называется визометрией. Диагностика проводится с помощью специальных таблиц с чёрными знаками на белом фоне. Для взрослых это изображение букв, цифр, колец с разрывами; для детей дошкольного и младшего школьного возраста — картинки. При обследовании ребёнка до трёх лёт могут возникнуть сложности, поскольку маленькие дети плохо идут на контакт с врачами.
Определение оптических отклонений
Применяются инструментальные методы, которые выявляют близорукость и дальнозоркость:
Тесты для оценки гетерофории
Также потребуется исследование с помощью щелевой лампы, обследование глазного дна, биометрия глаза и оценка цветового и бинокулярного зрения.
Гетерофорию следует дифференцировать с другими видами косоглазия.
Лечение гетерофории
Для лечения гетерофории применяют консервативные и хирургические методы.
Консервативные методы лечения
Предпочтительны для пациентов с небольшими углами отклонения при отличном контроле слияния, а также людям, которым операция противопоказана.
К консервативным методам относятся:
Хирургические методы лечения
Прогноз. Профилактика
Иногда гетерофория у детей переходит в явное косоглазие, которое со временем становится постоянным. На этот процесс может повлиять множество факторов, например увеличение размеров глазницы с возрастом.
Развитие осложнений гетерофории можно предотвратить, если выявить их на ранней стадии. Поэтому важно посетить с ребёнком офтальмолога в возрасте до 12 месяцев, затем в 3 года и ещё раз перед школой. Если при осмотре обнаружены близорукость или дальнозоркость, то маленькому пациенту следует носить очки.
Что такое «поле зрения», и почему оно может выпадать
Поля зрения — что это? Все, что вы видите, когда смотрите перед собой и не двигаете головой — ваше поле зрения. Картинка прямо перед вами входит в центральное поле зрения. То, что вы нечетко видите по сторонам, — в периферическое. Выпадение частей центрального и периферического зрения — тревожный признак.
Зрение выпадает по-разному. Иногда человек замечает, что картину мира как будто загнали в туннель, и по сторонам она обрезана. Иногда в обоих или одном глазу зрение пропадает с правой или левой стороны, оставляя только половину картинки. К разным типам выпадения зрения ведут разные причины, о которых и поговорим в этой статье.
О какой болезни предупреждает выпадение полей зрения
Выпадение поля зрения — не болезнь, а симптом. Если произошло выпадение полей зрения, причины могут быть следующими:
Только часть проблем напрямую связана с глазными болезнями. В этой статье мы обговорим распространенные причины нарушений, но в каждом конкретном случае причины тонкие и специфические — ведь дело заключается в особенностях работы глазных нервов и мозга конкретного человека. Выпадение поля зрения — симптом разных болезней, поэтому ни в коем случае нельзя заниматься самодиагностикой.
Если вы заметили, что со зрением что-то не так, нужно срочно провериться у невролога и офтальмолога. Диагностика зрения в нашей клинике поможет определить, есть ли проблемы с глазами, или причина в другом.
О чем говорит сужение периферических границ зрения
При этом дефекте кольцо слепоты начинает завладевать границами зрения, все ближе подступая к центру глаза. Сужаться поля зрения могут равномерно и неравномерно. При равномерном сужении из поля зрения выпадают равные части со всех сторон. При неравномерном с одной стороны может выпадать больше, чем с другой.
Причиной равномерного сужения периферических границ зрения могут быть поражения глазного нерва, пигментная дистрофия сетчатки.
Неравномерное сужение границ может развиться из-за глаукомы, отслоения сетчатки, атрофии зрительного нерва, заболеваний центральной артерии сетчатки.
О чем говорит выпадение части поля зрения
Если в двух глаза выпали отдельные участки зрения, это называется гемианопсией. Как правило, гемианопсия поражает оба глаза, хотя в редких случаях появляется только на одном. Если поля зрения выпадают только на одном глазу, это может быть сигналом о повреждении зрительного нерва или сетчатки. Если поражены оба глаза, причины различны:
Такое частичное выпадение поля зрения говорит о нарушениях в работе мозга. Это могут быть опухоли, последствия инсульта и другие болезни, затрагивающие зрительный тракт и хиазму — место пересечения волокон зрительных нервов в мозгу.
О чем говорят слепые пятна
Слепые пятна называются скотомами. В области скотомы зрение может пропасть совсем или быть размытым. Если человек сам способен ощущать, что в его глазу есть слепое пятно — это положительная скотома, причиной которой может быть поражение зрительного нерва. Если пациент не понимает, что его поле зрения несовершенно, скотома называется отрицательной и устанавливается с помощью диагностирования. Часто причиной становится нарушение работы структур головного мозга.
Понять причину возникновения слепого пятна можно также по его форме и месту расположения:
Чаще скотомы говорят о повреждении глаза, а не мозга.
Как понять, что выпали поля зрения
Если вы заметили, что выпали поля зрения, нужно сразу же пройти консультацию невролога и офтальмолога. Однако проблема диагностирования выпадения полей зрения заключается в том, что человек не всегда сам осознает, что зрение нарушено. Пройдите диагностику, даже если есть небольшое подозрение на непорядок со зрением. Особенно, если вы недавно перенесли или переносите болезнь, приводящую к выпадению полей зрения: инсульт, опухоль, глаукому, нервное перенапряжение и т. д.
Существуют косвенные признаки нарушения: мигрень, вспышки, дымка или давление в глазах, головокружение и нарушение работы вестибулярного аппарата. Их появление — тоже причина пройти диагностику у врача. Своевременное начало лечения избавит от неопределенности и беспокойства.
Глаза — сложные инструменты, и нарушение их работы говорит о серьезных внутренних проблемах. Выпадение зрения — один из сигналов, на который следует обратить внимание.
Материалы по теме
Возраст — один из самых важных критериев для операции по лазерной коррекции зрения. Почему? И какой возраст самый оптимальный? Разбираемся вместе.
Все еще не решаетесь на операцию по удалению катаракты? Наша статья поможет вам избавиться от последних сомнений и решиться на этот важный и ответственный шаг
Братья наши меньшие во многом похожи на людей — у нас много общего. И есть заболевания, которые бывают не только у людей, но и у животных. Одним из таких заболеваний является катаракта. Расскажем об этом подробнее в нашей статье.
Что такое расфокусировка глаз
Кафедра глазных болезней ГБОУ ВПО «Кубанский государственный медицинский университет» Федерального агентства по здравоохранению и социальному развитию, Краснодар
Кафедра глазных болезней ГБОУ ВПО «Кубанский государственный медицинский университет» Федерального агентства по здравоохранению и социальному развитию, Краснодар
Глазные симптомы при переднем и заднем шейном симпатическом синдроме
Журнал: Вестник офтальмологии. 2013;129(1): 67-70
Лысенко О. И., Малышев А. В. Глазные симптомы при переднем и заднем шейном симпатическом синдроме. Вестник офтальмологии. 2013;129(1):67-70.
Lysenko O I, Malyshev A V. Ocular signs in anterior and posterior cervical sympathetic syndrome. Vestnik Oftalmologii. 2013;129(1):67-70.
Кафедра глазных болезней ГБОУ ВПО «Кубанский государственный медицинский университет» Федерального агентства по здравоохранению и социальному развитию, Краснодар
В обзоре представлены данные литературы об особенностях анатомического строения и морфологических изменениях шейного отдела позвоночника, приводящих к нарушению симпатической иннервации, снижению кровоснабжения и возникновению глазной симптоматики. Приведены результаты экспериментальных и клинических исследований о взаимосвязи раздражения симпатических шейных ганглиев и патологических процессов глазного яблока. Описываются клинические проявления изменения органа зрения, присутствующие в неврологической симптоматике при переднем и заднем шейном симпатическом синдроме.
Кафедра глазных болезней ГБОУ ВПО «Кубанский государственный медицинский университет» Федерального агентства по здравоохранению и социальному развитию, Краснодар
Кафедра глазных болезней ГБОУ ВПО «Кубанский государственный медицинский университет» Федерального агентства по здравоохранению и социальному развитию, Краснодар
Отличительной чертой жизни современного человека является гипокинезия. Уменьшение мышечных нагрузок, длительное вынужденное положение тела и головы приводят к детренированности мышц, ослаблению их рессорной функции, усилению нагрузки на межпозвоночные диски, суставы и связки. Заболевания центральной нервной системы вертеброгенного характера по распространенности среди населения в настоящее время уступают лишь острым респираторным заболеваниям. Болезни позвоночника встречаются у 60-90% населения старше 50 лет. Постоянно увеличивается число людей молодого возраста, страдающих данной патологией [9, 25, 30].
Все шейные позвонки (кроме VII) имеют в поперечных отростках отверстия, через которые проходят позвоночные артерии, сопровождающие их вены и нервы. А.а. vertebralis, являясь первой ветвью подключичных артерий, формируют основную артерию. Она составляет вертебрально-базилярную систему, питающую затылочные доли с центральным звеном зрительного анализатора, ствола головного мозга, ядрами и проводниками глазодвигательных, блоковидных, отводящих нервов и системой заднего продольного пучка, волокна которого обеспечивают совместную и одновременную работу глазодвигательных мышц [35, 37, 43].
Центр расширения зрачка (центр Будге, или centrum ciliospinale) находится в передних рогах спинного мозга на уровне от 8-го шейного до 2-го грудного сегмента. Иннервация мышцы, расширяющей зрачок, обеспечивается n. sympaticus. Передние корешки этих отделов спинного мозга проходят через все три шейных симпатических узла. В ganglion cervicale заканчивается преганглионарный неврон и начинается новый постганглионарный, который достигает сплетения внутренней сонной артерии [1, 3, 21, 42].
В глазницу симпатические волокна попадают в виде периартериального сплетения глазной артерии, отдают корешок к ресничному узлу и в составе коротких ресничных нервов достигают глазного яблока. Шейные симпатические нервы связаны с гладкой мускулатурой орбиты, суживают просвет глазных артериол и расширяют зрачок. Периферический отдел парасимпатического пупилломоторного пути тянется от ядра n. ocolomotorius до сфинктера [1, 19, 41, 43].
Отверстия в поперечных отростках шейных позвонков достаточно узкие, сосудисто-нервный пучок тесно прилежит к костным стенкам. Поэтому при вращении головой, напряжении мышц шеи, органических изменениях в позвоночнике нервно-сосудистые образования могут подвергаться травматизации и деформации. Малейшее смещение шейного позвонка вызывает рефлекторный спазм позвоночной артерии, в дальнейшем и ее сдавливание. В процесс вовлекаются местные (шейные симпатические узлы и волокна) и общие (по типу рефлекторного вовлечения гипоталамических вегетативных центров) вегетативные образования. Патологическая афферентация, возникающая в области позвоночного нерва, по большому количеству анастомозов может распространяться и на периартериальные сплетения сонной и глазничной артерий, что приводит к появлению болей в орбите, глазных яблоках, снижению кровообращения в органе зрения [8, 10, 13, 22, 32].
Взаимосвязь между изменениями цервикального отдела и некоторой глазной патологией установлена при проведении экспериментальных и клинических исследований. В 1866 г. появилась печатная работа проф. Е.В. Адамюка «О влиянии симпатического нерва на внутриглазное давление», в которой глаукома рассматривалась как секреторный невроз, вызванный раздражением шейных симпатических узлов [1].
При изучении регуляторной роли центральной нервной системы и отдельных нервов, влияющих на глаз, советскими учеными было получено много ценных данных. В 20-х годах прошлого столетия В.П. Рощин подтвердил роль симпатической нервной системы в происхождении глаукомы [17]. Дальнейшие экспериментальные исследования, проведенные Л.С. Левиной (1941), А.Б. Десятниковым (1953), И.Ф. Синициным (1971), показали, что раздражение или экстирпация верхнего шейного симпатического ганглия приводит к колебаниям внутриглазного давления [2]. И.Б. Каплан и А.Т. Гуднева (1980) у 32% больных с внутриглазным давлением 27-33 мм рт.ст., путем лечения шейного отдела позвоночника добились его снижения до нормальных показателей [30]. А.М. Гринштейн (1957), Г.Н. Григорьев (1969), а также Д.И. Антонов (1970) указывали на встречающиеся иногда приступы одностороннего выпадения поля зрения или его части, сочетающиеся со спазмом артерии сетчатки при поражении шейных симпатических структур [2].
В середине прошлого столетия в зарубежной литературе также появились работы, посвященные клинике зрительных нарушений при окклюзиях интра- и экстракраниальных отделов позвоночных артерий Synonds, Mackenzie (1957), Hoyt (1959), Minoretal (1959), Kearns (1960). Зрительные расстройства связывались с ишемией коры затылочных долей, особенно их полюсов и областей, прилегающих к шпорной борозде [2, 40].
О зависимости зрительных нарушений от состояния позвоночника говорят изменения глазного дна, появляющиеся после воздействия на мышцы и связки шейного отдела. Во время растяжения по Бертши или при разгибании шеи у некоторых обследуемых отмечались изменения на глазном дне: расширение крупных вен, сужение артериальных стволиков или расширение артерий при неизмененном диаметре вен [30].
Г.П. Смолякова и соавт. (1988) установили, что при раздражении верхних шейных симпатических узлов появляются изменения, характерные для возрастной макулярной дегенерации. Э.С. Абдулаева (2002) зарегистрировала у пациентов при неэкссудативных формах макулодистрофии изменения кровотока в сифоне внутренней сонной и позвоночной артерий [14].
Швейцарский офтальмолог Иоганн Фридрих Горнер в 1869 г. описал передний шейный симпатический синдром как изменения лица на той стороне, где имеется недостаточность симпатической иннервации, вызванная патологическим процессом в области шеи или грудной клетки. Во Франции и Италии имя физиолога Клода Бернарда также связывают с данной патологией [1, 39].
Синдром Бернарда-Горнера бывает врожденным, приобретенным или ятрогенным. Причины развития такого симптомокомплекса многочисленны: оперативные манипуляции на симпатических узлах, опухолевые и воспалительные процессы шейного отдела позвоночника, спинного мозга, верхних сегментов грудной клетки, сирингомиелия, множественный склероз. Описаны случаи появления синдрома Горнера у лиц, ослабленных после острых инфекций, герпетических заболеваний, склеродермии; с улучшением общего состояния передний шейный симпатический синдром у этих пациентов полностью исчезал [1, 21, 27].
Синдром Горнера нередко осложняется рядом других болезненных состояний: гипотонией, обесцвечиванием радужки, катарактой, слезотечением, расширением конъюнктивальных и ретинальных сосудов. Иногда ко всему этому присоединяется потливость и гиперемия кожных покровов соответствующей половины лица [1, 22]. У детей отсутствие симпатической иннервации препятствует пигментации меланоцитов, находящихся в строме радужки, поэтому синдром Горнера может привести к гетерохромии [1, 38].
При переднем шейном симпатическом синдроме зрачковые реакции на свет и реакции на установку вблизи протекают так же, как и в норме, или могут быть даже несколько живее, но в меньшем объеме. Возвращение к исходному состоянию при этом происходит более замедленно [1, 18, 42].
Болевая зрачковая реакция в противоположность световой реакции и реакции на установку вблизи при синдроме Горнера уменьшается значительно, становится заметной только при сильном болевом раздражении [1, 8].
Опущение верхнего века может быть связано также с поражением n. оculomotorius. В таких случаях недостаточность иннервации сфинктера вызывает расширение зрачка. В реальной клинической работе такой птоз довольно легко отличить. Дополнительно к мидриазу при повреждении глазодвигательного нерва птоз более выраженный, может полностью закрывать весь глаз [1, 40, 42].
Задний шейный симпатический синдром описан французским невропатологом J. Barre в 1925 г., позднее более детально дополнен китайским врачом J. Lieo в 1928 г. Синонимами симптомокомплекса Баре-Льеу являются: синдром позвоночной артерии, шейная мигрень, синдром позвоночного нерва, неврит симпатического позвоночного нерва [5, 11, 15, 32].
Заболевание возникает, если происходит сдавление позвоночной артерии, ее симпатического сплетения при остеохондрозе, травме или опухоли в области шеи. Но первое место в патогенезе развития синдрома позвоночной артерии принадлежит разрастанию крючковидных отростков в направлении межпозвоночных отверстий и сужение последних. Другой причиной являются поражения и изменения самих позвоночных артерий: окклюзии, деформации, аномалии отхождения, расположения и вхождения. Задний шейный симпатический синдром приводит к различным проявлениям вертебробазилярной недостаточности. Выделяют функциональную и органическую стадии [2, 9, 15, 16, 45].
Функциональная стадия синдрома позвоночной артерии характеризуется тремя группами симптомов: головная боль, кохлеовестибулярные и зрительные расстройства [5, 19, 21, 23].
У большинства пациентов боль, начинаясь в шейно-затылочном отделе, распространяется кпереди до сосцевидно-височной, теменной и лобной областей с иррадиацией в глаз, сопровождается вестибулярными (головокружение, потеря равновесия), слуховыми (снижение слуха и шум в ушах), вегетативными (потливость, чувство жара, приливы, ознобы) нарушениями. Могут присоединяться гортанные и глоточные симптомы (дисфония, дисфагия, глоточные парестезии) [5, 7, 12, 25, 27].
Болевые ощущения появляются в результате раздражения рецепторов болевой чувствительности в фиброзной и мышечной тканях позвоночника, в капсуле межпозвоночных суставов, связках, сухожилиях мышц шеи. При пальпации нередко определяется болезненность в области паравертебральных точек, остистых отростков, по ходу сосудов цервикального отдела. При прощупывании мышц можно найти узелки Корнелиуса и Мюллера, болезненность и напряжение передней лестничной мышцы. Боль может распространяться на плечевой пояс и грудную клетку, иррадировать в область сердца [5, 8, 10, 12, 44].
Зрительные нарушения были включены J. Barre (1926) в описание заднего шейного симпатического синдрома как облигатный признак. При тщательном расспросе они выявляются почти у всех больных с вертебробазилярной недостаточностью любой этиологии. Офтальмологические симптомы при синдроме позвоночной артерии различными авторами описываются несколько по-разному. В этой работе мы попытались суммировать найденные в различных источниках литературы описания. Глазные симптомы могут быть преходящими и стойкими [5, 7, 25, 27].
К преходящим относятся фотопсии. Больные жалуются на появление перед глазами «черных мушек», «копоти», «искр», «молний», разноцветных и золотых точек, которые кажутся мелькающими и колеблющимися. Фотопсии в случаях расстройств мозгового кровообращения точечные, возникновение их не связано с источником света, они продолжаются даже при закрытых глазах [2, 12, 28, 29].
Могут появляться и более сложные фотопсии, например в форме «белых блестящих колец», часто блестящих зигзагообразных линий, в виде движущегося потока разноцветных (красных, желтых и зеленых) кубиков. Во всех случаях зрительные нарушения являются кратковременными и длятся всего несколько секунд [2, 11, 13, 21].
Неясность видения предметов, ощущение «пелены» или «тумана» перед глазами отмечается, по данным литературы, примерно у половины больных с синдромом позвоночной артерии. При заднем шейном симпатическом синдроме описаны нарушения зрения, появляющиеся вместе с болями в шейно-затылочной области: мерцающие скотомы, туман и потемнение перед глазами, светобоязнь, слезотечение, ощущение песка за веками, нистагм, изменения давления в артериях сетчатки или тонуса сосудов глазного дна. Иногда отмечается покраснение конъюнктивы и развитие нейродистрофического кератита [1, 5, 29, 31].
Такие больные обращаются к офтальмологу с жалобами на неприятные ощущения в глазах, особенно при длительной работе на близком расстоянии. Возможно появление чувства «распирания» в глазнице, «выкручивания» глазных яблок, усиливающегося при напряжении зрения, во время чтения, движения глаз. Больные с задним шейным симпатическим синдромом могут сообщить окулисту о беспокоящем их двоении предметов. При обследовании выявляются уменьшение остроты и сужение поля зрения [6, 13, 30, 31, 34].
У пациентов с заболеваниями шейного отдела позвоночника нередко «затуманивание» зрения и нечеткость изображения усиливаются от резкого изменения положения головы. При этом может ухудшиться и общее состояние: появиться или усилиться головная боль, головокружение, повыситься артериальное давление [4, 6, 7, 11, 35, 45, 48].
Иногда глазные симптомы и головокружение провоцируются запрокидыванием головы назад, а в ряде случаев появляются после чрезмерной физической или эмоциональной нагрузки. Они также нередко возникают на фоне утомления: при длительной ходьбе по пересеченной местности, физической работе, ситуациях, связанных с задержкой дыхания, или развиваются после обмороков. По окончании такого приступа зрение может полностью восстановиться [6, 13, 30, 31, 34].
При вертебробазилярной недостаточности возможны кратковременные нарушения высших корковых функций, такие как различные виды зрительных агнозий с нарушением оптико-пространственного восприятия. Они появляются в результате ишемии в дистальных корковых ветвях задней мозговой артерии [2, 4, 7].
В случаях, когда патологию органа зрения пациенты не связывают с неудобной позой во время сна или на рабочем месте, поворотами и наклонами головы, им кажется, что она возникает как бы «сама по себе», именно на нее офтальмолог и направляет свое основное внимание, в то время как первопричина заболевания может остаться незамеченной [4, 7, 11, 13, 26, 42].
В заключение авторы статьи выражают надежду, что представленный материал окажет помощь практикующим офтальмологам в правильной постановке диагноза, назначении адекватного обследования и лечения.