что делать чтобы улучшить кровоток при беременности
Нарушение кровотока при беременности
Общие сведения
Кровоток отвечает за движение крови по сосудам кровеносной системы. Во время беременности исследуется кровоток в сосудах будущего малыша, пуповины, в матке. Допплерометрия плода – подвид ультразвуковой диагностики, который позволяет оценить характеристики кровотока в сосудах ребенка, матки и плаценты. На основании данного исследования врач может судить о том, страдает ли малыш от недостатка кислорода. Врач может узнать информацию о том, на каком уровне произошла патология сосудов (в матке, плаценте или пуповине). Доплерометрия проводиться вместе с УЗИ.
Исследование сосудов при беременности
При помощи доплерометрии возможно оценить кровоток в сосудах плода. Врачи исследует:
артерии головного мозга;
Наиболее ценными являются сведения про кровооток в маточных артериях и артериях пуповины. Исследуя данные сосуды. врач узнает о том, как развивается плацента. Можно узнать и о том, достаточно ли плоду кислорода и питательных веществ.
Нарушение кровотока при беременности
Нарушение кровотока характеризуется повышением диастолического компонента КСК. Увеличение мозгового кровотока это компенсаторная централизация плодового кровообращения при внутриутробной гипоксии. В плоде гипоксия характеризуется перераспределением крови с кровоснабжением жизненно-важных органов:
Характерно для асимметричной формы задержки развития плода.
Повышение ИСС тоже патологический признак. Повышение СДО во внутренней сонной артерии может означать:
Многим беременным женщинам на основании анализа полученных результатов была назначена своевременная терапия: как медикаментозная, так и коррекция образа жизни. Это помогло сохранить желанную беременность здоровой.
Причины нарушений кровотока при беременности
нарушение кровообращения в матке может быть вызвано:
Для правильной диагностики в акушерской практике применяют трехмерное ультразвуковое изображения. При помощи этого современного диагностического метода появилась перспектива диагностировать ретроплацентарное кровотечение, оценивать пороки развития сердца с помощью наблюдения за током крови. Метод незаменим, так как помагает увидеть девекты даже в наименьших сосудах.
Лечение и профилактика нарушения кровотока при беременности
В современном мире существуют возможности для раннего обнаружения акушерских осложнений, поэтому коррекцию можно пройти на раннем этапе, избежав проблем с кровообращением в дальнейшем. Беременная женщина должна помнить о том, что ее эмоциональные состояния передаются ребенку. Чтобы плод развивался без осложнений нобходимо составлять правильный рацион с максимумом витаминов, макроэлементов, углеводов, белков и жиров. Если беременную не беспокоят отеки, то потребление жидкости должно составлять не меньше 1-1,5 л. в день.
Важно контролировать изменения массы тела, так как к концу беременности прибавка в весе не должна превышать 10 кг. Существуют группы риска, нуждающиеся в применении медикаментозной профилактики, которая способствует взаимодействию систем организма плода и матери и предупреждает дисфункцию маточноплацентарного кровообращения. Значительно уменьшить перинатальную заболеваемость и смертность поможет вовремя скорректированная методика ведения родов и медикаментозная терапия. Но высокий риск появления тяжелых неврологических осложнений все-таки не исключается.
Нарушение кровотока при беременности
Общие сведения
Кровоток отвечает за движение крови по сосудам кровеносной системы. Во время беременности исследуется кровоток в сосудах будущего малыша, пуповины, в матке. Допплерометрия плода – подвид ультразвуковой диагностики, который позволяет оценить характеристики кровотока в сосудах ребенка, матки и плаценты. На основании данного исследования врач может судить о том, страдает ли малыш от недостатка кислорода. Врач может узнать информацию о том, на каком уровне произошла патология сосудов (в матке, плаценте или пуповине). Доплерометрия проводиться вместе с УЗИ.
Исследование сосудов при беременности
При помощи доплерометрии возможно оценить кровоток в сосудах плода. Врачи исследует:
артерии головного мозга;
Наиболее ценными являются сведения про кровооток в маточных артериях и артериях пуповины. Исследуя данные сосуды. врач узнает о том, как развивается плацента. Можно узнать и о том, достаточно ли плоду кислорода и питательных веществ.
Нарушение кровотока при беременности
Нарушение кровотока характеризуется повышением диастолического компонента КСК. Увеличение мозгового кровотока это компенсаторная централизация плодового кровообращения при внутриутробной гипоксии. В плоде гипоксия характеризуется перераспределением крови с кровоснабжением жизненно-важных органов:
Характерно для асимметричной формы задержки развития плода.
Повышение ИСС тоже патологический признак. Повышение СДО во внутренней сонной артерии может означать:
Многим беременным женщинам на основании анализа полученных результатов была назначена своевременная терапия: как медикаментозная, так и коррекция образа жизни. Это помогло сохранить желанную беременность здоровой.
Причины нарушений кровотока при беременности
нарушение кровообращения в матке может быть вызвано:
Для правильной диагностики в акушерской практике применяют трехмерное ультразвуковое изображения. При помощи этого современного диагностического метода появилась перспектива диагностировать ретроплацентарное кровотечение, оценивать пороки развития сердца с помощью наблюдения за током крови. Метод незаменим, так как помагает увидеть девекты даже в наименьших сосудах.
Лечение и профилактика нарушения кровотока при беременности
В современном мире существуют возможности для раннего обнаружения акушерских осложнений, поэтому коррекцию можно пройти на раннем этапе, избежав проблем с кровообращением в дальнейшем. Беременная женщина должна помнить о том, что ее эмоциональные состояния передаются ребенку. Чтобы плод развивался без осложнений нобходимо составлять правильный рацион с максимумом витаминов, макроэлементов, углеводов, белков и жиров. Если беременную не беспокоят отеки, то потребление жидкости должно составлять не меньше 1-1,5 л. в день.
Важно контролировать изменения массы тела, так как к концу беременности прибавка в весе не должна превышать 10 кг. Существуют группы риска, нуждающиеся в применении медикаментозной профилактики, которая способствует взаимодействию систем организма плода и матери и предупреждает дисфункцию маточноплацентарного кровообращения. Значительно уменьшить перинатальную заболеваемость и смертность поможет вовремя скорректированная методика ведения родов и медикаментозная терапия. Но высокий риск появления тяжелых неврологических осложнений все-таки не исключается.
Эффективность ангиопротекторов при лечении беременных с плацентарной недостаточностью
Л.С. Логутова, В.А. Петрухин, К.Н. Ахвледиани, Ж.Ю. Пырсикова, С.А. Витушко, Т.С. Коваленко, Е.В. Магилевская
Efficacy of angioprotectors in the treatment of placental insufficiency
L.S. Logutova, V.A. Petrukhin, K.N. Akhvlediani, ZH.YU. Pyrsikova, S.A. Vitushko, T.S. Kovalenko, E.V. Magilevskaya
Московский областной НИИ акушерства и гинекологии (дир. — член-корр. РАМН проф. В.И. Краснопольский) Изучены особенности внутриплацентарного кровотока и гормональной функции фетоплацентарного комплекса у 115 беременных с плацентарной недостаточностью (ПН) до лечения и после него. В 1-ю группу вошли 75 беременных, 2-ю группу (группа сравнения) составили 40 пациенток. Всем беременным проводилась комплексная терапия ПН, включающая антиагрегантные, антигипоксантные метаболические препараты. Пациенткам 1-й группы в терапию дополнительно был включен флебодиа 600 — ангиопротекторный препарат. Полученные результаты показали, что применение этого препарата оказывает положительное действие на маточно-плацентарный кровоток, материнскую и плодовую гемодинамику.
Intraplacental blood flow and the hormonal function of the fetoplacental complex were studied in 115 pregnant females with placental insufficiency (PI) before and after treatment. Group 1 consisted of 75 pregnant females; Group 2 (a control group) included 40 patients. All the pregnant females received complex therapy for PI, which included antiaggregatory and antihypoxant metabolic drugs; phlebodia 600 was additionally included in therapy in Group 1 patients. The findings have shown that phlebodia 600 exerts a positive effect on maternal-placental blood flow and maternal and fetal hemodynamics.
Плацентарная недостаточность (ПН) является актуальной проблемой акушерства и перинатологии и выражается в нарушении транспортной, трофической, эндокринной, метаболической и других важнейших функций плаценты, что приводит к снижению ее способности поддерживать адекватный обмен между организмами матери и плода [11]. ПН встречается довольно часто: в 3—46% случаев, перинатальная смертность составляет от 24,2 до 177,4‰, а заболеваемость достигает 700‰ [9]. В основе плацентарной недостаточности любой этиологии лежат нарушения плацентарного кровообращения, включая микроциркуляцию, и обменных процессов, которые тесно связаны между собой и нередко взаимообусловлены [8]. Исходя из патогенеза ПН, для предупреждения ее развития и с целью лечения проводятся мероприятия, направленные на улучшение маточно-плацентарного кровообращения и микроциркуляции, нормализацию газообмена в системе мать—плацента—плод, улучшение метаболической функции плаценты, функции гормонпродуцирующих систем фетоплацентарного комплекса (ФПК) и ликвидацию гормонального дисбаланса в системе мать—плод [5, 9].
Среди немногочисленных методов оценки состояния ФПК большое практическое значение в настоящее время имеет ультразвуковое исследование (УЗИ). На современном этапе развития эхографии с появлением трехмерной (3D) реконструкции цветового допплеровского картирования маточного и плацентарного кровотоков появилась возможность визуализации и оценки состояния внутрисосудистой сети плаценты [6, 12, 13]. Однако изучению особенностей внутриплацентарного кровотока при ПН и применению вышеуказанного метода на фоне терапии посвящены единичные исследования [10].
Другим современным и диагностически значимым методом выявления ранних нарушений в системе мать—плацента—плод является определение концентрации плацентарных гормонов в крови беременной, позволяющее своевременно выявить нарушения функции ФПК, определить резерв его компенсаторно-приспособительных реакций и оптимизировать лечебнопрофилактические мероприятия [1].
К числу лекарственных средств, оказывающих воздействие на сосудистую систему относится флебодиа 600 (международное непатентованное название — диосмин; производитель: Лаборатория “Иннотера”, Франция). Препарат относится к фармакологической группе ангиопротекторов, успешно применяется у беременных с варикозным расширением вен [1]. О возможности применения данного препарата при лечении ПН имеются единичные исследования [2, 3].
Исходя из вышеизложенного, целью нашей работы явилась оценка эффективности этого препарата в комплексной терапии ПН при помощи 3D-исследования маточно-плацентарного кровотока и гормонов ФПК.
Обследованы 115 пациенток в III триместре беременности с ПН, признаками которой были замедление роста плода (ЗРП), высокие показатели резистентности в сосудистом русле плаценты, в пуповине, аорте плода, структурные изменения в плаценте в виде раннего старения и кальциноза; особенности строения пуповины; маловодие.
Беременные были разделены на 2 группы. В 1-ю группу вошли 75 беременных, 2-ю группу (группа сравнения) составили 40 пациенток. Всем беременным проводилась комплексная терапия ПН, включающая антиагрегантные, антигипоксантные, метаболические препараты, но пациенткам 1-й группы в терапию дополнительно был включен флебодиа 600. Препарат назначали по 1 таблетке (600 мг) 2 раза в день до приема пищи в течение 30 дней в непрерывном режиме.
Исследование маточно—плацентарно—плодового кровотока проводилось до применения этого препарата и на 15-й и 30-й день его применения на ультразвуковом приборе Voluson-730, оснащенном специализированным датчиком (RAB 4-8p), с помощью использования цветового допплеровского картирования и импульсной допплерометрии артерии пуповины, грудного отдела аорты плода и сосудов плаценты. Качественный анализ кривых скоростей кровотока включал определение систолодиастолического соотношения (С/Д) в перечисленных сосудах (нормативные показатели С/Д в аорте до 5,6, в артерии пуповины до 2,8, в спиральных артериях 1,6—1,8).
Исследование кровотока в плаценте проводилось в центральной, в двух периферических и парацентральной зонах. Таким образом, практически у каждой обследованной беременной было получено 5 гистограмм, которые давали представление о состоянии сосудистого компонента плаценты. При визуальной оценке результатов 3D-исследования выбранной зоны плаценты обращали внимание на характер распределения сосудистого компонента и организацию сосудов. При компьютерной обработке плацентограмм рассчитывали следующие параметры: VI — индекс васкуляризации, FI — индекс кровотока. Нормативные показатели маточно-плацентарного кровотока разработанные в отделении перинатальной диагностики МОНИИАГ, следующие: центральная зона — VI 4,0—8,1; FI 42,0—45,0; парацентральная — VI 3,8— 7,6; FI 40,5—43,7; периферическая — VI 2,8—5,9; FI 37,5—42,1 (рис. 1).
Рис. 1. 3D-энергетические динамические допплерограммы.
При динамическом наблюдении за состоянием ФПК определяли функциональные показатели: содержание плацентарного лактогена (ПЛГ), свободного эстриола, альфа-фетопротеина (АФП) с использованием ИФА-наборов. Показатели гормонов ФПК были распределены в зависимости от значений перцентилей (П) следующим образом:
Для интегрированной оценки функции ФПК учитывали 4 типа гормональной адаптации плода. Первый тип — реакция напряжения гормональной адаптации плода, характеризующаяся повышением уровня одного гормона ФПК или более. Второй тип — реакция неустойчивости гормональной адаптации плода, характеризующаяся сочетанием повышенной и сниженной концентрации гормонов ФПК. Третий тип — реакция истощения гормональной адаптации плода, характеризующаяся снижением уровня гормонов. Четвертый тип — нормальная гормональная адаптация плода.
Возраст пациенток находился в пределах от 22 до 37 лет. У 37 (49,6%) пациенток 1-й группы и у 21 (52,5%) 2-й группы предстояли первые роды, у 38 (50,4%) и 19 (47,5%) — повторные. Из особенностей акушерско-гинекологического анамнеза у беременных обеих групп следует отметить нарушение менструального цикла у 17 (22%) и 16 (40%) соответственно, самопроизвольные выкидыши — у 18 (24%) и 10 (25%) соответственно. Перинатальные потери имели в анамнезе 5 (7%) и 6 (15%) пациенток. У 88,6% беременных обеих групп отмечались различные экстрагенитальные заболевания: патология сердечно-сосудистой системы у 12 (18,5%) беременных 1-й группы, у 6 (20%) — 2-й; варикозное расширение вен нижних конечностей и хроническая венозная недостаточность у 12 (16%) и у 7 (17,5%) пациенток соответственно; сахарный диабет 1-го типа у 8 (11%) и 9 (22,5%) беременных; патология щитовидной железы у 10 (13,3%) и 7 (17,5%) женщин соответственно.
Перечисленные соматические заболевания и осложнения акушерско-гинекологического анамнеза создавали неблагоприятный фон для развития беременности, вызывая отклонения в течении гестации.
У пациенток 1-й группы данная беременность осложнилась угрозой выкидыша в 38 (51%) случаях, многоводием в 17 (23%). Гестоз легкой степени осложнил течение беременности у 13 (17,3%) беременных, средней степени тяжести — у 6 (8%), тяжелый гестоз диагностирован у 2 пациенток. Анемия легкой степени выявлена у 43 (57,3%) беременных. Во 2-й группе угроза выкидыша наблюдалась в 17 (42,5%) случаях, многоводие — у 4 (10%) женщин. Гестоз легкой степени выявлен у 17 (42,5%) пациенток, тяжелое течение гестоза наблюдалось у 2 (5%) беременных, анемия — у 21 (52,5%).
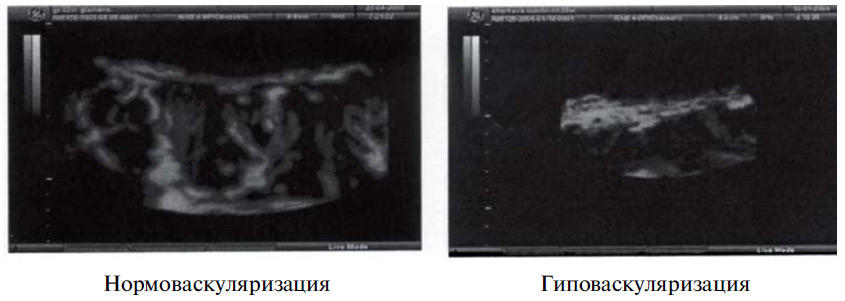
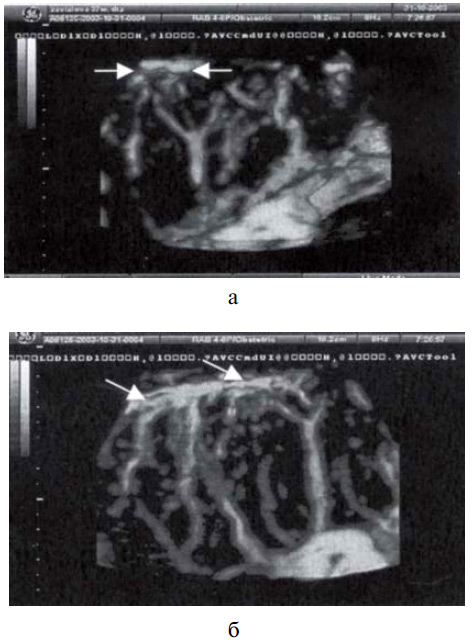
Показатели объемного маточно-плацентарного кровотока, полученные при обследовании беременных до начала лечения, свидетельствовали о снижении васкуляризации плаценты (гиповаскуляризация) у пациенток обеих групп (рис. 2, а). Достоверно низкие показатели регистрировались во всех зонах и были обусловлены сосудистым спазмом и начинающимися реологическими нарушениями в межворсинчатом пространстве. Результаты исследования внутриплацентарной гемодинамики у пациенток с ПН представлены в табл. 1.
Рис. 2. Допплерограмма. Беременность 37 нед. Гестоз.
а — до лечения: гиповаскуляризация плаценты за счет обеднения маточно-плацентарного кровотока; единичные спиральные артерии указаны стрелками.
б — та же пациентка после лечения. Увеличение сосудистого компонента в маточно-плацентарной зоне.
Таблица 1. Показатели внутриплацентарного кровотока у беременных с ПН до лечения
Плацентарная недостаточность
Большинство женщин знают, что плацента связывает маму и малыша во время беременности и при помощи нее к малышу поступают питательные вещества и кислород.
Бывают ли такие ситуации, когда плацента перестает правильно и полноценно выполнять свою функцию? Можно ли как то предотвратить это?
Какую функцию выполняет плацента
Внутри ворсин течет кровь малыша, а снаружи они омываются кровью матери. Между кровотоком мамы и малыша расположен всего один слой клеток, который и играет роль барьера между организмом матери и ребенка. Благодаря этой мембране кровь матери и плода не смешивается.
Однако в последние годы стало известно, что клетки крови плода все-таки проникают через плацентарный барьер в кровоток матери и благодаря этому стало возможным проведение генетических анализов и определение хромосомных аномалий, резуса фактора и пола плода по крови беременной женщины (неинвазивный пренатальный тест).
В плаценте происходит постоянный обмен веществ между мамой и ребенком. Из материнской крови к плоду поступает кислород и питательные вещества, от плода обратно к матери углекислый газ и продукты обмена, подлежащие выведению из организма.
Важной функцией плаценты является выработка гормонов и биологически активных веществ. В первую очередь это гормоны, важные для успешного вынашивания беременности, например хорионический гонадотропин, плацентарный лактоген, эстрогены и др.
К сожалению, не всегда все складывается вполне благополучно. В силу самых различных причин на разных сроках беременности могут происходить отклонения в развитии и функционировании плаценты. Изменения эти никогда не проходят бесследно для мамы и малыша, а зачастую имеют грозные последствия.
Если плацента перестает выполнять свои функции в полной мере, развивается так называемая плацентарная недостаточность. По сути, она заключается в ухудшении кровообращения в системе мать-плацента-плод.
Виды и причины плацентарной недостаточности
Врачи различают острую и хроническую плацентарную недостаточность:
Острая плацентарная недостаточность
Это состояние, требующее экстренного вмешательства врачей. Она характеризуется стремительным ухудшением плацентарного кровотока. Острая плацентарная недостаточность возникает в основном в результате отслойки плаценты или гибели отдельных участков ткани плаценты например при образовании тромбов в сосудах. Причиной отслойки может послужить травма живота, антифосфолипидный синдром.
Фосфолипиды – это сложные жиры, которые входят в состав оболочек всех клеток организма. В ряде случаев иммунная система организма вырабатывает большое количество антител к некоторым собственным фосфолипидам и белкам, связывающим эти липиды. Они называются антифосфолипидные антитела и при взаимодействии с клетками организма вызывают повреждение клеток и активацию свертывающей системы крови, что приводит к тромбообразованию.
Антифосфолипидный синдром является самой частой причиной тромботических осложнений при беременности, в том числе причиной отслойки плаценты и острой плацентаной недостаточности.
Вызвать отслойку плаценты может также тяжелое течение гестоза – грозного осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.
Острая плацентарная недостаточность развивается при отслойке более 2/3 поверхности плаценты.
В случае развития острой плацентарной недостаточности необходимо максимально быстро провести операцию кесарева сечения для сохранения жизни малыша и мамы.
Хроническая плацентарная недостаточность
Значительно чаще у беременных женщин встречается хроническая плацентарная недостаточность. В этом случае происходит нарушение формирования и созревания плаценты, уменьшается маточно-плацентарный и плодово-плацентарный кровотоки, ограничивается газообмен и обмен веществ в плаценте, снижается синтез плацентарных гормонов. Все эти изменения определяют недостаточное поступление кислорода и питательных веществ малышу, вызывают задержку роста и развития плода.
Причинами плацентарной недостаточности чаще всего являются перенесенные аборты, особенно хирургический аборт при первой беременности, курение, при этом количество и крепость выкуриваемых сигарет значения не имеют, поскольку на формировании неполноценных сосудов плаценты негативное действие оказывает табачный дым, а не никотин.
В группу риска по развитию плацентарной недостаточности входят также женщины с хроническими заболеваниями, такими как артериальная гипертензия, железодефицитная анемия, пиелонефрит, сахарный диабет, заболевания щитовидной железы.
В последние годы наблюдается значительный рост плацентарной недостаточности, вызванной бактериями, вирусами, грибами. Причиной этого может быть как острая инфекция, перенесенная будущей мамой во время беременности, так и активация хронического инфекционного процесса в организме беременной женщины.
Немаловажное значение в формировании хронической плацентарной недостаточности играет патология матки: эндометриоз, пороки развития матки (седловидная, двурогая). Фактором риска врачи считают также миому матки. Безусловно, целый ряд лекарственных средств оказывает неблагоприятное влияние на формирование плаценты и развитие плода. В настоящее время определен список препаратов, не разрешенных к применению во время беременности.
В некоторых случаях плацентарная недостаточность может быть обусловлена наличием хромосомных нарушений у плода, в частности при синдромах Дауна (наличие дополнительной 21 хромосомы у плода) или синдроме Эдвардса (дополнительная 18 хромосома у плода) уже в ранние сроки беременности диагностируется нарушение функции плаценты.
Следует отметить, что среди осложнений беременности, наиболее часто приводящих к развитию хронической плацентарной недостаточности, существенным фактором является преэклампсия (или поздний гестоз) – это осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.
Независимо от факторов, способствующих развитию плацентарной недостаточности, в основе ее лежат нарушения кровообращения в маточно-плацентарном комплексе, приводящие к нарушению всех функций плаценты. Следовательно, симптомы хронической плацентарной недостаточности будут обусловлены недостатком поступления кислорода и питательных веществ к плоду.
Это прежде всего, задержка внутриутробного развития плода – отставание размеров плода и замедление темпов его роста. Часто имеют место изменение двигательной активности плода. Сначала может быть некоторое усиление движений, а затем уменьшение. Нарушение защитной функции плаценты приводит к внутриутробному инфицированию плода под действием проникающих через плаценту патогенных (болезнетворных) микроорганизмов. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации в родах, у них отмечается нарушение адаптации к внеутробной жизни, повышенная заболеваемость в первый год жизни.
По времени возникновения врачи разделяют плацентарную недостаточность на раннюю и позднюю.
Ранняя (или первичная) плацентарная недостаточность
Развивается до 16 недель беременности. Она возникает уже на этапе формирования плаценты и связана с заболеваниями беременной женщины, имеющимися до беременности, к примеру с патологией матки, хронической артериальной гипертензией, эндокринологическими заболеваниями. При этом происходит формированием неполноценных сосудов в плаценте.
Поздняя (или вторичная) плацентарная недостаточность
Возникает после 16 недель беременности и чаще всего связана с заболеваниями, возникшими уже во время беременности. Чаще всего это железодефицитная анемия (то есть снижение концентрации гемоглобина и железа в крови), гестационный сахарный диабет (то есть нарушение усвоения организмом глюкозы, возникшее на фоне беременности), перенесенные вирусные и бактериальные инфекции.
Важным является подразделение плацентарной недостаточности на компенсированную и декомпенсированные формы.
Компенсированная плацентарная недостаточность
Развивается, к примеру, при угрозе прерывания беременности и нетяжелых формах позднего гестоза, в случае, если эти осложнения успешно поддаются медикаментозной коррекции.
Декомпенсированная плацентарная недостаточность
Вызывает развитие задержки развития плода, хронической внутриутробной гипоксии, вплоть до гибели плода.
Диагностика плацентарной недостаточности
Лечить уже развившуюся плацентарную недостаточность практически невозможно, поэтому врачи активно стремятся выявлять беременных женщин, угрожаемых в отношении формирования нарушений функции плаценты. Если плацентарная недостаточность выявляется в 3 триместре беременности, эффективного лечения, к сожалению, не существует. Поэтому очень активно в настоящее время применяются все способы выявления в ранние сроки беременности тех женщин, в формировании плаценты которых произошли нарушения.
В первую очередь, при постановке на учет по беременности выявляют максимально значимые факторы риска – курение, перенесенные аборты, отягощенную наследственность (низкий вес при рождении, склонность к тромбозам), наличие хронических заболеваний сердца, сосудов, сахарного диабета.
Профилактические мероприятия против развития плацентарной недостаточности особенно актуальны и необходимы до 16-17 недель беременности, когда происходит формирование структур плаценты.
Значимую помощь в оценке риска развития плацентарной недостаточности оказывает пренатальный скрининг, который проводится в 11-14 недель беременности. Он проводится для выявления синдромов Дауна, Эдвардса и др. хромосомных болезней у плода. В настоящее время самым актуальным является проведение комплексного ранний скрининг беременной на прогнозирование риска развития плацентарной недостаточности, преэклампсии и внутриутробной задержки развития плода. Поскольку данный вид диагностики относится к самым современным и передовым, к сожалению, он пока не включен в перечень услуг, предоставляемых в женской консультации в рамках ОМС, но доступен всем желающим в центрах пренатальной диагностики.
Определение белков, вырабатываемых плацентой
В первую очередь проводят определение белка РАРР-А, он является также маркером хромосомных аномалий плода. Снижение концентрации РАРР-А в крови в 11-14 недель беременности встречается у беременных женщин, имеющих высокий риск плацентарной недостаточности и задержки развития плода.
Второй гормон плаценты, который помогает в оценке рисков плацентарной недостаточности – PIGF (плацентарный фактор роста). Его концентрация в крови снижается задолго до первых проявлений плацентарной недостаточности. Его определение применяют не настолько широко, как PAPP-A, но тем не менее многие лаборатории уже включили данный белок в пренатальный скрининг 1 триместра. Крайне важное значение при проведении скрининга 1 триместра имеет измерение кровотоков в сосудах матки. Однозначно доказано, что сужение сосудов матки, определяемое при исследовании, свидетельствует о неполноценности формирования плаценты, которое будет ухудшаться с увеличением срока беременности и приведет к снижению питания малыша и снабжения его кислородов, то есть к развитию плацентарной недостаточности и задержки развития плода. При нормальных размерах маточных сосудов в 11-14 недель беременности риск тяжелой плацентарной недостаточности ничтожно мал.
Следующее обязательное скрининговое ультразвуковое исследование проводится в 20-21 неделю беременности. При этом обязательно проводят измерения плода, чтобы оценить, нет ли отставания в росте. Ведь при кислородном голодании замедляются темпы роста плода и размеры его начинают отставать от нормы для каждого срока беременности. Кроме того врач обязательно оценивает состояние и зрелость плаценты. Во время УЗИ проводится также допплерометрия сосудов матки для выявления ранних изменений, предшествующих клиническим проявлениям плацентарной недостаточности.
У пациенток, относящихся к группе высокого риска кроме УЗИ и допплерометрии проводят также суточное мониторирование колебаний артериального давления, определение количества белка в анализе мочи, собранном за сутки, оценивают показатели системы свертывания крови.
Третье УЗИ проводится всем будущим мамам в 30–34 недели беременности. Врач измеряет окружность головы и живота крохи, длину костей его ручек и ножек, и вычисляет предполагаемый вес плода. Эти измерения позволяют доктору убедиться в том, что малыш развивается нормально. Также имеет значение строение плаценты, наличие в ней признаков старения, вследствие чего она обычно перестает полноценно снабжать малыша кровью, а, значит, ему перестает хватать кислорода и питательных веществ и развитие ребенка нарушается. Во время УЗИ оценивается количество и вид околоплодных вод, которые также могут изменяться при внутриутробном страдании плода.
Допплерометрия
Допплерометрия сосудов плаценты и пуповины (метод исследования скоростей кровотоков в этих сосудах) так же позволяет оценить самочувствие малыша. Доктор исследует кровоток в артериях матки, пуповины, сердца и мозга ребенка. Это исследование позволяет определить, хорошо ли работает плацента, нет ли признаков нехватки кислорода у малыша, или развития гестоза у мамы. При снижении скорости кровотока в каком-либо сосуде можно говорить о нарушениях питания плода различной степени тяжести.
Вовремя проведенное обследование позволяет выявить начальные стадии дефицита кровоснабжения. В таких случаях лечение сможет предотвратить грозные осложнения, такие как гипоксия и внутриутробная задержка развития малыша. Допперометрию проводят в 20–21 неделю и в 30-32 недели беременности, при наличии изменений, контроль осуществляют минимум каждые две недели.
Кардиотокография
Это важный метод оценки состояния плода. Проводится КТГ при сроке беременности 33 недели и более, поскольку только на этом этапе внутриутробного развития малыша устанавливается полноценная регуляция деятельности сердечно-сосудистой системы плода центрами спинного и головного мозга. Запись сердцебиений плода проводят в течение 20–40 минут, а при необходимости исследование может быть продлено до 1,5 часов.
Аппарат регистрирует и записывает частоту сердцебиений малыша. Врач акушер-гинеколог оценивает кривую записи сердцебиений, эпизоды урежения и резкого учащения частоты сердечных сокращений плода и на основании этих данных делает заключение о том, насколько комфортно малыш чувствует себя в животе у мамы. К примеру, при снижении концентрации кислорода в крови плода, уменьшается и его поступление к клеткам нервной системы, что в свою очередь отражается на частоте сердечных сокращений. При нормальном течении беременности КТГ проводят после 33 недели 1 раз в 10–14 дней, иногда чаще. В некоторых клиниках в настоящее время предлагается услуга постоянного КТГ-мониторирования, что приобретает актуальность при наличии признаков плацентарной недостаточности. Беременной женщине выдается мониторчик, который регистрирует изменения сердечной деятельности малыша и эти данные по интернету передаются лечащему врачу.
Лечение плацентарной недостаточности
Специфических способов лечения плацентарной недостаточности в настоящее время не существует, поскольку нет лекарственных препаратов, которые избирательно улучшают маточно-плацентарный кровоток. Именно поэтому все меры борьбы с плацентарной недостаточностью направлены на профилактику. Если пациентка относится к группе высокого риска по развитию плацентарной недостаточности, с раннего срока беременности ей назначают лекарственные препараты, эффективность которых хорошо доказана и которые предупреждают раннее развитие выраженных нарушений функции плаценты.
Если во время проведения дополнительных методов оценки состояния плода выявляются начальные нарушения поступления кислорода к малышу, проводится медикаментозное лечение, направленное на увеличение притока крови и кислорода через плаценту и обязательные контрольные обследования на фоне проводимой терапии. Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.