зрительные нервы передающие возбуждение в головной мозг какой отдел
Зрительный нерв
Зрительный нерв — это пучок нервных волокон, который обеспечивает передачу нервных импульсов, вызванных световым раздражением, от сетчатой оболочки глаза к зрительному центру коры затылочной доли мозга.
Строение и функции зрительного нерва
Сам по себе зрительный нерв — это сплетение множества тончайших нервных волокон, между которыми находится центральный артериальный канал сетчатки. Нервные волокна собираются в зрительный нерв у заднего полюса глаза. В месте, где они приближаются к диску зрительного нерва (ДЗН), количество волокон увеличивается, поэтому здесь образуется небольшое возвышение над сетчаткой. Далее волокна собираются в диск, изгибаются под углом 90˚ и ограничивают внутриглазной отдел зрительного нерва.
У зрительного нерва три оболочки:
Пространство между ними заполняется жидкостью со сложным составом.
Зрительный нерв делят на четыре участка: внутриглазной, внутриорбитальный, внутриканальцевый и внутричерепной.
Начинается зрительный нерв в диске зрительного нерва, а заканчивается в хиазме — своеобразном перекресте нервов. После этого часть нервных волокон проходит в соответствующие центры мозга.
Так зрительный нерв выполняет свою основную функцию — доставку первичных импульсов к отсекам головного мозга. Отсюда импульсы возвращают в зрительный центр уже готовое изображение.
Симптоматика заболеваний зрительного нерва
Даже небольшие травмы нервного ствола могут привести к значительным нарушениям зрения и к слепоте. Наиболее распространенные болезни данной части органов зрения — это атрофия зрительного нерва и различные сосудистые нарушения.
В большинстве случаев возникают следующие симптомы:
Диагностика и лечение заболеваний зрительного нерва
Для обследования нервного зрительного тракта необходимо оценить остроту зрения в целом, поля зрения и восприятие цвета и обязательно обследовать глазное дно. Для этого врачи используют методы офтальмоскопии и периметрии.
В большинстве случаев болезни зрительного нерва довольно трудно поддаются лечению. Восстановить функции уже атрофированных областей, к сожалению, уже невозможно. Но волокна, которые только начали разрушаться, поддаются восстановлению.
В первую очередь лечение должно быть направлено на устранение причин заболевания. Терапия, как правило, направлена на купирование воспаления в нервной ткани, стимулировании кровообращения и снятие отечности.
В Глазной клинике доктора Беликовой работают врачи-офтальмологи с большим опытом лечения заболеваний зрительного нерва.
Зрительные нервы передающие возбуждение в головной мозг какой отдел
Глаз обладает способностью видеть и при очень ярком солнечном свете, и почти в полной темноте, сводя воедино миллионы световых сигналов. Он различает огромное количество цветовых оттенков, а при помощи второго глаза может оценивать положение предмета в пространстве, его объём и конфигурацию. Однако если быть абсолютно точным, все эти замечательные свойства присущи не собственно глазу как органу зрения, а зрительному анализатору, особенно его корковому отделу, расположенному в головном мозгу.
Кроме того, глаза – существенное украшение лица и, в какой-то мере, источник информации о человеке, недаром, их называют «зеркалом души».
1.1. Анатомия и физиология зрительного анализатора
Функция зрения осуществляется благодаря сложной системе различных взаимосвязанных структур, образующих зрительный анализатор, который состоит из трёх отделов:
§ периферического – рецепторы сетчатой оболочки глаза;
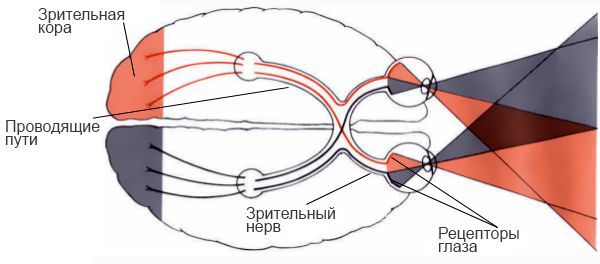
§ проводникового – зрительные нервы, передающие возбуждение в головной мозг;
§ центрального – подкорковые и стволовые центры (латеральные коленчатые тела, подушка таламуса, верхние холмики крыши среднего мозга), а также зрительная область в затылочной доле коры больших полушарий головного мозга.
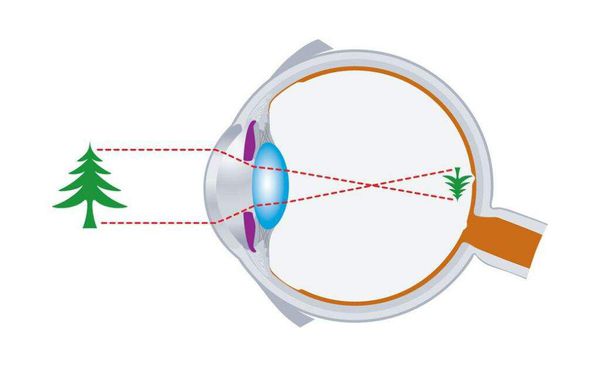
Анатомическим образованием сенсорной зрительной системы, по сути, её периферическим отделом, является глаз – парное, почти сферическое образование диаметром 24 мм и весом 6–8 г, расположенное в глазницах черепа (рис. 1). Глаз укреплен здесь при помощи четырех прямых и двух косых мышц, управляющих его движениями. Форма глаза поддерживается за счет гидростатического давления (25 мм рт. ст.) водянистой влаги и стекловидного тела.
Человеческий глаз воспринимает световые волны лишь определенной длины – приблизительно от 380 до 770 нм. Чувствительность глаза к свету варьирует: в темноте повышается, на свету снижается. Способность глаза приспосабливаться к восприятию света разной яркости носит название зрительной адаптации. Расстройство темновой адаптации выражается в снижении способности ориентироваться в пространстве при недостаточной освещенности, вплоть до утраты возможности к передвижению. Это состояние называется гемералопией («куриная слепота»). Гемералопия может возникнуть при гиповитаминозе А, в результате инфекционных болезней, плохого питания и др. Световая адаптация – это приспособление органа зрения к высокому уровню освещенности, протекающее достаточно быстро (50–60 сек). Так, если человек входит из темноты в ярко освещённую комнату, у него возникает временное ослепление, которое быстро проходит. Люди с нарушенной световой адаптацией лучше видят в сумерках, чем на свету.
Анатомия зрительного нерва
— вторая пара черепно-мозговых нервов, по которым зрительные раздражения, воспринятые чувствительными клетками сетчатки, передаются в головной мозг.
Зрительный нерв (n.opticus) представляет собой нерв специальной чувствительности, по своему развитию и строению представляет собой не типичный черепномозговой нерв, а как бы мозговое белое вещество, вынесенное на периферию и связанное с ядрами промежуточного мозга, а через них и с корой больших полушарий, он образован аксонами ганглиозных клеток сетчатки и заканчивается в хиазме. У взрослых людей его общая длина варьирует от 35 до 55 мм. Значительную часть нерва составляет глазничный отрезок (25-30 мм), который в горизонтальной плоскости имеет S-образный изгиб, благодаря чему не испытывает натяжений при движениях глазного яблока.
Подоболочечные пространства глазничной части нерва (субдуральное и субарахноидальное) соединяются с аналогичными пространствами головного мозга, но изолированы друг от друга. Они заполнены жидкостью сложного состава (внутриглазная, тканевая, цереброспинальная). Поскольку внутриглазное давление в норме в 2 раза выше внутричерепного (10-12 мм рт. ст.), направление ее тока совпадает с градиентом давления. Исключение составляют случаи, когда существенно повышается внутричерепное давление (например, при развитии опухоли мозга, кровоизлияниях в полость черепа) или, наоборот, значительно снижается тонус глаза.
В глазничном отрезке зрительного нерва вблизи глазного яблока соотношения между нервными волокнами остаются такими же, как и в его диске. Далее папилломакулярный пучок перемещается в осевое положение, а волокна от височных квадрантов сетчатки — на всю соответствующую половину зрительного нерва. Таким образом, зрительный нерв четко разделен на правую и левую половины. Менее выражено его деление па верхнюю и нижнюю половины. Важной в клиническом смысле особенностью является то, что нерв лишен чувствительных нервных окончаний.
Среди пучков волокон зрительного нерва располагаются центральная артерия сетчатки (центральная ретинальная артерия) и одноимённая вена. Артерия возникает в центральной части глаза, а её капилляры покрывают всю поверхность сетчатки. Вместе с глазной артерией зрительный нерв проходит в полость черепа через зрительный канал, образованный малым крылом клиновидной кости.
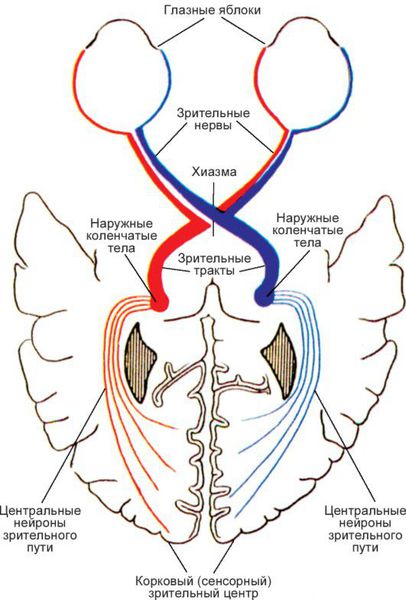
Пройдя через толщу жирового тела глазницы зрительный нерв подходит к общему сухожильному кольцу. Этот его участок носит название глазничная часть (лат. pars orbitalis). Затем он входит в зрительный канал (лат. canalis opticus) — эта часть носит название внутриканальцевая часть (лат. pars intracanalicularis), а из глазницы в полость черепа выходит внутричерепная часть (лат. pars intracranialis). Здесь в области предперекрёстной борозды клиновидной кости (лат. os sphenoidale) происходит частичный перекрёст волокон зрительного нерва — лат. chiasma opticum.
Латеральная часть волокон каждого из зрительных нервов направляется дальше по своей стороне.
Медиальная часть переходит на противоположную сторону, где соединяется с волокнами латеральной части зрительного нерва гомолатеральной (своей) стороны и образует вместе с ними зрительный тракт лат. tractus opticus.
В лат. spatia intervaginalis проходят артерии и вены.
Каждый зрительный тракт огибает с боковой стороны ножку мозга (лат. pedunculus cerebri) и заканчивается в первичных подкорковых зрительных центрах, которые представлены с каждой стороны латеральным коленчатым телом, подушкой таламуса и ядрами верхнего холмика, где производится первичная переработка зрительной информации и формирование зрачковых реакций.
От подкорковых центров зрения нервы веером расходятся по обе стороны височной части головного мозга — начинается центральный зрительный путь (зрительная лучистость Грациоле), Далее волокна, несущие информацию от первичных подкорковых зрительных центров собираются вместе, чтобы пройти через внутреннюю капсулу. Заканчивается зрительный путь в коре затылочных долей (зрительной зоне) головного мозга.

Диск зрительного нерва (ДЗН)
Место соединения оптических волокон сетчатки в канале, образованном оболочками глазного яблока. Поскольку слой нервных волокон и вся сетчатка по мере приближения к нему утолщаются, то это место выступает внутрь глаза в виде сосочка, отсюда и прежнее название – papilla n. optici. Общее количество нервных волокон, составляющих ДЗН, достигает 1.200.000, но с возрастом постепенно уменьшается.
Анатомические параметры ДЗН:
При УЗ–сканировании:
По данным трехмерной оптической томографии
Локализация: в носовой части глазного дна на расстоянии 2,5-3 мм от заднего полюса глаза и на 0,5- 1 мм книзу от него.
По тканевой структуре ДЗН относится к безмякотным нервным образованиям. Сам он лишен всех мозговых оболочек, а составляющие его нервные волокна – миелиновой оболочки. ДЗН богато снабжен сосудами и опорными элементами. Его нейроглия состоит исключительно из астроцитов.
Граница между безмякотным и мякотным отделами зрительного нерва совпадает с наружной поверхностью lamina cribrosa.
В ДЗН, т. е. в безмякотном отделе зрительного нерва, можно выделить три части.
Оболочки зрительного нерва
Зрительный нерв окружен тремя мозговыми оболочками, образующими наружное и внутреннее влагалища зрительного нерва (vaginae externa et interna n. optici).
Толщина зрительного нерва с оболочками 4-4,5 мм, без них – 3-3,5 мм.
Кровоснабжение зрительного нерва
Основным источником кровоснабжения переднего отдела зрительного нерва является система задних коротких циллиарных артерий.
Ретинальная часть ДЗН кровоснабжается за счет a. retinae centralis. Темпоральный сектор этого слоя снабжается веточками из хориоидальных сосудов.
Преламинарная часть снабжается кровью из капилляров перипапиллярных хориоидальных сосудов.
Ламинарная часть ДЗН получает питание из терминальных артериол перипапиллярной хориоидеи или от круга Галлера-Цинна.
Ретроламинарная часть зрительного нерва получает кровь в основном из ветвей сосудистого сплетения мягкой мозговой оболочки. Это сплетение образовано возвратными артериальными ветвями перипапиллярной хориоидеи, артериолами круга Галлера-Цинна и ветвями ЗКЦА.
Глазничная часть зрительного нерва кровоснабжается a. centralis n. optici.
Внутриканальная и околоканальная части зрительного нерва имеют особую систему кровоснабжения.
Сосудистая сеть внутричерепной части зрительного нерва образована разветвлениями передней мозговой и непосредственно внутренней сонной артерии. В кровоснабжении принимают участие глазничная артерия и передняя соединительная артерия.
Отток крови из переднего отдела зрительного нерва происходит в основном через центральную вену сетчатки. Из области диска в его преламинарной части венозная кровь частично оттекает в перипапиллярные хориоидальные вены, несущие кровь в вортикозные вены глаза. Во внутриканальной части зрительного нерва проходит задняя центральная вена (v. centralis posterior), которая после выхода из ствола нерва вливается в кавернозный синус. Эта вена может быть источником кровотечения в ткань нерва при его повреждениях в костном канале.
Что такое гемианопсия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нежибовской Юлии Валерьевны, офтальмолога со стажем в 7 лет.
Определение болезни. Причины заболевания
С точки зрения медицины неправильно говорить о гемианопсии как о самостоятельном заболевании, так как данная патология зрения является только проявлением истинной болезни. Это своего рода симптом, присущий разным по происхождению заболеваниям. Их лечением может заниматься невролог, онколог, офтальмолог, нейрохирург, эндокринолог, терапевт и др.
Кроме того, височная часть сетчатки глаза получает изображение от предметов, которые расположены в области носа, а носовая часть сетчатки собирает изображение с височных областей поля зрения.
Причины гемианопсии и других поражений полей зрения:
Симптомы гемианопсии
Гемианопсия может начаться остро вследствие нарушения кровообращения головного мозга (инсульта) или черепно-мозговой травмы. Пациенты обычно сразу замечают, что потеряли часть зрения, либо видят какие-то пятна (участок дефекта в изображении) перед глазами.
Патогенез гемианопсии
Клинические проявления будут зависеть от того, какой из участков цепи пострадает. Проявится это в патологическом изменении полей зрения. Сразу нужно пояснить, что поле зрения — это пространство, в рамках которого при фиксированном взгляде объекты видны одновременно.
Периферическое поле зрения имеет свои границы, в зависимости от стороны направления взгляда оно варьируется от 50° до 90°. Изменения в полях зрения играют ключевую роль в топической диагностике уровня повреждения и помогают предположить, где находится очаг. Поражение может затрагивать разные компоненты зрительного анализатора.
Поражение зрительного нерва
Полное повреждение зрительного нерва вызывает полную слепоту глаза (амавроз). При частичном повреждении развивается частичная утрата функции — субатрофия, что приводит к изменению полей зрения, возникновению скотом (слепых секторов или островков в поле зрения )
Поражение оптической хиазмы
Топографические особенности хиазмы объясняют её уязвимость при различных внутричерепных патологиях (опухоли гипофиза, расширении третьего желудочка, повышении внутричерепного давления, склерозе мозговой части внутренней сонной артерии т. п.). Тотальное повреждение перекрёста вызывает полную двухстороннюю слепоту.
«Как лошадь в шорах»
При повреждении только наружных отделов хиазмы (например, при аневризмах сонных артерий) тёмными окажутся височные половины сетчаток обоих глаз. Наступит также разноимённая, но уже биназальная гемианопсия с выпадением внутренних полей зрения. Многие пациенты в этом случае не могут увидеть свой нос, описывают появление чёрного пятна перед носом.
Поражение коркового зрительного анализатора
Начиная со зрительного тракта, проведение и восприятие раздражения происходит одноимённо: в правых путях зрительного тракта — от правых половин сетчаток обоих глаз, в левых — от левых. При нарушениях в этой зоне возникает гомонимная гемианопсия противоположных полей зрения. Например, поражение слева вызывает правостороннюю одноименную гемианопсию т. п.
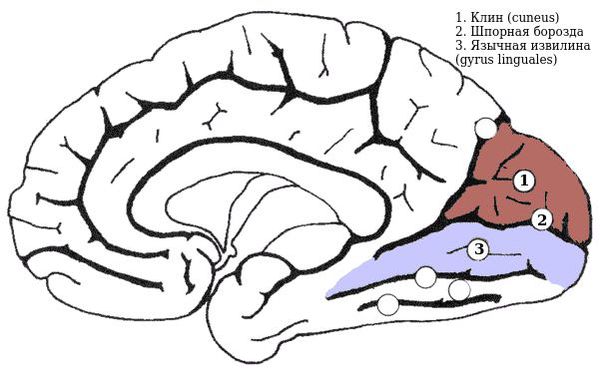
При повреждении обоих клинов головного мозга (cuneus) возникает нижняя гемианопсия, верхняя развивается при повреждении язычной извилины (gyrus linguales). Однако они встречаются редко.
Если корковая проекционная зрительная область или идущие к ней зрительные пути повреждены не полностью, могут появляться частичные гемианопсии. Так, при поражении левого cuneus «слепыми» окажутся только левые верхние квадранты сетчатки, и в полях зрения выпадут, соответственно, только правые нижние квадранты.
Поражение коры головного мозга
Классификация и стадии развития гемианопсии
Существуют некоторые критерии для дифференциальной диагностики одинаковой на первый взгляд гемианопсии при поражении центральной либо проводниковой части зрительного анализатора.
Трактусовая, или проводниковая, гемианопсия (при повреждении зрительных трактов) :
Центральная гемианопсия (при повреждении корковых отделов) :
Возможно рассматривать некоторую стадийность процесса от минимальных нарушений в периметрии до тотальных. Но такая ситуация скорее указывает на развитие основного заболевания. Допустим, пациент обратился к врачу с тяжёлыми нарушениями в полях зрения вследствие отсутствия ранней диагностики инвазивного опухолевого процесса. В этом случае тяжесть состояния будет касаться больше онкологического заболевания, нежели гемианопсии.
Осложнения гемианопсии
Диагностика гемианопсии
Диагностика включает стандартный офтальмологический осмотр (авторефрактометрию, проверку остроты зрения, внутриглазного давления, осмотр на широкий зрачок).
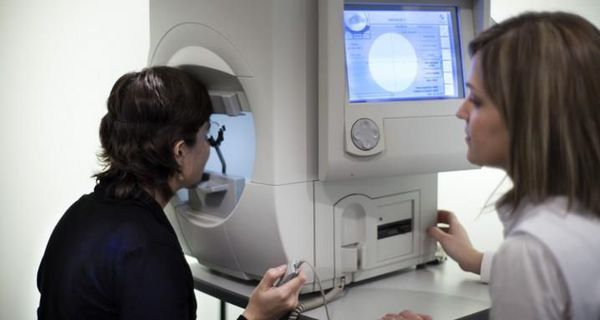
Ключевую роль играет периметрия (исследование поля зрения), она может быть ручной либо компьютерной (Hampry, Rodenstok и т.д.). С помощью периметрии визуализируются дефекты поля зрения, возможно отслеживание динамики процесса. Однако в некоторых случаях (маленький ребёнок, пожилой пациент) невозможно выполнить такое исследование корректно, так как метод требует определённой длительной концентрации внимания (около 15-30 минут на один глаз).
Гемианопсия может быть выявлена с помощью других, более простых, хотя и неточных, приёмов. Например, при просьбе указать пальцем середину палки, растянутого в руках полотенца или шнура, больной делит пополам только три четверти предмета, так как примерно четверть длины палки/полотенца/шнура больной не видит из-за гемианопсии. С поражённой стороны поля зрения пациент не замечает, какие движения пальцами делает врач.
При гемианопсии можно обнаружить следующие изменения на глазном дне:
Кроме осмотра окулиста показан осмотр невролога (нейрохирурга), а также других смежных специалистов (эндокринолога, терапевта, ревматолога, онколога).
Лечение гемианопсии
Лечение гемианопсии должно начинаться с устранения основного заболевания. Только после этого возможно полное либо частичное восстановление полей зрения. Основной патологией занимается, как правило, невролог или нейрохирург.
Острые состояния (ЧМТ, острые нарушения мозгового кровообращения, энцефалиты, абсцессы) требуют неотложной помощи и лечения по профилю в стационаре. Некоторые виды ЧМТ (например сдавление мозга костью, внутримозговые гематомы, угроза дислокации мозга вследствии отёка), инсульт-гематомы, абсцессы головного мозга, требуют незамедлительного нейрохирургического лечения.
В случае врождённой патологии всегда рассматривается возможность консервативного либо хирургического восстановительного лечения. Результаты зависят от тяжести анатомических дефектов, возможности их полного либо частичного устранения, сопутствующей патологии.
Прогноз. Профилактика
Специфической профилактики не существует. Возможны общие меры профилактики: устранение вредных факторов на производстве, отказ от курения, здоровый образ жизни, регулярная диспансеризация.
На сегодняшний день не все заболевания, вызывающие гемианопсию, поддаются полному излечению, однако ранняя диагностика патологии существенно улучшает прогноз. При своевременной и адекватной терапии возможно полное либо частичное восстановление утраченных зрительных функций.
Головной мозг человека
Нервная система человека представлена головным мозгом, расположенном в полости черепа; спинным мозгом, расположенном в полости позвоночника, и разветвленной системой нервов, которые отходят от головного мозга (черепно-мозговые нервы) и иннервируют органы головы; системой нервов, которые ответвляются от спинного мозга и иннервируют руки, ноги, туловище, внутренние органы. Головной и спинной мозг – представляют центральную нервную систему, а система нервов – периферическую нервную систему.
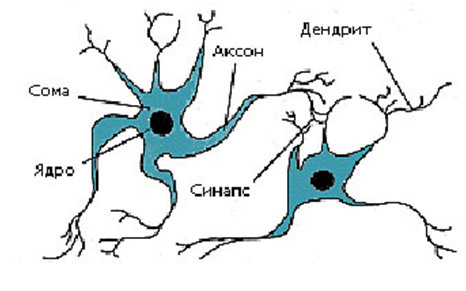
Все образования нервной системы состоят из множества нейронов (клеток нервной системы) и их отростков, по которым передаются нервные импульсы в восходящем и нисходящем направлениях за счёт многообразных связей, существующими между нейронами.
Несмотря на то, что разные нейроны выполняют различные функции, и имеют различия в строении, все они имеют тело, воспринимающая структура, и отросток, дендрит, проводящая структура.
Нервная клетка выполняет две основные функции: 1) переработка поступающей информации, передача нервного импульса и 2) биосинтетическая, направленная на поддержание своей жизнедеятельности.
Так схематически выглядит строение нейрона.
Так выглядит головной мозг человека.
Это сложнейшая структура, состоящая из множества различных образований, находящихся в тесном взаимодействии; осуществляющая проводящую, анализирующую, регулирующую и координирующую функции. Все движения тела, чувства человека, работа внутренних органов, его разум, интеллект, память, сознание, сон, бодрствование, всё контролируется головным мозгом. Мозг человека можно сравнить со сложнейшим компьютером с заложенными в него программами, постоянно модифицирующимися в течение жизни человека.
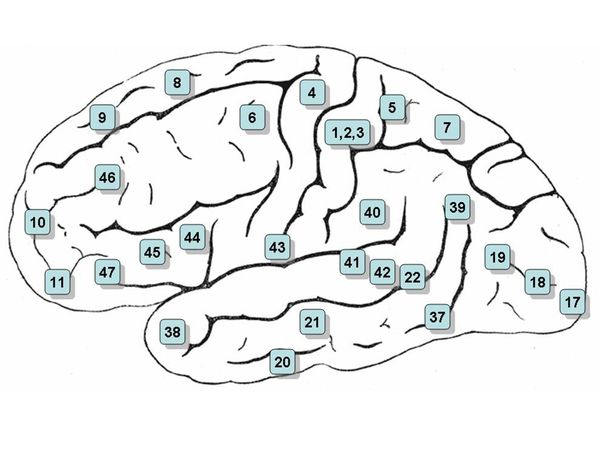
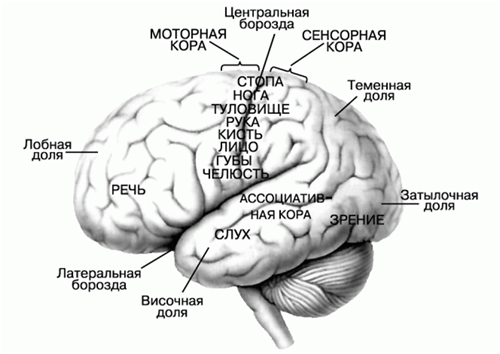
В лобных долях находятся центры регуляции произвольных движений, при поражении которых развивается слабость в руках, ногах с одной стороны, или только руки или ноги. В лобных долях находятся и центры «произвольного» поворота глаз и головы, при поражении которых возникает отклонение глаз и головы в сторону патологического очага. В лобных долях находятся и центры координации движений, при поражении которых возникают нарушения стояния и ходьбы. И, наконец, при поражении коры лобных долей развиваются поведенческие и психические расстройства.
Теменные доли отвечают за способность человека узнавать предметы наощупь, способность производить сложные целенаправленные действия, способность расшифровывать письменные знаки и способность письма.
Височные доли несут слуховые, вкусовые и обонятельные центры, центры понимания и воспроизведения речи, центры координации движений.
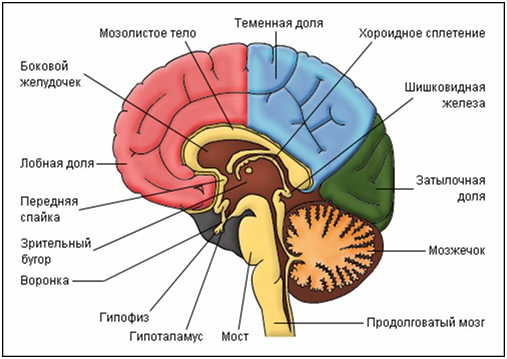
В стволе головного мозга находятся центры регуляции жизнеобеспечивающих систем органов, дыхательной, сердечно-сосудистой, промежуточные центры регуляции черепно-мозговых нервов, проводящие пути двигательной и чувствительной систем.
В стволе головного мозга в его покрышке располагаются ядра черепно-мозговых нервов, тела нервных клеток, ответственных за иннервацию органов головы, лица, обеспечивающих выполнение функции вкусового, слухового, зрительного, вестибулярного и обонятельного анализатора.
Различают черепно-мозговые нервы каудальной группы: 1) Добавочный нерв, 11 пара, иннервирует мышцу, поворачивающую голову в сторону. 2) Подъязычный нерв, 12 пара, иннервирующий язык. 3) Языкоглоточный нерв, 9 пара, иннервирующий глоточную мускулатуру, язык, нёбо, среднее ухо, слюнные железы. 4) Блуждающий нерв, 10 пара, иннервирующий мускулатуру глотки, мягкого нёба, гортани, гладкую мускулатуру бронхов, трахеи, пищевода, желудка, кишечника.
Далее различают черепно-мозговые нервы мосто-мозжечкового угла: 1) Лицевой нерв, 7 пара, иннервирующий мышцы лица. 2) Вестибуло-кохлеарный нерв, 8 пара, иннервирующий внутреннее ухо. 3) Тройничный нерв, 3 пара, иннервирующий кожу лица, челюсти, жевательные мышцы.
Далее следует группа глазодвигательных нервов: 3, 4, 6 пары.
И наконец, зрительный нерв, 2 пара, иннервирующий сетчатку глаза, и обонятельный нерв, 1 пара, иннервирующий слизистую носовой полости.