к какому врачу обращаться при смещении шейных позвонков
Смещение шейных позвонков
Спровоцировать смещение шейных позвонков можно, как врожденными патологиями, так и приобретенными травмами и заболеваниями.
Появление болевых ощущений, нарушение правильного функционирования внутренних органов – все это следствие сужения пространства в межпозвоночном канале. Бывают пациенты не торопятся обращаться к врачам, думая что боль от усталости. Последствия этого заболевания могут проявиться в межпозвоночной грыже, сколиозе, невралгии и в других патологиях позвоночного столба. Полноценная работа организма во многом зависима от строения позвоночника.
Проявление
При смещении каждого позвонка характерен свой симптом:
Все эти симптомы – свидетельство влияния смещений на многие органы человека.
Причины
Появление этого заболевания может быть по разным причинам:
Диагностика и лечение
Современная медицина с помощью оборудования способна точно установить причину смещения и назначить правильное лечение. Этот вопрос в компетенции травматолога. Пациенту назначается ряд обследований: рентгенологическое изучение, компьютерная томография спинного мозга, магнитно-резонансная томография, рентген с функциональной пробой. Необходимо точно установить место смещения, причины появления, степень деформации и далее назначить лечение.
Легкая форма деформации позвонка может ограничиться назначением медицинских препаратов и физиотерапии. Для лечения средней и тяжелой формы характерно оперативное вмешательство. Если принято решение избежать операцию, то сначала необходимо снять болевой симптом, далее рассматривать физиотерапевтические методики лечения (массаж, гимнастика, рефлексотерапия).
При реабилитационном периоде стоит воздержаться от спорта, труда, резких движений. При тяжелой форме иногда назначается использование поддерживающего корсета, для фиксации позвонков. Если такие методы не помогают, то проблема решается оперативно, чаще всего при врожденной патологии. В процессе операции врач фиксирует позвонки правильным образом, далее устраняется причина заболевания. Также в лечении применяется кинезитерапия (вытягивание позвоночника).
С понедельника по пятницу: с 09:00 до 21:00
В субботу, воскресенье: с 10:00 до 19:00
Адрес: г. Москва, ул. Нагатинская, д. 10
Телефон: 8 499 450-82-83
E-mail: [email protected]
Copyrights © 2021 Многопрофильный медицинский центр «Клиника на Нагатинской». Политика конфиденциальности
Как добраться в медицинский центр
1-й Нагатинский проезд, дом 14.
от метро Нагатинская:
Из метро выход №4, автобусная остановка «Метро Нагатинская». Автобус 142 до остановки 1-й Нагатинский проезд. Перейти дорогу, идти вдоль Почты и Вестерн Юнион по Проектируемому проезду. Выйти к 1-му Нагатинскому проезду. Слева будет большое красное здание с балконом, подняться на балкон, там будет вывеска «ЭльКлиник».
от метро Пражская:
От м. Пражская доехать до м. Нагатинская.
Из метро выход №5. Трамваи: 3, 16 до остановки 1-й Нагатинский проезд.
Из метро выход № 4, автобусная остановка «Метро Нагатинская», автобус т8 до остановки 1-й Нагатинский проезд.
от метро Анино:
Из метро выход №4. Дойти до автобусной остановки «Метро Анино», сесть на автобус т40 до остановки 1-й Нагатинский проезд.
метро Южная:
От метро Южная доехать до метро Нагатинская.
Из метро выход №4, к автобусу т8, или выход №5 к трамваям 3, 16. До остановки 1-й Нагатинский проезд.
от метро Варшавская:
От метро пройти к автобусной остановке и автобусам т40, 142, т8 до остановки «1-й Нагатинский проезд».
от метро Нагорная:
От метро Нагорная доехать до метро Нагатинская. Выход №4 к автобусам т8, 142, н8(ночной), т40, или выход №5 к трамваям 3, 16 до остановки «1-й Нагатинский проезд».
от метро Тульская:
Из метро выход №2, перейти Большой Староданиловский переулок, слева будет аптека «Ригла» и сеть магазинов. Пройти через парк к Даниловской часовне, повернуть направо и выйти к трамвайной остановке «Серпуховская застава». Сесть на 3-й трамвай, доехать до остановки «1-й Нагатинский проезд».
от метро Царицыно:
От Царицыно доехать до метро Каширская, дойти до автобусной остановки. Сесть на автобус т71, Доехать до остановки «1-й Нагатинский проезд».
от метро Орехово:
От метро Орехово доехать до метро Каширская, выход №4, повернуть направо, пройти памятник Г.К. Жукову, дойти до автобусной остановки. Сесть на автобус т71, Доехать до остановки «1-й Нагатинский проезд».
от метро Домодедовская:
Из метро выход №12, слева будет автобусная остановка. Сесть на автобус т71. Доехать до остановки «1-й Нагатинский проезд».
от ж/д станция Чертаново:
От станции перейти дорогу, пройти вдоль Проектируемого проезда к Дорожной улице, повернуть налево, идти к автобусной остановке «Центр боевых искусство». Автобусы: 683, 225, 241. Доехать до остановки «Метро Варшавская». Перейти дорогу, пройти к автобусной остановке и автобусам т40, 142. Доехать до остановки 1-й Нагатинский проезд.
от метро Коломенская:
Из метро перейти дорогу и пройти Билайн и Юнистрим к остановке «Метро Коломенская». Сесть на 47, 49 трамвай, доехать до остановки «Ювелирный завод». Повернуть налево к Проектируемому проезду, пройти вдоль медицинского центра и Следственного отдела, пройти Дикси. Обогнуть жилое здание и идти по Проектируемому проезду до светофора. Перейти дорогу к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
Из метро выход №7, к автобусной остановке «Метро Коломенская». Автобусы: 751, 351. Доехать до остановки «Нагатинская набережная, 10». Пройти вдоль набережной до автозаправки «Татнефть» и шлагбаум. Пройти до жилого дома и повернуть налево. Выйти на 1-й Нагатинский проезд. Пройти кофейню «Глафира» до светофора. Перейти дорогу. Пройти вперед и выйти к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
Из метро выход №5, справа будет автобусная остановка. Автобусы: 901, 299, 608, т71. Доехать до остановки «1-й Нагатинский проезд». Пройти Пятерочку (будет слева), повернуть налево к Почте и Вестерн Юнион, идти прямо по Проектируемому проезду. Выйти к 1-вому Нагатинскому проезду. Слева будет большое красное здание с балконом, подняться на балкон, там будет вывеска «ЭльКлиник».
от метро Технопарк:
От Технопарка доехать до метро Коломенская, выход №1, пройти «Французскую выпечку», выйти к трамвайной остановке. Сесть на 47, 49 трамвай, доехать до остановки «Ювелирный завод». Повернуть налево к Проектируемому проезду, пройти вдоль медицинского центра и Следственного отдела, пройти Дикси. Обогнуть жилое здание и идти по Проектируемому проезду до светофора. Перейти дорогу к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
от метро Автозаводская:
От метро Автозаводская доехать до метро Коломенская, выход №1, пройти «Французскую выпечку», выйти к трамвайной остановке. Сесть на 47, 49 трамвай, доехать до остановки «Ювелирный завод». Повернуть налево к Проектируемому проезду, пройти вдоль медицинского центра и Следственного отдела, пройти Дикси. Обогнуть жилое здание и идти по Проектируемому проезду до светофора. Перейти дорогу к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
Нестабильность позвоночника
Что такое нестабильность позвоночника?
Нестабильность позвоночника – это патологическое состояние позвоночного столба, характеризующееся повышенной подвижностью его определенного участка. Патология может возникать по разнообразным причинам: из-за растяжения связок, слабости мышечного корсета, дегенеративных изменений межпозвонковых дисков и др.
Столкнувшись с заболеванием, больной жалуется на интенсивную боль в шейном, грудном или поясничном отделах позвоночника, а также на напряжение мышц спины и головные боли. Болевой синдром связан с произвольными движениями позвонков назад и вперед (даже в состоянии покоя) и защемлением в ходе их движения нервных корешков.
Нестабильность позвоночного столба требует своевременной врачебной помощи. При отсутствии лечения повышенная подвижность позвоночника может привести к невралгическим нарушениям: головокружению, мигрени, потере чувствительности участков тела, звону и шуму в ушах, тошноте. Помимо этого при данной болезни может произойти повреждение спинного мозга, что чревато инвалидизацией больного.
Виды патологии
В современной медицине принято выделять 4 вида нестабильности позвоночника:
Причины нестабильности позвоночника
Повышенная подвижность позвоночника может быть врожденным или приобретенным состоянием. В первом случае заболевание развивается в результате слабости или недоразвитости суставно-связочного аппарата ребенка (например, при дисплазии соединительной ткани).
Основные причины приобретенной нестабильности позвоночника:
Симптомы нестабильности позвоночника
Клиническая картина нестабильности позвоночника напрямую зависит от места локализации повреждений и степени тяжести заболевания. Наиболее характерный симптом – интенсивная боль, усиливающаяся при физических нагрузках, поворотах головы и туловища, наклонах и длительном нахождении в одном положении (например, сидя за компьютером). Помимо этого могут возникать следующие проявления:
Кроме того патология часто сопровождается нарушениями сна. Человек не может удобно устроиться на кровати, просыпается от приступов боли. Зачастую нестабильность позвоночника сопровождается смещением позвонков и образованием патологических изгибов позвоночного столба. Помимо этого при нестабильности позвоночника отмечается повышенный мышечный тонус. Из-за частого перенапряжения мышцы устают и со временем ослабевают. При прощупывании мышц больной может чувствовать боль.
Получить консультацию
Почему «СМ-Клиника»?
Диагностика нестабильности позвоночника
В связи с тем, что нестабильность позвоночника в большинстве случаев является не единственным заболеванием, а протекает совместно с другими костно-мышечными и неврологическими нарушениями, болезнь требует тщательной дифференциальной диагностики.
На первичном приеме врач опрашивает пациента о наличии характерных для заболевания симптомов, а также проводит пальпацию (ощупывание) отделов позвоночника с целью определения локализации поражения.
При наличии болей в спине различного характера, мышечных спазмов и невралгических проявлений пациент направляется на инструментальные исследования:
Результаты полученных исследований позволяют специалисту понять особенности течения заболевания и подобрать наиболее оптимальное в конкретном случае лечение.
Мнение эксперта
Многие слышали о нестабильности позвоночника, однако далеко не все придают этому состоянию должное значение. Нестабильность позвоночника – серьезная патология, которая, при отсутствии лечения, может привести к непоправимым последствиям.
Позвоночник имеет хорошую подвижность, он способен без труда сгибаться и разгибаться, поворачиваться в разные стороны. Такая подвижность – результат непрекращающейся работы многих структурных элементов: межпозвонковых дисков, связок, мышц и суставов. Однако в результате ряда факторов позвонки могут приобретать излишнюю подвижность – это и есть нестабильность позвоночника.
В результате развивающейся патологии слаженная работа структур позвоночника нарушается, возникает смещение позвонков, позвоночник начинает деформироваться и патологически изгибаться. Свободно перемещающиеся позвонки затрагивают соседние ткани и органы: пережимают вены и артерии, тем самым приостанавливая поток кислорода и питательных веществ к жизненно важным органам, задевают нервные корешки, вызывая приступы нестерпимой боли, головокружения и тошноты. Давление на сосуды может привести к стойким нарушениям мозгового кровообращения: у больного может развиться внутричерепная гипертензия, инсульт.
В связи с этим крайне важно обращаться за врачебной консультацией еще при первых подозрениях на нестабильность позвоночника.
Смещение позвонков. Симптомы, диагностика, лечение
В статье рассмотрены причины возникновения заболевания, симптомы, обратив внимание на которые можно на ранней стадии выявить заболевание, способы диагностировать болезньи эффективное лечение, а также профилактика заболевания.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Спондилолистез – это отклонение, при котором один из позвонков немного выдается по сравнению с остальными. Отклонение обычно приводит к тому, что нервные узлы, находящиеся втой области позвоночника, которая поражена, сдавливаются. Такое заболевание свойственно для поясничного отдела – спондилолистез поясничного отдела. Для устранения симптомов и оказания помощи в лечении, лучше обратиться к доктору.
Причины, приводящие к смещению
Ряд причин смещений обширен, выделим основные:
Симптомы, характерные для смещения межпозвоночных дисков и позвонков
Способы диагностировать заболевание
Самым надежным способом является обращение к доктору. Профессионал назначит диагностику:
Методы лечения смещения межпозвоночных дисков
Обычно способы лечения и методы терапии подбирают, исходя из того, какая область позвоночника поражена и на какой стадии развития находится заболевание.
Лечение подразделяется на консервативное и оперативное. Главное, чтобы результат лечения, а именно восстановление хрящевых тканей и тонуса мышц, был очевиден и жизнь пациента нормализовалась.
Консервативное лечение предполагает:
При отсутствии эффекта от консервативных методов, прибегают к операции. Но этот метод применяется при сильных отклонениях.
Смещение дисков и позвонков – такая патология, которая широко распространена и может оказать значительное влияние на жизнь человека.
Для того чтобы случай не был запущенным, и обошлось без вмешательства хирурга, рекомендуется регулярно посещать доктора.
Что такое нестабильность шейного отдела позвоночника? Причины возникновения, диагностику и методы лечения разберем в статье доктора Никитина С. С., невролога со стажем в 12 лет.
Определение болезни. Причины заболевания
В скелетно-мышечном аппарате есть суставы, которые от природы являются неподвижными, то есть стабильными. Это свойство может быть утеряно, тогда суставы и сочленения становятся «нестабильными». Например, лонное сочленение или крестцово-подвздошные суставы могут утратить свою неподвижность после родов или ввиду травм данной анатомической области. Сегменты позвоночника также относятся к образованиям, которые могут утратить свою неподвижность, что и называется в медицинской практике термином «нестабильность». [1] Стоит отметить, что у детей до 10-ти лет нестабильность считается нормой, так как структуры, отвечающие за стабильность позвоночника, в их возрасте находятся в фазе активного роста.
Позвоночник взрослого человека состоит из 33-х или 34-х позвонков (встречается вариант нормы с шестью поясничными позвонками), что составляет 25 или 26 двигательных сегментов. [1]
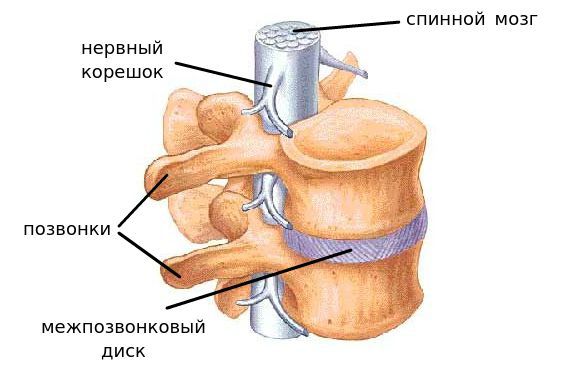
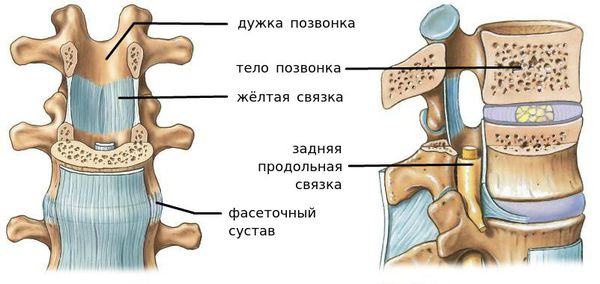
Сегмент позвоночника — это анатомическая и функциональная единица позвоночника. Анатомически сегмент состоит из межпозвонкового диска, нижней половины вышележащего позвонка, верхней половины нижележащего позвонка, передней и задней продольной связки, жёлтой связки, межпозвонковых суставов, а также всех мягких и нервных тканей, находящихся на этом уровне. [1]
За стабильность сегмента отвечают следующие структуры (перечислены в порядке убывания): межпозвонковый диск, связки и фасеточные суставы, тела позвонков.
Соответственно, и причины развития нестабильности воздействуют именно на перечисленные структуры.
Причинами являются:
Симптомы нестабильности шейного отдела позвоночника
Смещение диска как проявление нестабильности сегмента не всегда может порождать какие-то симптомы и жалобы. Вызывающую определенную симптоматику нестабильность называют «клинически значимой».
1. Боль. Сюда же относится и головная боль. Является самым частым симптомом, возникает периодически. Часто появляется после физической нагрузки, нередко уже во время нагрузки. Также возникает после сна в неудобном положении, длительном сидении при наклонённой вперёд и вниз голове, также при сгибании и разгибании головы. При повороте головы в стороны и наличии нестабильности может появиться онемение конечностей и головокружение. Также часто появляется при выполнении неверно подобранных упражнений, не подходящих для пациента, или при неправильном их выполнении. [2]
2. Мышечная симптоматика. Постоянное ощущение напряжения мышц шеи, усталости. Повседневная нагрузка вызывает напряжение, боль и требует отдыха. [2]
3. Очаговая неврологическая симптоматика. По своим проявлениям напоминает корешковую симптоматику — простреливающие боли, онемение и слабость верхних конечностей. При пальпации паравертебральных точек определяется боль.
4. Гипертензионный синдром. Проявляется повышением внутричерепного давления, что, в свою очередь, усиливает головную боль, головокружение. Также проявляется повышением артериального давления. Многие авторы считают, что оба эти проявления чреваты развитием панических атак. [1] [3]
5. Вестибуло-кохлеарные и окуло-кохлеарные нарушения. К ним относятся шум в ушах и головокружение, нарушение зрения. Пациенты часто обращаются к врачам-офтальмологам или врачам-отоларингологам, но при обследовании органов зрения и слуха не обнаруживается сколь значимых нарушений. Симптомы вызываются сдавлением позвоночной артерии, что возможно при изменении высоты межпозвонковых дисков и спондилоартроза, или артроза межпозвонковых суставов. [5]
6. Деформация позвоночника. Боль уменьшается при фиксированной шее, часто при наклоне на бок. Длительное пребывание в таком положении изменяет форму шеи, вызывает формирование или усиление кифоза (искривление позвоночника в форме горба). Кстати, тот самый нарост, который многие именуют «скоплением жира», может быть симптомом нестабильности. [5]
7. Нарушение сна. Развивается при хронизации боли. Постоянное ощущение дискомфорта, невозможность найти удобную позу для сна, вынужденная поза при выполнении повседневной нагрузки — всё это способствует невротизации, и, как следствие, развивается нарушение сна. [2] [3] [4]
Патогенез нестабильности шейного отдела позвоночника
Вопросом изучения патогенеза нестабильности сегментов шейного отдела позвоночника занимался Krismer и его ученики. [1] Опытным путём они доказали, что волокна фиброзного кольца межпозвонкового диска ограничивают ротацию позвонков даже сильнее, чем межпозвонковые и фасеточные суставы. Они также перечислили различные определения нестабильности, описали её, как состоящую из следующих механических аномалий:
Вопросы развития других видов нестабильности в настоящий момент являются дискутабельными. Хотя, рассматривая патогенез послеоперационной нестабильности, многие авторы сходятся во мнении, что сама операция является фактором, усиливающим нестабильность. Ведь сложно представить ситуацию, когда потребовалось удалить здоровый диск.
Классификация и стадии развития нестабильности шейного отдела позвоночника
Различают три стадии нестабильности: [1]
Осложнения нестабильности шейного отдела позвоночника
Самыми частыми осложнениями являются сдавление позвоночной артерии (или синдром позвоночной артерии) и интенсивный болевой синдром.
Синдром позвоночной артерии развивается в двух ситуациях:
Сдавление артерии чревато развитием общемозговой и вестибулярной симптоматики в виде головной боли, головокружения и шумовых эффектов. При остром сдавлении, как правило, развивается острый приступ в виде выраженного головокружения с тошнотой и рвотой, нарушение вестибулярной функции. При длительном сдавлении развивается хроническое нарушение мозгового и спинального кровообращения. [4]
Интенсивный болевой синдром встречается достаточно часто (либо в ситуации отсутствия лечения, либо невыполнения рекомендаций доктора по ограничению физических нагрузок). Нарастание мышечного тонуса, постоянный недостаток питательных веществе в силу нарушения кровообращения способствуют также хронизации боли. [1] [2] [5]
Расстройство двигательной функции и чувствительности развивается при сдавлении мышц и нервов, залегающих в межмышечных пространствах. Характеризуется ограничением функции мышц и онемением в зоне иннервации нервов. [1] [3] [4] [5]
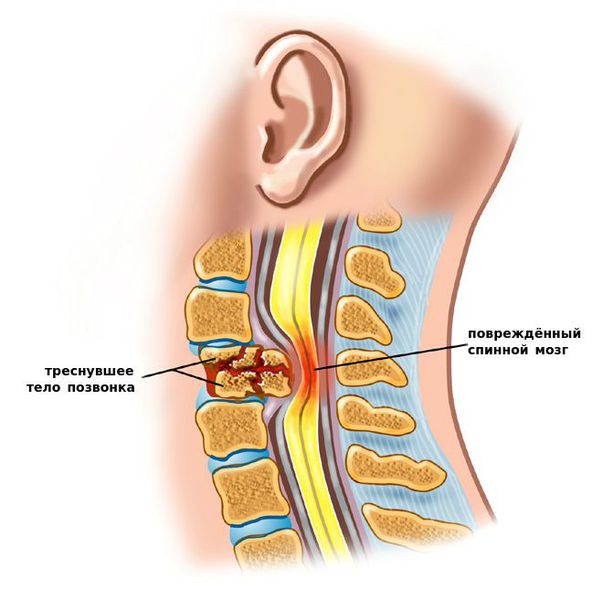
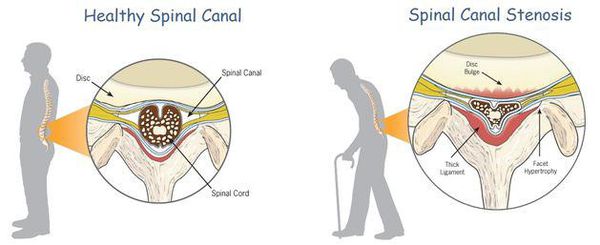
К самым серьезным осложнениям нестабильности относят стеноз позвоночного канала и компрессию спинного мозга. [1] [4] [5]
Оба расстройства опасны нарушением кровообращения, признаком которого является поражение проводящих нервных волокон, что клинически проявляется парезом (параличом) верхних и нижних конечностей, нарушением функции органов малого таза и кожной чувствительности.
Справедливости ради стоит отметить, что подобные осложнения при современном уровне диагностики и лечения возникают крайне редко.
Диагностика нестабильности шейного отдела позвоночника
Сбор жалоб и анамнеза заболевания является неотъемлемым этапом обследования пациента. При этом врач обращает внимание на характеристики и описания болевого синдрома, его локализацию, сопутствующие симптомы, такие как головная боль, головокружение, шаткость при ходьбе и др.
Неврологический осмотр. При осмотре врач-невролог определяет болезненность паравертебральных точек в шейном отделе позвоночника, напряжение и болезненность мышц, зоны отражённой и иррадиирующей боли, нарушения чувствительности, объём движений мышц и суставов, объём движений в шейном отделе позвоночника.
Рентгенографическое исследование. В стандартных проекциях признаки нестабильности обнаруживаются редко. Обязательным является выполнение функциональных рентгенологических исследований. Это самая важная методика, которой в последнее время, к сожалению, пренебрегают. При выполнении определяется переднезаднее смещение тела одного позвонка относительно другого позвонка. Общепринятой толщиной этого размера является 4 мм. Одной из возможных причин, по которой методику всё чаще игнорируют, является тот факт, что не обнаруживается корреляции между выраженностью симптомов и размерами смещения.
Компьютерная томография применяется для исследования всего шейного отдела или одного позвонка. На КТ шейного отдела можно определить ширину позвоночного канала, степень спондилоартроза.
Магнитно-резонансная томография применяется для исследования всего шейного отдела, особенно тщательно позволяет рассмотреть межпозвонковые диски.
Лечение нестабильности шейного отдела позвоночника
При наличии нестабильности лечение должно быть комплексным. Огромную роль играет профилактика.
Лечение строится из нескольких этапов.
Медикаментозное лечение:
Физиотерапевтическое лечение. [1] [2] [5]
Является эффективным средством лечения боли, купирования воспаления, восстановления нервной и мышечной ткани. Также физиотерапевтическое лечение позволяет доставить в очаг лекарственное вещество посредством электрического тока. При физиотерапевтическом лечении применяют:
Новокаиновая блокада [1] [2]
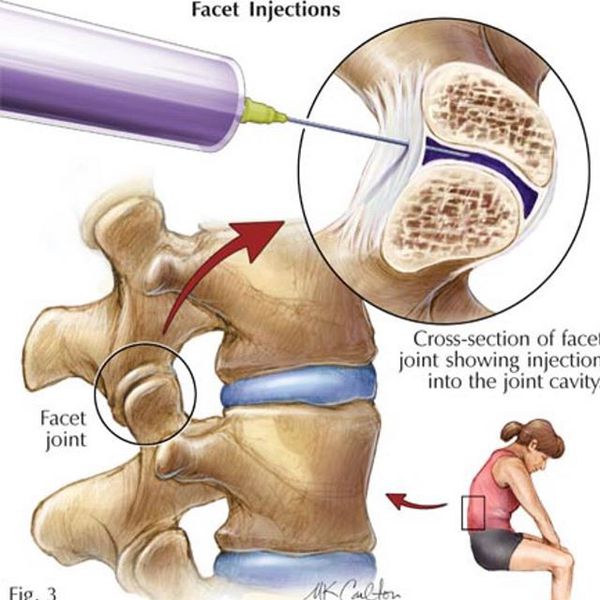
Является способом купирования острой боли за счёт доставки лекарственного вещества непосредственно к её очагу. Проводится врачом-неврологом в медицинском учреждении (не на дому!) после специального курса обучения. Лекарственным веществом может выступать раствор Новокаина 0,5% или раствора Лидокаина 2%. Также можно добавить растворы витаминов или гормонов. Состав вводимого вещества подбирает доктор в соответствии с клиническими показаниями в отсутствии противопоказаний к вводимым препаратам. Следует учесть, что врач-невролог не должен вводить вещество в межпозвонковые суставы, эту процедуру могут проводить только врачи-нейрохирурги.
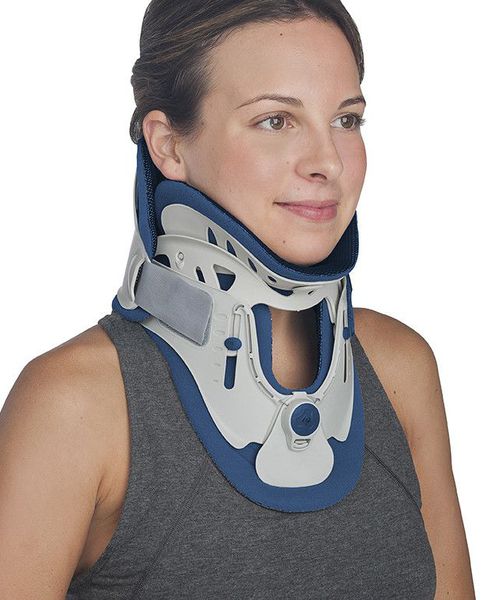
Иммобилизация позвоночника. [2] [3] [5]
Является одним из первых средств помощи при обострении. Осуществляется специальным воротником, ограничивающим подвижность. Назначается только врачом, подбирается строго индивидуально по размерам шеи. Рекомендовано подбор проводить в специализированных ортопедических салонах. Режим ношения воротника также рекомендуется в зависимости от причины, вызвавшей обострение.
Мануальная терапия. [3] [5]
Является средством мобилизации позвонков. Запрещено выполнять в острый период травмы. Выполняется мануальным терапевтом по рекомендации невролога после осмотра.
Лечебная гимнастика. [3]
Является одним из самых эффективных средств профилактики и лечения. Курс разрабатывается для пациента в зависимости от причины, вызвавшей нестабильность, а также состояния позвоночника. Цель гимнастики — это укрепления мышечной ткани (связок и мышц). Если гимнастика проводится после травмы или оперативного вмешательства, то проводится только под контролем врача-невролога или инструктора-методиста в кабинете ЛФК. После обучения курс проводится дома самостоятельно.
Рефлексотерапия, в частности акупунктура.
Является средством купирования боли, восстановления мышечной и нервной ткани, лечения сопутствующих симптомов: улучшение кровообращения, улучшение сна. Выполняется только врачом-рефлексотерапевтом при помощи специальных игл.
Хирургическое лечение. [1] [5]
Является редкой практикой. Выполняется в детском возрасте в случае доказанных аномалий строения. Во взрослой практике чаще выполняется операция «спондилодез». Она заключается в имплантации конструкции из металлических пластин и фиксирующих элементов. Её задача — препятствовать избыточной подвижности позвоночника. Операция применяется после травм, дискотомий и ламинэктомий. Последние две проводятся при грыжах позвоночника.