что такое терминальный фолликулярный илеит
Илеит
Илеит – это острое либо хроническое воспаление подвздошной кишки (дистального отдела тонкого кишечника). Проявляется диспепсическими расстройствами, болями в животе, повышением температуры до субфебрильных цифр, слабостью и недомоганием. Для подтверждения диагноза необходимо провести общий анализ крови, бактериологический и клинический анализы кала, рентгенологическое исследование кишечника с контрастированием. Бактериальные илеиты требуют применения антибиотиков, всем пациентам назначают специальную диету, энтеросорбенты и вяжущие средства, ферменты, корректоры кишечной моторики, пробиотики и мультивитамины.
Общие сведения
Илеит – достаточно распространенное заболевание, обычно сочетающееся с воспалительным процессом в других отделах кишечника (дуоденитом, еюнитом, тифлитом и т. д.). Патология поражает преимущественно молодых людей от 20 до 40 лет, несколько чаще встречается у мужчин. У жителей крупных городов и мегаполисов илеит встречается в два раза чаще, чем у сельского населения.
Специалистами в сфере современной гастроэнтерологии было установлено, что боли в правой подвздошной области в 70% случаев являются признаком хронического илеита (чаще всего иерсиниозного). Хронический илеит составляет примерно 6% от всех воспалительных заболеваний кишечника. Актуальность проблемы илеита заключается в том, что подвздошная кишка практически недоступна для эндоскопических методов исследования, а клинически илеит проявляется только неспецифическими симптомами, что является причиной гиподиагностики и ошибочной тактики лечения.
Причины илеита
Патология может развиться остро, а может иметь хроническое рецидивирующее течение. Острые илеиты более характерны для детей, часто имеют бактериальную или вирусную природу. Хроническое течение более распространено у взрослых. Наиболее частой инфекционной причиной заболевания служит инвазия иерсиний, реже воспалительный процесс в подвздошной кишке инициируется сальмонеллами, стафилококками, кишечной палочкой. Острый вирусный илеит может вызываться ротавирусами, энтеровирусами. Глистные инвазии, лямблиоз обычно приводят к развитию хронического илеита.
Существуют и общие причины, которые могут способствовать возникновению как острого, так и хронического воспаления подвздошной кишки. К ним относят аллергические реакции организма, вредные привычки (курение, алкоголизм), неправильный режим питания (употребление большого количества экстрактивной, жирной, острой пищи), отравление ядами, тяжелыми металлами и химическими реагентами. Провоцировать патологию может прием некоторых медикаментов, наследственная предрасположенность (ферментопатии), операции на кишечнике.
Чаще всего хронический воспалительный процесс развивается у пациентов, ведущих малоподвижный образ жизни, злоупотребляющих жирной пищей и алкоголем, имеющих спайки в брюшной полости и сопутствующие заболевания органов пищеварения (хронический панкреатит, желчнокаменную болезнь и др.). Илеит может выступать одним из проявлений туберкулеза, иерсиниоза, брюшного тифа, болезни Крона, язвенного колита.
Классификация
По локализации процесса выделяют изолированный илеит или сочетающийся с воспалительным процессом в желудке, других отделах тонкого кишечника, толстой кишке, а также с тотальным поражением всего кишечника. По причине возникновения заболевание может быть паразитарным, инфекционным, медикаментозным, алиментарным, токсическим, ферментативным, послеоперационным.
Илеит может быть первичным и вторичным, возникшим на фоне другой патологии пищеварительного тракта. По ферментативной активности илеиты бывают атрофическими и неатрофическими. По течению выделяют легкую форму, среднетяжелую и тяжелую, протекающую с осложнениями или без. Также особо отмечают такие стадии патологии, как обострение, полная и неполная ремиссия.
Симптомы илеита
Для хронического илеита характерно постепенное начало заболевания, умеренная выраженность симптомов. Пациенты предъявляют жалобы на умеренные боли в правой подвздошной области и вокруг пупка, урчание и вздутие живота, появление водянистого желтоватого стула с примесью непереваренной пищи сразу после еды. Акт дефекации не приносит облегчения, а может провоцировать усиление болей, коллапс. Из-за нарушения всасывания питательных веществ, витаминов и минералов отмечается постепенное снижение веса, гиповитаминоз, остеопороз.
Диагностика
В диагностике большое значение придается лабораторным методам исследования, так как дистальный отдел тонкой кишки практически недоступен для осмотра с помощью эндоскопа. Производят общий анализ крови – в нем могут быть выявлены воспалительные изменения (лейкоцитоз, сдвиг лейкоформулы влево, повышение СОЭ). Назначается вирусологическое и бактериологическое исследование кала, в копрограмме определяется большое количество непереваренных пищевых волокон, углеводов, снижение ферментативной активности.
Консультация врача-эндоскописта поможет диагностировать сопутствующую патологию пищеварительного тракта; ЭГДС проводится для исключения гастрита, воспаления начальных отделов тонкого кишечника. УЗИ органов брюшной полости выполняется при наличии подозрения на желчнокаменную болезнь, панкреатит. Также УЗИ позволит оценить состояние кишечной стенки, наличие выпота в брюшной полости (асцита). МСКТ брюшной полости дает возможность комплексной оценки состояния всех внутренних органов, выработки правильной тактики лечения.
Илеит следует дифференцировать с другими заболеваниями, протекающими с диареей: тиреотоксикозом, неспецифическим язвенным колитом, тиреотоксикозом синдромом раздраженного кишечника, болезнью Аддисона.
Лечение илеита
Всем пациентам с подозрением на воспалительный процесс в области подвздошной кишки показана консультация гастроэнтеролога. Специалист сможет дифференцировать жалобы, выявить закономерности течения заболевания, выработать правильную тактику диагностического поиска и терапии. При наличии острого инфекционного илеита в лечении обязательно принимает участие инфекционист. Лечение острых илеитов осуществляется только в стационаре. При верифицированном бактериальном генезе илеита (после определения чувствительности выделенной микрофлоры к антибиотикам) назначается антибактериальная терапия.
Обязательным компонентом лечения является диета – пища должна быть механически, химически и термически щадящей, легкоусваиваемой и богатой витаминами. При наличии упорной рвоты и диареи назначается инфузионная терапия растворами глюкозы, солевыми растворами. Для нормализации усваивания пищи обязательно назначают ферментные препараты. Если сохраняется диарея, рекомендуют прием вяжущих средств, сорбентов, рисового отвара. Важной составляющей терапии илеита служат витамины и пробиотики.
Тактика лечения хронических илеитов несколько иная. Назначается щадящая диета, содержащая молочно-кислую продукцию, небольшое количество грубых пищевых волокон, исключающая прием острых, жареных и жирных блюд. В меню включается достаточное количество белка, витаминов и минералов. Принимать пищу желательно 4-5 раз в день, маленькими порциями. При верификации наследственной ферментопатии такая диета соблюдается пожизненно. Обязательно назначаются ферменты, препараты для нормализации моторики кишечника, пробиотики, витамины и минералы, вяжущие растительные средства. Лечение может длиться несколько месяцев, однако после нормализации состояния не исключаются рецидивы.
Прогноз и профилактика
Прогноз при остром илеите благоприятный, а при хроническом течении зависит от причины и степени поражения кишечной стенки. Соблюдение диеты и прием ферментных препаратов значительно улучшают качество жизни пациентов, позволяют избежать значительного истощения, улучшают прогноз. Профилактика заключается в своевременном выявлении и лечении хронической патологии пищеварительного тракта, соблюдении правильного образа жизни и питания.
Что такое терминальный фолликулярный илеит
Болезнь Крона (терминальный илеит) относится к группе идиопатических воспалительных заболеваний толстой кишки и является сложным хроническим аутоиммунным заболеванием неизвестной этиологии, характеризующимся рецидивирующим и перемежающимся воспалением во всех отделах ЖКТ от ротовой полости до перианальной области.
Патогенез является отражением сложного взаимодействия между генетической предрасположенностью, триггерами окружающей среды (диета, инфекции и т.д.) и иммунной системой: инициирующие факторы вызывают повышение проницаемости слизистой, что облегчает сенсибилизацию к антигенам. Закрепление и усиление иммунного ответа впоследствии приводит к аутодеструктивным процессам.
Поскольку специфическая причина заболевания отсутствует, проводимое лечение также носит неспецифический характер. В противоположность язвенному колиту (ЯК), хирургическое вмешательство при болезни Крона не приводит к излечению и поэтому показано только при осложнениях заболевания.
Парадоксально, но > 50% больных нуждаются в хирургическом вмешательстве в течение первых 10 лет заболевания, у > 70-90% этот риск сохраняется всю жизнь. Повторные вмешательства существенно увеличивают риск вторичных осложнений (стомы, синдром короткой кишки).
б) Симптомы болезни Крона. Тяжесть заболевания, частота обострений и ремиссий вариабельны:
• Общие симптомы (в частности, вначале заболевания в детстве): анорексия, потеря веса, истощение, анемия (потеря крови, дефицит витамина В12), задержка роста.
• Абдоминальные симптомы: диарея (вследствие повреждения эпителия в сочетании со сниженным всасыванием желчных кислот, вызывающим слабительный эффект), кровотечение, боли и спазмы в животе, воспалительные инфильтраты, лихорадка, сепсис, симптомы обструкции (стриктуры).
• Перианальные проявления: отекшие анальные бахромки, нагноение/абсцессы, свищи, незаживающие трещины/язвы, стеноз анального канала.
• Внекишечные проявления: холелитиаз (сниженное всасывание жирных кислот в тонкой кишке), уролитиаз (желчные кислоты связывают кальций => увеличение всасывания оксалатов => увеличение концентрации оксалатов в моче), склерозирующий холангит, кожные изменения (узловая эритема, гангренозная пиодермия), офтальмопатия (увеит, конъюктивит, ирит), ревматологические заболевания (узелковый полиартрит, артралгия, ревматоидный спондилит), бронхопульмональные заболевания.
Осложнения: массивное кровотечение, сепсис, абсцесс забрюшинного пространства, токсический мегаколон, злокачественное перерождение.
в) Дифференциальный диагноз:
• ЯК, недетерминированный колит (7-15%), ишемический колит, аппендицит, дивертикулит (сигмовидной кишки, правой половины обочной кишки), колит, индуцированный лекарственными препаратами (например, НПВП), инфекционный колит (включая псевдомембранозный С.difficile колит), проктит при ЗПГШ (например, венерическая лимфогранулема, гонорея), лучевой проктит, СРК, целиакия, болезнь Уиппла, болезнь Бехчета.
• Макроскопическое исследование:
— «Лоскутное» дискретное воспаление (чередование пораженных и непораженных сегментов), продольные щелевидные язвы («след от медвежьих когтей, грабель»), вид «булыжной мостовой», афтоидные язвы, глубокие язвы и трещины, которые могут формировать свищи, окутывание кишки брыжеечной клетчаткой, утолщение брыжейки и лимфаденопатия.
— Перианальные поражения: анальные бахромки, геморрой, трещины, язвы анального канала, свищи, ректовагинальные свищи. Перинанальные абсцессы. Аноректальные стриктуры, рак анального канала.
— Внимание: рак, возникающий на фоне болезни Крона, часто не имеет форму опухоли!
• Микроскопическое исследование:
— Трансмуральное острое и хроническое воспаление (нейтрофилы, лимфоциты), изъязвление, формирование неказеозных гранулем (общая частота выявления 50-60%, но редко при поверхностной биопсии!), пенетрирующие трещины => свищи, абсцессы; хроническое воспаление => фиброз, стриктуры.
— Внимание: частичное совпадение с морфологическими признаками ЯК у 7-15% больных (недетерминированный колит).
д) Обследование при болезни Крона
Необходимый минимальный стандарт:
• Анамнез: семейный анамнез ВЗК? Функция толстой кишки, перианальные изменения (текущие, в прошлом), течение симптомов, внекишечные проявления, недержание кала, курение? Факторы риска для дифференциального диагноза с другими заболеваниями?
• Клиническое обследование: стигмы болезни Крона (перианальная деформация, свищи и т.д.), стриктуры?
• Эндоскопия:
— Ригидная ректоромано- или фибросигмоидоскопия: вовлечение прямой кишки, биопсия?
— Колоноскопия: «золотой стандарт» определения распространенности и активности заболевания в толстой кишке.
• Посев кала, яйца глист, токсины С. difficile => выявление специфической инфекционной этиологии.
• Лабораторные анализы: Среактивный белок (СРБ), формула крови, показатели функции печени, нутритивные параметры.
• Исследование тонкой кишки: пассаж контраста по тонкой кишке, КТ энтерография или капсульная эндоскопия (внимание: наличие стриктур!).
• Экстренная госпитализация: обзорная рентгенография органов брюшной полости => выявление перфорации или дилатации толстой кишки.
е) Классификация болезни Крона:
• По характеру заболевания: с образованием и без образования стриктур, с образованием и без образования пенетраций.
• По анатомической локализации: терминальный отдел подвздошной кишки (дистальная треть тонкой кишки), толстая кишка (без вовлечения тонкой), илеоколит (тонкая и толстая кишка), верхние отделы ЖКТ (проксимальнее детальной трети тонкой кишки), перианальная форма.
• По тяжести (отражена в индексе активности болезни Крона): умеренная, средняя, тяжелая, фульминантная, ремиссия.
з) Операция при болезни Крона
Хирургический подход. Принципы:
• Цель: оптимизация контроля симптомов и реконструкция с низкой частотой осложнений/летальности и высоким качеством жизни (например, без формирования стомы).
• Невозобновляемый ресурс тонкой кишки => необходимость сохранения кишки: отсутствие преимущества радикальных хирургических вмешательств => никаких различий в частоте рецидивов после ограниченных и широких резекций нет.
• Лапароскопический подход (если возможен) => уменьшение риска развития спаечной ТКН в отдаленном периоде.
Плановая/отсроченная операция:
• Ограниченная резекция с/без первичного анастомоза, возможно, по типу операции Гартмана, возможно, с наложением проксимальной стомы.
• Различные методики единичной/множественной стриктуропластики.
• Изолированный колит при болезни Крона: колэктомия или проктоколэктомия. В такой ситуации (несмотря на то, что риск неудачи выше в 5-10 раз) ИРА с тонкокишечным резервуаром может рассматриваться как вариант лечения в специализированных центрах при соблюдении следующих условий:
1) отсутствие заболевания в тонкой кишке;
2) отсутствие перианальных проявлений.
к) Наблюдение:
• Тщательное наблюдение больных, мониторинг активности заболевания, сотрудничество с гастроэнтерологом.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Болезнь Крона неуточненная (K50.9)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание 2
В данную подрбрику включены:
— Болезнь Крона неуточненная;
— Регионарный энтерит без дополнительных уточнений.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
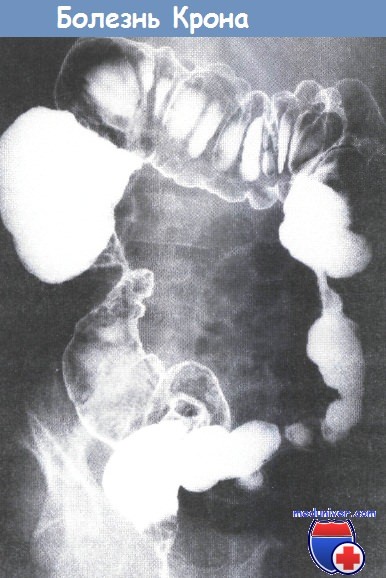
рис 1. Терминальный илеит
рис 2. Гранулематозный илеоколит
рис 3. Поражение толстой кишки
рис 4. Воспаление в желудке, пищеводе, полости рта и аноректальной области в сочетании с поражением кишечника
Венская классификация болезни Крона (1998) с Монреальской модификацией (2005) рекомендована Европейским обществом по изучению болезни Крона и язвенного колита (ECCO) и основана на выделении различных вариантов болезни Крона в зависимости от локализации воспалительного процесса, фенотипа заболевания и возраста больных.
Сочетание локализаций:
— L1+L4;
— L2+L4;
— L3+L4.
3. Фенотип (форма) заболевания:
— Воспалительная форма (В1)— воспалительный характер течения заболевания, которое никогда не было осложненным. Может сочетаться с перианальной болезнью Крона (с перианальным свищом или абсцессом).
4. Классификация по активности (тяжести) заболевания: оценивается путем расчета индекса активности болезни Крона, индекса Беста (CDAI). В течение 7 дней определяются частота жидкого и кашеобразного стула; боли в животе; общее самочувствие; наличие внекишечных проявлений, свищей, анальной трещины, лихорадки выше 37,8 С; масса тела, прием антидиарейных препаратов; наличие инфильтрата в брюшной полости и уровень гематокрита.
Индекс активности болезни Крона по Бесту (CDAI)
Обострение – возобновление клинической симптоматики заболевания, CDAI более 150 баллов.
Рецидив – возобновление клинической симптоматики, лабораторно-инструментальные признаки обострения после хирургического вмешательства.
Этиология и патогенез
Эпидемиология
Возраст: преимущественно молодой
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.9
Существуют четко очерченные зависимости между возрастом пациентов и локализацией воспалительного процесса:
— в молодом возрасте наиболее часто встречается сочетанное поражение подвздошной и толстой кишки;
— у пожилых пациентов более часто диагностируют изолированное поражение толстой кишки.
Болезнью Крона несколько чаще страдают женщины: соотношение заболевших мужчин и женщин составляет примерно 1:1,1.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Заболевание имеет многоликую клиническую картину, которая может быть представлена почти любым гастроэнтерологическим симптомом.
Клиническая картина зависит от локализации поражения и глубины патологических изменений в стенке кишки, а также определяется остротой развития патологического процесса и формой заболевания.
У больных с колитом Крона могут наблюдаться следующие симптомы: боли, только понос, только кровотечение, понос с кровотечением, понос с болью в животе и истощением, с лихорадкой или без нее, а также с внекишечными симптомами или без них.
Воспалительная форма чаще всего связана с поражением толстой кишки. Ее клинические симптомы: диарея, примесью крови в стуле; императивные и ложные позывы к дефекации; боли в животе различного характера.
При более тяжелом течении заболевания возникают признаки острого воспаления: ночная потливость, значительное снижение массы тела, лихорадка, повышение уровня маркеров воспаления в крови (СОЭ, С-реактивный белок).
При медленно прогрессирующем течении заболевания первыми клиническими симптомами оказываются внекишечные проявления, по поводу которых пациенты наблюдаются у врачей других специальностей.
Для оценки тяжести заболевания используются различные комбинации клинических и лабораторных данных. Подобные расчеты служат в основном для исследовательских целей и сложны для повседневного использования.
Оценить тяжесть заболевания наиболее полно возможно, опираясь на жалобы больного, и на основании учета воздействия болезни на ежедневные функции больного, соответствующих данных физикального обследования (лихорадка, масса тела), наличия измененных результатов лабораторных исследований (анемия, гипоальбуминемия).
Диагностика
Диагностика болезни Крона основана на клинических симптомах, лабораторных, эндоскопических, рентгенологических и гистологических признаках.
— УЗИ брюшной полости и малого таза;
— ирригоскопия;
— энтерография.
Дополнительные исследования
Однократно:
— КТ или МРТ брюшной полости;
— рентгеноскопия желудка;
— гидро-МРТ;
— лапароскопия.
Согласно практическим рекомендациям Американского колледжа радиологии 2011 (ACR Appropriateness Criteria® Crohn disease.) приоритет видов лучевой диагностики различен в разных группах пациентов, на разных стадиях заболевания по соотношению эффективность/безопасность.
Молодым людям и детям с подозрением на болезнь Крона предпочительнее проведение проведение МРТ. У взрослых пациентов при подозрении наряду с МРТ допустима, в качестве приоритетного метода, КТ с контрастированием (оба вида имеют одинаковый рейтинг).
При обострении заболевания у детей и молодых людей рейтинг МРТ и КТ с контраститрованием совпадают и являются наивысшими из всех радиологических методов. В категории взрослых пациентов с обострением болезни Крона, МРТ менее соответсвует ситуации, чем КТ с контрастированием.
Для наблюдения молодых людей или детей с уже установленным диагнозом и стабильными, легкими симптомами течения заболевания, МРТ рассматривается как метод, наиболее сооответсвующий поставленым задачам. КТ с контрастированием и УЗИ имеют одинаковый рейтинг и могут быть одинаково целесообразны, хотя и уступают МРТ.
Для рутинного наблюдения взрослых пациентов со стабильным течением и легкими симптомами КТ с контрастированием брюшной полости немного более предпосчтительна, чем МРТ, и значительно более предпочтительна, чем рентгеноконтрастное исследование и УЗИ.
Лабораторная диагностика
Дополнительные лабораторные исследования:
— витамин В12 для определения причин вероятной анемии;
— фолиевая кислота для определения причин вероятной анемии;
Примечание. Лабораторные данные могут существенно отличаться:
— в процессе обострения;
— при различных по тяжести формах;
— при различной локализации процесса.
Дифференциальный диагноз
Болезнь Крона в активной фазе, прежде всего, должна дифференцироваться с инфекционным колитом, вызванным Shigella, Salmonella Campylobacter, Yersinia (острый илеит), Plesiomonas shigelloides, Aeromonas hydrophilia, E. coli cepomun 0157:H7, Gonorrhea, Lymphogranuloma venereum, Clostridium difficile (псевдомембранозный колит). Клиническая и эндоскопическая картина инфекционного колита часто напоминает таковую при болезни Крона.
Клинические симптомы имеют ограниченную диагностическую значимость. Скрытое течение болезни, появление симптомов в молодом возрасте свидетельствуют в пользу диагноза болезни Крона. Положительные результаты микробиологических исследований предпочтительно указывают на инфекционный колит, но они также могут быть обнаружены у 20% пациентов с воспалительным заболеванием кишечника. Молниеносный колит может быть опосредован инфекцией даже у пациентов с известным диагнозом болезни Крона.
Эндоскопическая картина некоторых инфекций и начальных проявлений болезни Крона также может быть сходной. Важным диагностическим методом исследования для исключения инфекционной этиологии процесса является морфологическое исследование. Болезнь Крона можно отличить от острого инфекционного колита по изменению архитектоники крипт (разветвление крипт или уменьшение их количества). Для развития этих признаков при болезни Крона требуется несколько недель; при инфекционном колите они отсутствуют. Следует учитывать, что в неактивной фазе болезни Крона находят лишь минимальные гистологические изменения, что делает гистологический дифференциальный диагноз болезни Крона и кишечной инфекции затруднительным, особенно ретроспективно.
В зависимости от локализации патологического процесса дифференциальный диагноз болезни Крона проводят с:
— острым аппендицитом;
— периаппендикулярным абсцессом;
— дивертикулитом слепой кишки;
— воспалительными заболеваниями малого таза (включая тубоовариальный абсцесс) и эктопической беременностью;
— илеоцекальной локализацией туберкулеза.
Дифференциальный диагноз при локализации процесса в толстой кишке проводят с:
— язвенным колитом;
— колитом, вызванным бактериальной инфекцией;
— колитом, вызванным применением антибиотиков (Cl. difficile-ассоциированный колит);
— колитом, вызванным цитомегаловирусом или амебой;
— дивертикулярной болезнью;
— ишемическим колитом различного генеза.
Клинические и эндоскопические проявления ишемического колита различного генеза могут быть схожи таковыми при болезни Крона, их различие особенно затруднено у пожилых пациентов. Например, геморрагии и подслизистый отек, приводящие к симптомам «булыжной мостовой» и «отпечатка пальцев», встречаются как при ишемии, так и при болезни Крона.
Дифференциальную диагностику проводят также с онкологическими заболеваниями, эндеметриозом, пневматозом, которые весьма схожи с болезнью Крона в биопсийном материале, но различаются в клинической картине заболевания.





