Что такое положительная динамика в медицине при пневмонии
Что такое положительная динамика в медицине при пневмонии
Оценивать абсолютные размеры пневмонического инфильтрата необходимо как при первичном осмотре, так и в процессе динамического наблюдения. Для этого лучше измерять его наружно-внутренний размер и протяженность вдоль поверхности грудной стенки, т.е. высоту и основание соответствующей трапеции и пирамиды или короткий и длинный размеры овала. Можно определить площадь безвоздушной области с помощью трассировки по ее контуру. Эхографически судить об изменении размеров воспалительно-измененного участка по сравнению с нормальными не представляется возможным, поскольку невозможно определить его исходный размер из-за полного отражения ультразвука от поверхности воздушного легкого.
Пневмонический инфильтрат в ультразвуковом изображении представляет собой непостоянный, достаточно быстро меняющийся объект, что отличает его от других заболеваний легкого, в первую очередь от обтурационного ателектаза. Выделенные нами ультразвуковые формы пневмонии плавно переходят одна в другую, соответственно восстановлению или снижению воздушности легочной ткани при положительном или отрицательном течении воспалительного процесса. Однако существует еще много неясного в изучении ультразвуковой динамики пневмонического инфильтрата. Есть много неизученных вопросов, касающихся сроков существования и происходящих изменений при каждой ультразвуковой форме, их взаимосвязи с рентгенологическими и клиническими данными.
Положительная динамика проявляется в изменении эхоструктуры, контуров и размеров воспалительного инфильтрата, который в процессе рассасывания последовательно проходит все ультразвуковые формы пневмонии. При переходе долевой пневмонии в сегментарную, а сегментарной в кортикальную возможно появление промежуточных стадий, сочетающих в себе отдельные эхопризнаки этих форм.
В первую очередь в структуре инфильтрата увеличивается количество гиперэхогенных воздушных включений, которые появляются сначала преимущественно во внутренней приграничной области, а затем распространяются по всему объему безвоздушной зоны, увеличивая ее неоднородность. Восстановление пневматизации происходит за счет появления как гиперэхогеиных линейных сигналов от бронхов с формированием ветвистой воздушной эхобронхограммы, так и мелкоочаговых округлых включений, соответствующих свободным от экссудата легочным долькам.
По мере нарастания воздушности внутрилегочная граница инфильтрата в прикорневой зоне становится все более неровной и нечеткой за счет увеличения числа и размеров воздушных участков. Сливаясь между собой, они приводят к уменьшению наружно-внутреннего размера зоны инфильтрации, и глубина распространения ультразвука в легкое постепенно снижается. Инфильтрат становится менее глубоким, хотя его поперечные размеры, а, следовательно, и площадь проекции на грудную стенку уменьшаются не так быстро. В результате форма инфильтрата из неправильно овальной становится близкой к треугольной, наблюдаемой при сегментарном поражении. Таким образом долевая ультразвуковая форма постепенно сменяется сегментарной.
Внутрилегочные контуры по всему периметру безвоздушного участка становятся все более неровными, ступенчатыми, местами прерываются гиперэхогенными воздушными фрагментами, клиновидно вдающимися вглубь оставшегося инфильтрата. Значительно возрастает количество реверберации и степень рассеивания ультразвука от увеличивающихся воздушных включений, что препятствует визуализации внутрилегочной границы. Инфильтрация становится все более поверхностной, медленно «тает», уступая место воздушной легочной ткани, и пневмония постепенно переходит из сегментарной формы в кортикальную.
После рассасывания инфильтративных изменений в кортикальном слое и полного восстановления воздушности легкого кортикальная форма пневмонии сменяется интерстициальной. В клиническом плане это соответствует периоду реконвалесценции.
Длительность существования интерстициального компонента, время окончательного восстановления нормальной эхокартины легкого и соотношение этих ультразвуковых проявлений с клинико-лабораторными и рентгенологическими данными пока находятся в стадии изучения.
Особый интерес представляет УЗИ легких при подозрении на пневмонию у групп больных, которым противопоказано проведение рентгенографии грудной клетки или ее выполнение невозможно по каким-либо техническим причинам. В этом случае эхография является высокоинформативным методом диагностики, который вполне может заменить традиционную рентгенографию.
Внутригоспитальные пневмонии: клинические наблюдения.
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Теперь доктор Каленская расскажет о внутригоспитальных пневмониях, и будут представлены клинические наблюдения.
Каленская Е.А.:
– Уважаемые коллеги, мы обсудим, какие, вообще, в настоящее время нам известны виды пневмонии, особенности течения внутрибольничной пневмонии, особенности ее лечения, и будут представлены два клинических наблюдения.
Итак, нозологические формы пневмонии, которые нам известны в настоящий момент: это внебольничная пневмония (в скобках указаны международные сокращения – community-acquired pneumonia), больничная, госпитальная, или нозоканальная пневмония, или hospital-associated pneumonia; а также пневмония, ассоциированная с искусственной вентиляцией легких (ventilator-associated pneumonia); и пневмония, ассоциированная с оказанием медицинской помощи (health care-associated pneumonia).
Внебольничную пневмонию вызывают заболевания, возникшие остро вне медицинских учреждений у лиц, не получавших антибактериальную терапию в предшествующие 90 дней. Больничной, госпитальной, или нозокомиальной пневмонией называют заболевание, возникшее остро уже в медицинском учреждении через 48-72 часа после госпитализации. Разделяют ранние и поздние внутрибольничные пневмонии, о чем будет сказано чуть позже. И пневмония, ассоциированная с искусственной вентиляцией легких или вентилятор-ассоциированная пневмония – это заболевание, остро возникающее через 48-72 часа после интубации.
При всех формах нозокомиальных пневмоний появляется высокий риск колонизации инфекциями, самыми устойчивыми к антибиотикам. В частности, это синегнойная палочка, это некоторые (…) (00:01:42), это цинетобактер и, естественно, метициллин-резистентные стафилококки.
На данном слайде представлены факторы риска, способствующие возникновению внутрибольничной пневмонии. В первую очередь, это пожилой возраст или ранний детский возраст, это тяжелые сопутствующее заболевания или тяжелое основное заболевание легких, также антибактериальная терапия, проводившаяся в последние три месяца, пребывает в стационаре более пяти дней, тесный контакт с носителями полирезистентных штаммов бактерий, иммунная недостаточность, проводившиеся манипуляции в медицинском учреждении по искусственной вентиляции легких (интубация и так далее), а также этому может способствовать фиброброхоскопия, некоторые оперативные вмешательства. Анестезия и присутствие резистентных штаммов.
И сейчас разрешите мне представить первое клиническое наблюдение – пациент Н, 49 лет. Заболел в октябре 2012 года, когда проявились такие симптомы, как эпизоды выраженной головной боли, рвота, тошнота, не приносящая облегчения, повышение артериального давления до 130 и 100 мм ртутного столба, а также эпизоды носовых кровотечений. Позже к этим симптомам присоединились двоение в глазах и пошатывание при ходьбе. 14 ноября 2012 года у пациента отмечено повышение артериального давления до 160 и 100 мм ртутного столба. Это сопровождалось также выраженной головной болью и носовым кровотечением. Пациент доставлен бригадой скорой медицинской помощи в одну из городских клиник Москвы, где после предварительного осмотра и обследования был установлен диагноз – объемное образование головного мозга. Оно было также подтверждено на МРТ. В частности, получены данные о внутрижелудочковом образовании справа на фоне гидроцефалических изменений боковых желудочков головного мозга. И принято решение об оперативном удалении этого образования, в частности, было подозрение на менингиому. Напомню, что это опухоль, развивающаяся из ткани оболочки головного мозга (…) (00:03:51). Итак, 28 декабря 2012 года пациенту проводят удаление объемного образования головного мозга. Гистологически подтверждается диагноз – менингиома смешанного строения. И ранний послеоперационный период протекает у пациента спокойно. Однако на 12-й день после операции отмечается повышение температуры до 39,5 градусов Цельсия. Также пациент отмечает выраженную слабость, потливость, появление кашля с отделением небольшого количества гнойной мокроты и одышку. На рентгенограмме определяется в базальных сегментах правого легкого усиление легочного рисунка за счет инфильтративных изменений. При этом корни легких умеренно расширены и полнокровны. Итак, пациенту вводится цефазолин, однако на этом фоне никакой динамики не наблюдается, температура остается повышенной, клиническая симптоматика также не уходит. И через три дня доктора решают добавить к антибиотикотерапии еще и кларитромицин. Однако в течение пяти дней получения двойной антибактериальной терапии у пациента также не наблюдается значительного улучшения состояния, клинические симптомы никак не меняются, в том числе и температура тела. После этого лечащими врачами принято решение о замене цефазолина на цефтриаксон. Напомню, что цефазолин является цефалоспорином первого поколения, цефтриаксон является цефалоспорином третьего поколения. Итак, опять же двойная терапия кларитромицином и цефтриаксоном не приносит значительного улучшения. На рентгенограмме уже на 11-й день после начала пневмонии определяется отрицательная динамика. В частности, в обоих легких полисегментарно, в верхней доле левого и в средней доле правого легкого на фоне выраженной деформации легочного рисунка определяется уплотнение легочной ткани инфильтративного характера. То есть несмотря на проводимую массивную антибиотикотерапию с заменой антибиотиков, наблюдалось ухудшение здоровья больного. Принято решение об отмене комбинированной терапии цефтриаксона и кларитромицина и замене ее на меронем. Примерно в это же время проводится посев мокроты, ранее по каким-то причинам не производившийся, и врачи ожидают результаты по этому посеву. Терапия в настоящий момент продолжают (…) (00:06:12). Итак, при терапии меронемом не наблюдается какой-либо положительной динамики в состоянии пациента, и врачами принято решение о замене его на авелокс. Напомню, что авелокс – это респираторный (…). На этом фоне происходит снижение температуры у пациента уже до 38,5-39 градусов. Однако на компьютерной томограмме органов грудной клетки от 29 января обнаруживается полость неправильной формы в шестом сегменте легкого, субплевральная, диаметром около 20 мм, без жидкости, с (…) включениями, что свидетельствует о развитии деструктивной пневмонии. И к терапии авелоксом добавляется клиндамицин. Таким образом, температура стабильно снижается до 38 градусов, но продолжает держаться. В этот же момент получены данные посева мокроты, где определяется метициллин-резистентный стафилококк ауреус, и принято решение о переводе пациента в клинику пропедевтики внутренних болезней, то есть уже в наши руки. И уже в нашей клинике в отделении пульмонологии лечение пациента протекает следующим образом: комбинацию авелокса и клиндамицина решено заменить на ванкомицин. При проведении терапии ванкомицином в течение семи дней в дозе 2 мг в сутки наблюдается отчетливейшая положительная динамика состояния пациента. На рентгенограмме уменьшается инфильтрация в обоих легких, и в то же время в анализах отмечается нормализация уровня СОЭ и лейкоцитов, которые изначально были повышены. Таким образом, обратите внимание на массивную антибиотикотерапию, которая проводилась пациенту на протяжении практически месяца, и в данном случае помочь ему смог только ванкомицин.
Таким образом, следует при возникновении у больного подозрения на внутрибольничную пневмонию, во-первых, ориентироваться на время ее возникновения. Если со времени поступления в стационар прошло меньше трех дней, то следует расценивать ее как раннюю внутрибольничную пневмонию, которая чаще всего возникает у пациентов без фактора риска инфицирования полирезистентными возбудителями: в частности, это пневмококки, это гемофильная палочка, это стафилококк ауреус и другие, которые представлены на слайде. В данном случае следует начинать антибиотикотерапию с цефалоспоринов третьего поколения без антисинегнойной активности, фторхинолонами, также карбепенемами без синегнойной активности. Внутрибольничная пневмония, возникающая более чем через пять дней, у таких больных часто связана с риском инфицирования полирезистентными возбудителями. И среди них наиболее часто это синегнойная палочка, бактерии рода enterobacteriaceae и, разумеется, метициллин-резистентные стафилококки и acinetobacter. Таким образом, у указанных больных следует проводить лечение, точнее, начинать его уже с карбапенема с антисинегнойной активностью или с бета-лактамов также с антисинегнойной активностью, или цефалоспорином тоже с синегнойной активностью. Затем изменение терапии на линезолид или ванкомицин, как и было использовано у данного пациента.
И второй клинический случай, который мы сегодня обсудим, будет посвящен аспирационной пневмонии. Напомню, что аспирация – это случайное попадание орофарингеального или желудочного содержимого в нижние дыхательные пути. Существуют определенные состояния, предрасполагающие к развитию аспирации: это нарушение сознания и состояния, сопровождающиеся нарушением сознания, это дисфагия, это неврологические заболевания и некоторые другие.
На данном слайде представлены клинические особенности аспирационной пневмонии. В частности, это постепенное начало, это наличие в анамнезе аспирации или факторов аспирации, предрасполагающих к аспирации, это отсутствие озноба, локализация пневмонии в так называемых «зависимых» сегментах, это часто некротизирующая пневмония, связанная с фактором агрессии таким, как кислота, а также отсутствие роста микрофлоры в аэробных условиях.
Итак, пациентка Л., 59 лет. Поступила уже непосредственно к нам в клинику в отделение пульмонологии с жалобами на кашель с отделением слизисто-гнойной мокроты, появление приступообразного кашля именно при приеме жидкости (обратите внимание на симптом), осиплость голоса (тоже достаточно важный симптом у пациентки), повышение температуры тела до 39 градусов, одышку при физической нагрузке, а также общую слабость и потливость. Из анамнеза известно, что пациентка начала отмечать поперхивание, а также осиплость голоса примерно в ноябре 2012 года. Она связала это с развитием ОРВИ, в тот же момент переживала значительный стресс, поэтому значительно своим здоровьем не занималась. Обследована ЛОР-врачом, где на осмотре выявлен парез левой голосовой связки. Доктором рекомендовано дальнейшее обследование, от которого пациентка отказалась. Однако продолжало нарастать поперхивание при приеме жидкости, и в феврале 2013 года пациентка стала отмечать повышение температуры до 39 градусов. Также чуть позже, уже в начале весны 2013 года к ним присоединилась нарастающая одышка и кашель с отделением слизисто-гнойной мокроты. Сама пациентка принимала сумамед три дня без какого-либо эффекта и парацетамол с кратковременным положительным эффектом в виде снижения температуры тела. И весной 2013 года пациентка поступает в отделение пульмонологии. При объективном обследовании обращало на себя внимание повышение температуры тела до 38,5 градусов. Голос у пациентки был тихий и значительно сиплый. Увеличение частоты дыхательных движений до 24 в минуту. При перкуссии легких появлялся коробочный звук, слева в нижних отделах – притупление перкуторного звука. Аускультативно дыхание жесткое, слева выслушивались влажные звонкие мелкопузырчатые хрипы, также рассеянные сухие свистящие хрипы. Что касается остальных органов и систем, то наблюдалось значительное ускорение частоты сердечных сокращений, в остальном – без какой-либо патологии при осмотре. В анализах крови обращало на себя внимание снижение уровня гемоглобина в динамике нормальной, снижение количества эритроцитов, значительное ускорение скорости оседания эритроцитов. Также в динамике лейкоцитоз с увеличением количества нейтрофилов и снижением количества лимфоцитов, а также тромбоцитоз, который в динамике нарастал. Следует отметить, что в остальных анализах, в частности, в биохимическом анализе, в анализе мочи каких-либо изменений у пациентки выявлено не было. При рентгенографии органов грудной клетки при поступлении определялась в проекции язычковых сегментов зона инфильтрации легочной паренхимы. Таким образом, присутствовали рентгенологические признаки левосторонней полисегментарной пневмонии, что мы можем видеть в прямой проекции. Обратите внимание, зона инфильтрации слева в проекции язычковых сегментов и в боковой проекции.
Также пациентка при поступлении осмотрена отоларинголом, выявлен парез левой голосовой связки и рекомендовано уточнение его причин. В частности, парез левой голосовой связки обусловлен парезом левого гортанного нерва. Наиболее частыми причинами этого состояния являются нарушение мозгового кровообращения, которого у пациентки не было отмечено, новообразование левого легкого, туберкулез левого легкого. Однако не стоило исключать и все остальные причины, как, например, новообразования органов средостения. И в дальнейшем диагностическом поиске пациентке выполнена компьютерная томография грудной клетки. В данном режиме можно хорошо видеть поражение бронхов. Следует отметить, что пациентка на протяжении более чем 20 лет курит, индекс курящего человека у нее – 240. На данном слайде можем наблюдать: красными стрелками указано поражение бронхов и формирование в том числе и мешотчатого бронхоэктаза, больше видного справа. В данном режиме хорошо визуализируется пищевод, в частности, утолщение его (…) (00:14:48) уже в верхних отделах. Данный срез демонстрирует средний отдел пищевода. Здесь мы не видим просвета пищевода, и также определяется значительная конгломерация трахеобронхиальных лимфоузлов и пищеводных лимфоузлов, представляющих собой определенный единый конгломерат, и в том числе мы видим его сдавление стенок левого главного бронха.
Также в рамках диагностического поиска с учетом того, что просвет пищевода не определялся на уровне его конца верхней и начала средней трети на снимке выполненном ЭГДС, (…) (00:15:23) определялся парез левой половины гортани и признаки стеноза верхней трети пищевода, полип шейного отдела пищевода. Проведена морфологическая оценка, и при гистологическом исследовании выявлены признаки аденокарциномы пищевода. Однако после проведения ЭГДС у пациентки наблюдалось резкое нарастание симптомов, таких, как дисфагия, пациентка не могла самостоятельно принимать пищу. И в дальнейшем для уточнения состояния пациентки выполнена также рентгенография пищевода, которая выполнялась с водорастворимым контрастом. Обратите внимание, какие данные нами получены. На уровне соприкосновения пищевода и трахеи, также это примерно чуть выше уровня ее раздвоения на главные бронхи, определялся пищеводно-трахеальный свищ, что являлось следствием прорастания опухоли. Таким образом, (…) (00:16:18), попадавшая в пищевод (…), проходила и в область трахеи и далее по бронхам, то есть определялось заполнение им правого и левого бронха в дальнейшем с распространением по бронхиальному дереву. Пациентке установлен клинический диагноз – плоскоклеточный рак пищевода Т4MnTx, пищеводно-трахеальный свищ, двухсторонняя полисегментарная аспирационная бронхопневмония, хронический обструктивный бронхит, стадия обострения, (…). И в отделении проводилась терапия: изначально цефтриаксон и клиндамицин, однако без выраженного эффекта, наблюдалось лишь незначительное снижение температуры. Далее терапия была изменена, и пациентка получала левофлоксацин, то есть леволет в дозировке 500 мг два раза. Следует отметить, что прием леволета привел к снижению температуры, однако, разумеется, все клинические признаки данного заболевания устранить не удалось. Пациентка продолжала чувствовать слабость, утомляемость, что было обусловлено основным заболеванием. И разумеется, проводилась дезинтоксикационная терапия. Таким образом, для дальнейшего лечения пациентка была направлена в отделение хирургии пищевода. В данном случае было применено только паллиативное лечение, в частности проводилось эндоскопическое шунтирование пищевода. Вот так выглядел вводимый пациентке стент. И на данном слайде представлено уже, как проводилось шунтирование пищевода у пациентки.
Таким образом, необходим рациональный выбор антибиотикотерапии при аспирационной пневмонии. Обратите внимание, что возможны различные режимы терапии различными антибиотиками, в том числе амоксициллин с клавулановой кислотой, а также амоксициллин/сульбактам и фторхинолоны, такие, как леволет. Возможен также прием цефалоспоринов третьего поколения, введение имипенема/циластатина или меронема и моксифлоксацина.
Однако в клинической практике мы можем столкнуться с неэффективностью начальной эмпирической антибиотикотерапии и внутрибольничной терапии. С чем же это может быть связано? Во-первых, неправильно установленный диагноз. Такие заболевания, как тромбоэмболия, легочное кровотечение и другие, перечисленные на данном слайде, могут (…) (00:18:41) возникновение внутрибольничной пневмонии. К другим причинам относятся неправильная оценка возбудителя, осложнения пневмонии, такие, как эмпиема и абсцесс, и собственно осложнения антибиотикотерапии, встречающиеся редко, такие, как аллергический брохиоло-альвеолит и антибиотик-ассоциированный колит.
И в заключении хотелось бы отметить что риск наличия устойчивых ко многим антибиотикам патогенов обуславливает необходимость раннего начала терапии эмпирическим способом с уже потом изменением этой терапии при получении данных анализов крови и мокроты. Также необходимо вводить пациентам указанные антибиотики в адекватных дозах. Спасибо за внимание.
Что такое положительная динамика в медицине при пневмонии
Отрицательная ультразвуковая динамика пневмонии, по нашим данным, в большей степени связана с развитием экссудативного плеврита или эмпиемы плевры, реже возникали гнойно-некротические изменения, когда в структуре воспалительного инфильтрата появлялись анэхогенные участки деструкции легочной ткани. Динамика деструктивных изменений подробно рассмотрена в разделе «Ультразвуковая семиотика абсцедирующих пневмоний». Необходимо добавить только, что при обратном развитии абсцсдирующей пневмонии сначала происходит постепенное очищение очагов распада от гнойного экссудата с образованием воздушных полостей, которые затем рубцуются и исчезают в процессе рассасывания воспалительной инфильтрации по мере восстановления воздушности легочной ткани.
Увеличения размеров пневмонических очагов с нарастанием выраженности воспалительных изменений и переходом в более тяжелую ультразвуковую форму нам наблюдать нe приходилось. Однако такая вероятность существует при неадекватной терапии ослабленных пациентов. Чаще нам приходится сталкиваться с отсутствием динамических изменений в течение определенного времени при затяжной пневмонии, что требует коррекции схемы лечения, если, конечно, правильно установлена причина нарушения воздушности легкого.
Неосложненные пневмонии рассасываются бесследно, с полным восстановлением пристеночной гиперэхогенной линии.
После абсцедирующей пневмонии при тяжелом течении и крупных полостях деструкции возможно формирование очагового или диффузного пневмосклероза, протекающего в рамках эхокартины «интерстициальпых изменений в легких». Оставшиеся после деструктивной пневмонии субплевральные тонкостенные полости недоступны ультразвуковой визуализации, так как эхосигнал от воздуха в них не дифференцируется на фоне фиброзных интерстициальных изменений в окружающей легочной ткани.
УЗИ дифференциация пневмоний и ателектазов легкого
Важной задачей трансторакального УЗИ является определение этиологии безвоздушного участка. Причиной потери воздушности легочной ткани может быть не только воспалительная инфильтрация при пневмонии, но и обтурационный ателектаз доли при центральном раке легкого или компрессионный ателектаз при массивном плевральном выпоте.
Для выявления их ультразвуковых дифференциально-диагностических признаков мы провели сравнительный анализ эхокартины пневмонии, обтурационного и компрессионного ателектазов и выявили характерные для каждого из них ультразвуковые признаки. Исходя из требований клинической практики, наибольшее внимание уделялось дифференциальной диагностике долевых пневмоний и обтурационных ателектазов, поскольку рентгенологически не всегда возможно определить опухолевую или воспалительную природу потери воздушности в пределах доли.
При дифференцировании этих процессов форма и контуры безвоздушного участка не имеют принципиального диагностического значения.
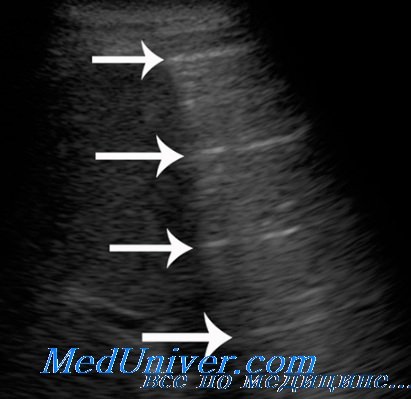
Для пневмонии типична неоднородная эхоструктура, обусловленная линейными гиперэхогенными сигналами от воздуха в бронхах или воздушной эхобронхограммой в сочетании с мелкими включениями воздушных долек, а при абсцедирующсм течении — гиперэхогенными овальными или дугообразными сигналами от полостей распада с акустической тенью.
Линейные гиперэхогенные сигналы являются наиболее частым и наименее специфичным компонентом при неоднородной эхоструктуре безвоздушной доли легкого и встречаются при разных причинах нарушения воздушности, но с различной частотой.
В наибольшей степени они характерны для долевых и сегментарных пневмоний, при которых имеют диффузное или неравномерное распределение в эхоструктуре инфильтрата и служат важным диагностическим отличием, свидетельствующим о сохраненной проходимости бронхиального дерева.
При компрессионных ателектазах гиперэхогенные линейные сигналы наблюдаются намного реже, единичны и видны только в центральной части на границе с воздушной легочной тканью в виде так называемого центрального бронха.
Для долевых обтурационных ателектазов гиперэхогенные сигналы совершенно не характерны. Они могут наблюдаться только при обтурации сегментарного бронха в виде отдельных коротких отрезков по периферии безвоздушного сегмента и обусловлены коллатеральной легочной вентиляцией.
Воздушная эхобронхограмма, в отличие от жидкостной, часто встречается при пневмониях и изредка в центральной части компрессионных ателектазов, но никогда не возникает при обтурационных ателектазах, поскольку представляет собой отражение ультразвука от воздуха в просвете бронхов. Ее наличие позволяет полностью исключить обтурационную причину потери воздушности, так как свидетельствует о сообщении бронхов безвоздушного участка с остальным бронхиальным деревом.
Жидкостная эхобронхограмма в виде анэхогенных трубчатых структур без доплеровских сигналов от кровотока представляет собой отражение от цилиндрически расширенных и заполненных жидким экссудатом бронхов. Она лоцируется только в обтурационном ателектазе при полной обтурации долевого бронха опухолью с развитием добита в безвоздушной доле. При пневмониях и компрессионных ателектазах она не возникает, поскольку бронхи сохраняют проходимость, и при потере воздушности не расширяются за счет накопления анэхогенного экссудата.
Наличие в безвоздушном участке легкого жидкостной эхобронхограммы требует тщательной визуализации области корпя легкого для выявления объемного образования. При его обнаружении диагноз центрального рака не вызывает сомнений, а при отсутствии показано проведение рентгеновской томографии на корень легкого или бронхоскопии для исключения обтурирующей эндобронхиальной опухоли.