Что такое пневмофиброз чем лечить
Интерстициальное заболевание легких
Интерстициальные заболевания легких – группа болезней, поражающих легочную ткань, преимущественно хронического характера. Возникают вследствие поражения альвеолярных мешочков. При отсутствии надлежащего лечения приводят к пневмофиброзу, повреждению альвеолярных стенок, эндотелии легочных капилляров альвеолиту.
Причины возникновения
Сегодня известны три группы причин, провоцирующих возникновение и развитие интерстициальных заболеваний. К ним относятся:
Симптоматика заболевания
Поскольку речь идет сразу о группе болезней легких, единую клиническую картину сформировать нельзя. Однако для всех из них характерно постепенное нарастание симптомов. Если у пациента, например, наблюдается дыхательная недостаточность, со временем она приведет к снижению выносливости. Легкое покашливание перерастет в непрекращающийся, сухой кашель. Также на поздних стадиях практически всегда происходит посинение губ и/или ступней и опухание пальцев рук.
Диагностика и лечение
Интерстициальные заболевания легких можно обнаружить при помощи КТ-сканирования или рентгенографии. На снимке отчетливо видно затемнение легких, наличие в них единичных мелких узелков или целой сетки. В особо запущенных случаях (например, при прогрессирующем пневмофиброзе) можно наблюдать полное или частичное разрушение альвеол и формирование кистозных образований. Из-за них легкие приобретают схожесть с медовыми сотами.
После того, как заболевание обнаружено, наступает очередь анализов. Врач отправляет пациента проверить содержание кислорода в крови и протестировать работу легких. В отдельных случаях, если КТ-сканирование не дает однозначных результатов, назначается биопсия. Хирургическим путем из легкого изымается ткань для анализа.
Лечение интерстициальных заболеваний зависит от степени их развития. При относительно легких болезнях (саркоидозе, аллергическом альвеолите экзогенной этиологии) назначают кус противовоспалительных препаратов и противорубцовую терапию. При пневмофиброзе и схожих с ним заболеваниях не обойтись без кислородной терапии и продолжительной реабилитации. В особо тяжелых случаях может потребоваться трансплантация легких.
С каким бы интерстициальным заболеванием легких вы ни столкнулись, пульмонолог медицинского центра «Гармония» сможет помочь. Наша клиника оснащена современным оборудованием, которое позволяет диагностировать болезни на самых ранних стадиях. А опытный врач подберет лечение, подходящее именно вам. Поэтому, если ощущаете, что самочувствие ухудшилось, не затягивайте с визитом. Запишитесь на прием по телефону или через онлайн-форму.
Восстановление легких после коронавируса
Восстанавливаются ли легкие после COVID-19? Да. Но нужно не пропустить сроки реабилитации и серьёзно отнестись к рекомендациям врача.
Новая коронавирусная инфекция, вызванная SARS-CoV-2, недостаточно изучена, однако ясно, что она наносит вред всем органам и тканям человека. Вирус проникает в организм через слизистые оболочки носа, глаз, глотки. Первые симптомы появляются на 2-14 день. Обычно это повышение температуры выше 37.5 градусов Цельсия, насморк, потеря обоняния, сухой кашель, послабление стула, слабость и головная боль. На 6–10 сутки от момента появления первых симптомов могут начать беспокоить одышка, боль в груди, усиление кашля. Это тревожные симптомы, говорящие о поражении легких и требующие проведения дополнительного обследования: компьютерной томографии легких, измерения насыщения крови кислородом (сатурации).
Легкие после COVID-19
Попадая в организм человека через слизистые оболочки дыхательных путей SARS-CoV-2 вызывает мощнейшую воспалительную реакцию. Активируются иммунные клетки, вырабатывается колоссальное количество воспалительных веществ (воспалительных цитокинов). Интенсивность этой реакции скорее всего обусловлена генетически. Именно интенсивностью воспалительной реакции и определяется тяжесть поражения легочной ткани по данным исследований. В легочной ткани поражение при COVID-19 обусловлено как поражением самих альвеол (в которых происходит газообмен и кровь насыщается кислородом из воздуха) нашими собственными иммунными клетками так и поражением легочных сосудов, оплетающих альвеолы. Степень поражения легких можно определить при помощи КТ (компьютерной томографии).
Таблица 1. Поражение лёгких при COVID-19
Процент поражения легочной ткани
Поражена часть лёгкого. Небольшое затруднение дыхания.
Диффузный пневмосклероз ( Пневмофиброз )
Диффузный пневмосклероз – это вторичные изменения легочной паренхимы, характеризующиеся ее уплотнением за счет развития соединительной ткани и значительным уменьшением дыхательной поверхности одного или обоих легких. Диффузный пневмосклероз сопровождается выраженными нарушениями вентиляции и дыхательной недостаточностью: одышкой, болью в грудной клетке, кашлем, цианотичной окраской кожных покровов, утомляемостью. Диагностика включает рентгенографию и томографию легких, а также исследование ФВД. Терапия диффузного пневмосклероза складывается из медикаментозной (глюкокортикоиды, бронхолитики, сердечные гликозиды) и немедикаментозной поддержки (оксигенотерапия, массаж, ЛФК).
МКБ-10
Общие сведения
Диффузный пневмосклероз – исход различных патологических процессов, в результате которых в легких происходит разрастание соединительнотканных элементов, вытесняющих нормальную функционирующую легочную ткань, и нарушается газообмен. В структуре пневмосклероза диффузная и очаговая форма встречаются примерно в равных долях. Вместе с тем, если очаговый пневмосклероз не вызывает клинически значимого нарушения функции легких, то диффузный может привести к развитию артериальной гипоксемии, хронической дыхательной недостаточности, легочного сердца и других инвалидизирующих осложнений. Важнейшая задача пульмонологии состоит в сдерживании прогрессирования патологических процессов в легких, предотвращении утраты трудоспособности и ощутимом улучшении качества жизни пациентов с диффузным пневмосклерозом.
Причины
В зависимости от причинно значимого фактора выделяют следующие виды диффузного пневмосклероза: инфекционный (неспецифический, специфический и посттравматический), токсический, пневмокониотический, аллергический (экзогенный и эндогенный), диспластический, дистрофический и кардиоваскулярный. Рассмотрим основные причины каждой из форм:
Патогенез
При диффузном пневмосклерозе легкие становятся безвоздушными, уплотняются и уменьшаются в объеме. Их нормальная структура утрачивается, альвеолярная паренхима на значительной площади замещается коллагеновыми волокнами. Участки пневмосклероза нередко чередуются с участками эмфиземы. Склеротические изменения стенок бронхов нарушают их эластичность и секреторную функцию желез, что способствует развитию и поддержанию воспалительного процесса. Следствием склеротических процессов в сосудах легких становится гипертензия малого круга кровообращения. Ригидность легких обусловливает значительное снижение легочной вентиляции и перфузии, развитие артериальной гипоксемии.
Классификация
Пневмосклероз принято классифицировать на основании этиологических, патогенетических и патоморфологических критериев. С учетом патогенетического звена различают диффузный пневмосклероз:
Патоморфологическая классификация диффузного пневмосклероза предполагает выделение следующих типов: диффузного альвеолярного (пневмофиброз), сетчатого лимфогенного и миофиброза артериол и бронхиол. Пневмосклероз может протекать с нарушением вентиляционной функции легких по обструктивному или рестриктивному типу; с наличием или отсутствием легочной гипертензии, с одно- или двусторонним поражением легких.
Симптомы диффузного пневмосклероза
Начальные стадии диффузного пневмосклероза протекают малосимптомно. Одышка вначале возникает только в условиях физического напряжения, сухой кашель беспокоит, как правило, по утрам. В дальнейшем одышка прогрессирует и определяется уже в состоянии покоя, кашель приобретает упорный, постоянный характер, усиливается при форсированном дыхании. При инфекционных процессах может возникать клиника гнойного бронхита.
Больные отмечают ноющие боли в груди, жалуются на потерю веса, головокружение, быструю утомляемость и беспричинную слабость. Вследствие артериальной гипоксемии кожа приобретает цианотичный оттенок, а в результате хронической дыхательной недостаточности формируются «пальцы Гиппократа» (симптом «барабанных палочек»). Выраженная деформация грудной клетки, западение межреберных промежутков, смещение средостения в сторону поражения свидетельствуют о развитии цирроза легкого.
Длительное течение или обострения основного заболевания способствуют прогрессированию диффузного пневмосклероза, а последний, в свою очередь, утяжеляет основную патологию. Чем больше объем нефункционирующей легочной ткани, тем тяжелее проявления пневмосклероза.
Диагностика
Первостепенное значение в диагностике диффузного пневмосклероза имеют результаты рентгенологического, функционального и морфологического исследования легких. Тем не менее, уже на первичной консультации пульмонолога могут быть выявлены факторы риска склеротических изменений в легких (ХНЗЛ, профессиональные вредности, коллагенозы и т. п.), а также характерные признаки дыхательной недостаточности (одышка, булавовидная деформация пальцев, цианоз). Аускультативные сведения (жесткое дыхание, сухие или мелкопузырчатые хрипы) малоинформативны.
Методы исследования функции внешнего дыхания (спирометрия, пневмотахография, плетизмография) определяет уменьшение ЖЁЛ, индекса Тиффно, нарушение бронхиальной проходимости. В трудно диагностируемых случаях решающее значение придается бронхоскопии с трансбронхиальной биопсией легкого. Дифференцировать диффузный пневмосклероз от других сходных по симптоматике бронхолегочных заболеваний (бронхиальной астмы, хронического бронхита), сердечной недостаточности, системных васкулитов помогает морфологическое исследование биоптата.
Лечение диффузного пневмосклероза
Терапия диффузного пневмосклероза начинается с уточнения характера первичного заболевания, вызывающего прогрессирующие изменения в легких, максимального устранения или ослабления действия экзогенных факторов (аллергических, токсических и др.). При обострении инфекционно-воспалительных процессов в легких проводится противомикробная, муколитическая и отхаркивающая терапия, бронхоальвеолярный лаваж, ингаляции. При одышке назначаются бронхолитические средства.
В отсутствии специфического лечения диффузного пневмосклероза пациентам показан прием невысоких доз глюкокортикостероидов и пеницилламина в комплексе с ангиопротекторами, витаминами В6 и Е. В случае развития сердечной недостаточности назначаются сердечные глюкозиды и препараты калия. В дополнение к медикаментозной терапии используются методы физиотерапии (ультразвук, УВЧ, диатермия на грудную клетку), оксигенотерапия. Больным рекомендуется дыхательная гимнастика, занятия ЛФК, массаж грудной клетки.
Прогноз и профилактика
На данном этапе излечение от диффузного пневмосклероза невозможно, а морфологические изменения, возникающие в легких, необратимы. Все лечебно-профилактические мероприятия могут лишь замедлить прогрессирование склеротических изменений, способствовать достижению приемлемого качества жизни и продлению активности на 10-15 лет. Исход диффузного пневмосклероза зависит от тяжести течения основного заболевания и скорости прогрессирования склеротических изменений в легких. Неблагоприятным прогностическим признаком служит формирование легочного сердца. Гибель пациентов часто наступает вследствие присоединения бактериальной инфекции, пневмомикоза, туберкулеза.
С целью предупреждения диффузного пневмосклероза рекомендуется исключить контакт с пневмотоксическими веществами и аллергизирующими факторами, осуществлять своевременное и рациональное лечение легочных инфекций и неинфекционных поражений легких, соблюдать правила производственной безопасности, с осторожностью применять лекарственные средства.
Новые подходы к лечению фиброзирующих интерстициальных заболеваний легких
Фиброзирующие варианты поражения легких, приводящие к развитию дыхательной недостаточности, относятся к числу наиболее тяжелых интерстициальных заболеваний легких. Помимо идиопатического легочного фиброза, они включают в себя хронический гиперсенситивный пневмонит, неспецифическую интерстициальную пневмонию, поражение легких в рамках системных заболеваний соединительной ткани, неблагоприятные варианты течения легочного саркоидоза и некоторые другие. Применяющаяся для лечения этих заболеваний иммуносупрессивная терапия у части пациентов оказывается неэффективной и сопряжена с высоким риском тяжелых нежелательных явлений. Изучение новых лекарственных препаратов с антифиброзным действием, в частности нинтеданиба, открывает новые возможности для лечения этой непростой группы больных.
С.В. Моисеев. Среди хронических интерстициальных заболеваний легких (ИЗЛ) наиболее тяжелыми являются варианты поражения легких, протекающие с формированием выраженного фиброза и, следовательно, дыхательной недостаточности. Хотя механизмы образования соединительной ткани при этих заболеваниях были достаточно хорошо изучены, терапевтические подходы к торможению фиброгенеза до недавнего времени оставались мало эффективными, а широко назначавшаяся ранее при всех вариантах ИЗЛ иммуносупрессивная терапия оказалась неоправданной при многих заболеваниях. Действительно, при хроническом гиперсенситивном пневмоните, фибротическом варианте неспецифической интерстициальной пневмонии (в том числе в рамках системных заболеваний соединительной ткани), продвинутых стадиях легочного саркоидоза применение преднизолона и иммуносупрессивных препаратов не приводит к торможению фиброзного ремоделирования легочной ткани и значительно повышает риск респираторных инфекций и других нежелательных явлений [1].
М.Ю. Бровко. В начале XXI века для лечения идиопатического легочного фиброза, характеризующегося рентгенологической и гистологической картиной обычной интерстициальной пневмонии, были зарегистрированы два препарата с доказанным антифиброзным действием – нинтеданиб и пирфенидон [2,3]. Общность механизмов развития легочного фиброза при обычной интерстициальной пневмонии и других вариантах фиброзирующих ИЗЛ позволили предположить, что эти препараты могут найти применение и при других заболевания [4].
Нинтеданиб является низкомолекулярным ингибитором тирозинкиназ, блокирующим важнейшие сигнальные пути фиброгенеза в легочной ткани, в которых участвуют фактор роста тромбоцитов (PDGF), фактор роста эндотелия сосудов (VEGF) и фактор роста фибробластов (FGF) [5]. Первоначально этот препарат изучали при онкологических заболеваниях и применяли для лечения немелкоклеточного рака легкого, однако в 2014 году были завершены 52-недельные двойные слепые плацебоконтролируемые исследования INPULSIS-1 и INPULSIS-2, которые доказали способность препарата замедлять прогрессирование идиопатического легочного фиброза [2]. В целом в эти исследования были включены 1066 пациентов с идиопатическим легочным фиброзом, которых рандомизировали на группы нинтеданиба в дозе 150 мг два раза в день или плацебо. Первичной конечной точкой была ежегодная скорость снижения форсированной жизненной емкости легких (ФЖЕЛ). В обоих исследованиях в группе нинтеданиба она была примерно в два раза ниже, чем в группе плацебо (в исследовании INPULSIS-1 разница ежегодной скорости снижения ФЖЕЛ между группами составила 125,3 мл; p 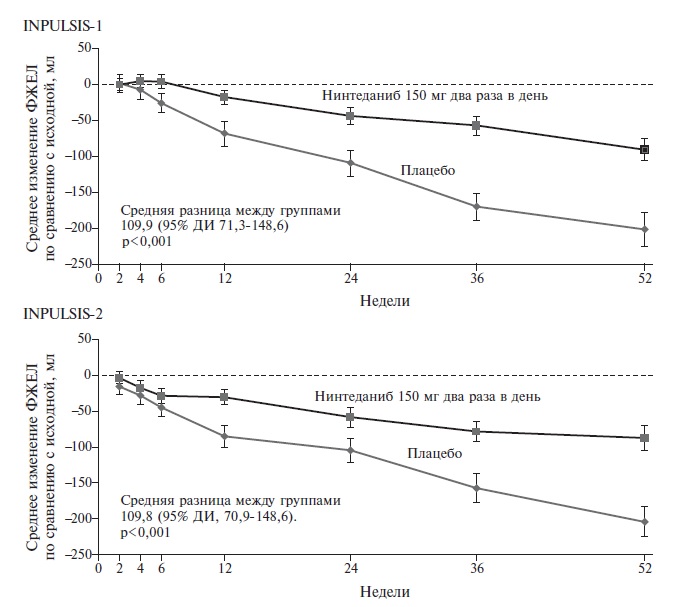
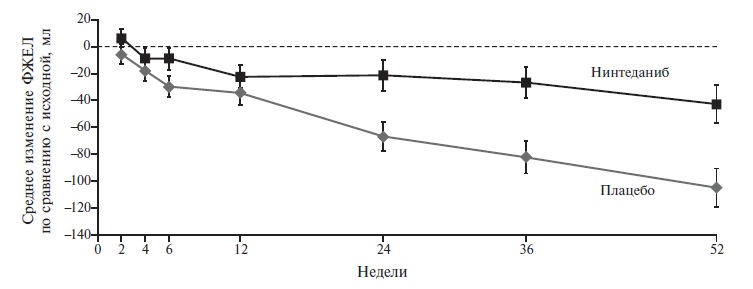
В 2018 г. после завершения двойного слепого, плацебо-контролируемого исследования SENCSIS была подтверждена эффективность назначения нинтеданиба при прогрессирующем поражении легких в рамках системной склеродермии (ССД) [6]. В исследование были включены 576 больных, которых рандомизировали на группы нинтеданиба в дозе 150 мг два раза в день внутрь или плацебо. Первичная конечная точка была такой же, как в исследованиях INPULSIS. Лечение нинтеданибом достоверно задерживало развитие фиброза у больных ССД, а разница ежегодной скорости снижения ФЖЕЛ между двумя группами составила 41,0 мл в пользу нинтеданиба (р=0,04; рис. 2).
П.И. Новиков. ССД – это аутоиммунное заболевание, в основе которого лежат генерализованная микроангиопатия и активация процессов фиброгенеза. На ранних стадиях заболевание проявляется кожными изменениями в виде плотного отека пальцев и синдромом Рейно, которые могут не сопровождаться ухудшением общего состояния или признаками поражения внутренних органов (в том числе одышкой), поэтому пациенты зачастую не сразу обращаются за медицинской помощью. В связи с этим ССД нередко диагностируют поздно, когда патологические изменения в органах необратимы, а лечение менее эффективно. По данным канадского регистра, у 408 пациентов диагноз ССД был установлен в среднем через 6,0 лет после развития феномена Рейно и через 2,7 года после появления первых «внекожных» проявлений [7]. В России ССД диагностировали через 2,0–2,7 года после появления феномена Рейно при диффузной форме заболевания [8]. При этом результаты крупного исследования (n=5860) показали, что смертность пациентов с ССД достигает 68 на 1000 человек в год [9]. Таким образом, своевременная диагностика ССД представляет собой сложную, но очень важную задачу для врача. Примерно у 75% больных уже в первые годы заболевания выяв ляют интерстициальное поражение легких, характеризующееся медленным прогрессирующим течением с исходом в фиброз разной степени тяжести [10]. Л.В. Теплова и соавт. с помощью компьютерной томографии высокого разрешения выявили признаки поражения интерстиция легких у 82% из 138 пациентов с ССД [11].
Лечение ИЗЛ в рамках ССД обычно начинают с иммуносупрессивных препаратов, в частности циклофосфамида [12]. В многоцентровом, проспективном, рандомизированном, двойном слепом, плацебо-контролируемом исследовании лечение цифлофосфамидом внутривенно в течение 6 мес с последующей заменой на азатиоприн привело к увеличению ФЖЕЛ на 4,2% по сравнению с контролем [13], что указывало на способность препарата замедлять прогрессирование поражения легких при этом заболевании. Тем не менее, через 2 года после начала 12-месячной иммуносупрессивной терапии было выявлено ухудшение ФЖЕЛ и рентгенологической картины [14].
В рандомизированном, двойном слепом 24-месячном исследовании микофенолат мофетил в дозе 3000 мг/сут у больных ССД с поражением легких не отличался от циклофосфамида в дозе 2 мг/кг/сут внутрь по эффективности, но имел преимущества по переносимости [15]. Результаты небольших неконтролируемых исследований свидетельствуют о том, что ритуксимаб может улучшить течение ИЗЛ у больных ССД [16]. Недавно эффективность и безопасность ритуксимаба были изучены у 254 больных ССД (у 58% из них имелось ИЗЛ), получавших лечение в центрах, которые входят в программу EUSTAR (в Российской Федерации – НИИ ревматологии им. В.А. Насоновой и клиника им. Е.М. Тареева). Контрольную группу составили 9575 подобранных пациентов с ССД, которым проводилось лечение другими препаратами. Хотя ритуксимаб вызывал улучшение фиброза кожи, он не оказывал существенного влияния на динамику ФЖЕЛ или диффузионной способности по оксиду углерода (DLCO).
В целом приведенные данные свидетельствуют о том, что иммуносупрессивные препараты, в том числе циклофосфамид, микофенолат мофетил и ритуксимаб, позволяют стабилизировать течение ИЗЛ у части, но далеко не у всех больных ССД, что определяет необходимость применения других подходов к лечению, прежде всего с использованием препаратов, обладающих антифиброзной активностью.
С.В. Моисеев. Особенно трудным является ведение пациентов с поражением легких в рамках ССД, у которых легочный фиброз прогрессирует несмотря на адекватную иммуносупрессивную терапию. Приводим клиническое наблюдение:
Л.А. Акулкина. Пациентка А., 50 лет. С 35 лет отмечает онемение и посинение пальцев рук на холоде. Диагностирован синдром Рейно. В 2010 г. в возрасте 40 лет появились малопродуктивный кашель и одышка при физической нагрузке. По месту жительства респираторная симптоматика трактовалась как проявление инфекционного процесса, в связи с чем периодически проводились антибактериальная терапия, инфузии эуфиллина без существенного эффекта. В 2014 г. при мультиспиральной компьютерной томография органов грудной клетки (МСКТ) выявлены признаки интерстициальной пневмонии, однако какая-либо терапия назначена не была, а дыхательная недостаточность постепенно нарастала. При контрольной МСКТ через полтора года в обоих легких, преимущественно в нижних долях, определялись участки фиброза и «сотового легкого» на фоне значительных интерстициальных изменений по типу «матового стекла» с утолщением и уплотнением легочного интерстиция и междольковых перегородок (более выражено в периферических отделах), а также внутригрудная лимфаденопатия верхней паравазальной, ретрокавальной, трахеобронхиальных и бифуркационной групп до 13 мм. Обратилась к фтизиатру, который исключил туберкулез органов дыхания. В 2016 г. в возрасте 46 лет впервые госпитализирована в клинику им. Е.М. Тареева. При осмотре обращали на себя внимание изменения кожи с формированием «кисетного рта», плотный отек пальцев рук, синдром Рейно с дигитальными язвами. При обследовании выявлены антинуклеарный фактор (АНФ) в титре 1:1280, положительные антитела к цитоплазматическому антигену SS-A (Ro), резкоположительные антитела к топоизомеразе I Scl-70. ФЖЕЛ была снижена до 74%, а DLСО – до 58%. При эхокардиографии выявлены умеренные признаки легочной гипертензии с повышением систолического давления в легочной артерии до 45 мм рт. ст. Сочетание характерных кожных изменений, синдрома Рейно, изменений в легких по типу прогрессирующего фиброзирующего заболевания легких (утолщение, деформация внутридолькового и междолькового легочного интерстиция, участки кистозной трансформации легочной ткани, уменьшение нижних долей легких в размерах, наличие тракционных бронхоэктазов, уплотнение легочной ткани по типу «матового стекла» в субплевральных и базальных отделах обоих легких) и серологических маркеров позволило диагностировать ССД с поражением легких. Начата комбинированная иммуносупрессивная терапия циклофосфамидом в дозе 800 мг внутривенно ежемесячно в течение 5 месяцев, пероральный прием преднизолона 10 мг/сут и гидроксихлорохина 200 мг/сут. В результате терапии отмечены уменьшение одышки и кашля, повышение толерантности к физическим нагрузкам, однако каждая инфузия циклофосфамида сопровождалась инфекционными осложнениями. Тем не менее, при МСКТ через 6 мес наблюдалась умеренная отрицательная динамика в виде нарастания интерстициальных фиброзных изменений в легких. Циклофосфамид был заменен на микофенолат мофетил, а терапия преднизолоном продолжена в прежней дозе. Увеличить дозу микофенолата мофетила до целевой не удалось в связи с развитием стойкой диареи, поэтому препарат был отменен. В декабре 2016 г. начаты инфузии ритуксимаба. В результате лечения наблюдался некоторый положительный клинический эффект в виде уменьшения одышки и выраженности синдрома Рейно, повышения толерантности к физическим нагрузкам. В мае 2017 г. лабораторные признаки активности заболевания отсутствовали, а при МСКТ выявлено уменьшение выраженности изменений по типу «матового стекла» в обоих легких, однако площадь фиброзных изменений несколько увеличилась. С учетом полной деплеции CD19+ B-лимфоцитов в периферической крови повторное введение ритуксимаба было решено отложить. В апреле 2018 г. рентгенологическая картина и функциональные легочные показатели без динамики. Отмечено нарастание числа CD19+ В-лимфоцитов до 0,8%, в связи с чем проведена очередная инфузия ритуксимаба 1 г. В мае 2019 года функция легких оставалась относительной стабильной (ФЖЕЛ 67%, DLCO 46%), однако при МСКТ отмечено нарастание уплотнения легочной ткани по типу «матового стекла». Выполнено очередное введение ритуксимаба 1 г. При обследовании в декабре того же года клиническое состояние пациентки стабильно, признаков активности ССД нет, однако выявлено нарастание фиброзных изменений легочной ткани при отсутствии существенной динамики ФЖЕЛ и DLCO. В настоящее время обсуждается возможность назначения нинтеданиба.
М.Ю. Бровко. История заболевания пациентки де монстрирует недостаточную эффективность применявшихся иммуносупрессивных лекарственных препаратов – несмотря на лечение в течение 3 лет отмечено снижение показателей легочной вентиляции, в том числе ФЖЕЛ на 10% и DLCO на 12%. В этом случае оправдано применение антифибротической терапии, так как в исследовании SENCSIS лечение нинтеданибом у таких больных позволило замедлить нарастание респираторного дефицита у пациентов с ССД практически вдвое [6].
В.И. Шоломова. Опубликованные в 2019 г. результаты 52-недельного двойного слепого, плацебо-контролируемого исследования INBUILD подтвердили эффективность терапии нинтеданибом при практически полном спектре фиброзирующих ИЗЛ, не относящихся к ИЛФ. В исследовании приняли участие 663 пациента из 15 стран, включая Российскую Федерацию. Критериями включения были признаки интерстициального фиброза с вовлечением более 10% легочной паренхимы по данным МСКТ органов грудной клетки в сочетании с признаками прогрессирования заболевания за предыдущие 24 мес (нарастание рентгенологических изменений, снижение ФЖЕЛ, усугубление респираторной симптоматики) несмотря на иммуносупрессивную терапию. Лечение нинтеданибом 150 мг два раза в сутки и плацебо получали пациенты с гиперсенситивным пневмонитом, идиопатической неспецифической интерстициальной пневмонией, неклассифицируемой интерстициальной пневмонией, поражениями легких, ассоциированными с различными системными заболеваниями соединительной ткани (в том числе ССД, ревматоидным артритом), профессиональными заболеваниями и саркоидозом. У большей части пациентов (62,1%) имелись рентгенологические изменения, соответствующие паттерну обычной интерстициальной пнев монии.
А.Ш. Янакаева. Больная К., 65 лет. В 2014 г. в возрасте 60 лет появился постоянный сухой кашель, однако к врачу не обращалась. В январе 2016 г. при диспансеризации впервые выявлены патологические признаки на рентгенограммах легких. При МСКТ обнаружены изменения по типу «матового стекла» в базальных отделах обоих легких, увеличение внутригрудных лимфатических узлов до 14 мм. Признаков дыхательной недостаточности не выявлено. ФЖЕЛ составила 110%, однако исследование диффузионной способности не проводилось. При эхокардиографии без существенных отклонений. Диагностирована идиопатическая интерстициальная пневмония. Проводилась терапия преднизолоном 25 мг/сут и ацетилцистеином 600 мг/сут. При контрольной МСКТ через 6 мес положительной динамики не наблюдалось, сохранялся сухой кашель. Рекомендовано продолжить прием преднизолона в дозе 15 мг/сут.
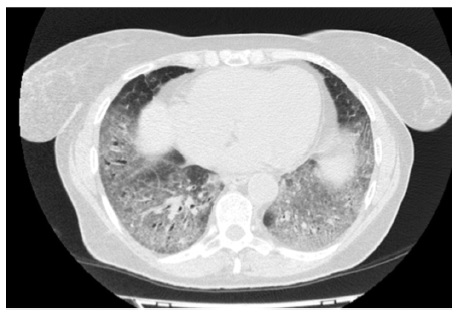
В апреле 2017 г. госпитализирована в Клинику им. Е.М. Тареева с жалобами на мучительный сухой кашель, слабость, умеренную одышку. В базальных отделах обоих легких выслушивалась крепитация. ФЖЕЛ – 91%, DLСО – 67%. Рентгенологически определялась картина неспецифической интерстициальной пневмонии. По сравнению с предыдущим исследованием отмечено нарастание фиброзных изменений, в то время как выраженность зон «матового стекла» существенно не изменилась (рис. 4). При иммунологическом исследовании обнаружено повышение титра АНФ до 1:320, слабоположительный титр SS-A. Неоднократно осматривалась ревматологом, данных за какое-либо системное заболевание соединительной ткани не было. Диагностирована интерстициальная пневмония с аутоиммунными признаками [18]. Продолжена терапия преднизолоном в дозе 20 мг/сут, к которому был добавлен микофенолат мофетил в дозе 2000 мг/сут. В ноябре 2017 г. отмечено уменьшение площади интерстициальных изменений по типу «матового стекла» при усилении выраженности тракционных бронхоэктазов. Несмотря на проводимую иммуносупресивную терапию вентиляционная функция продолжала снижаться, в том числе ФЖЕЛ до 82% и DLСО до 61%. С учетом неэффективности иммуносупрессивной терапии и соответствия пациенки критериям отбора в исследование INBUILD в декабре 2017 г. начато лечение нинтеданибом в дозе 150 мг два раза в сутки в сочетании с преднизолоном в дозе 10 мг/сут. На фоне 2-летней терапии нинтеданибом впервые отмечена стабилизация показателей функции внешнего дыхания: в сентябре 2019 г. ФЖЕЛ составила 81%, а DLСО – 59%. При МСКТ выраженность фиброзных изменений не изменилась, в связи с чем терапию антифиброзным препаратом решено продолжить.
С.В. Моисеев. Представленные истории болезни демонстрируют варианты неблагоприятного фиброзирующего течения ИЗЛ, отличных от идиопатического легочного фиброза. Обеим пациенткам показана длительная терапия антифиброзным лекарственным препаратом – нинтеданибом в дозе 150 мг два раза в сутки. Результаты плацебо-контролируемых клинических исследований свидетельствуют о том, что лечение этим препаратом оказывает благоприятное влияние на различные фиброзирующие заболевания легких. Очевидно, что лучших результаты терапии можно ожидать у второй пациентки, учитывая отсутствие системного заболевания. Однако и первой больной назначение нинтеданиба также показано, так как неблагоприятный прогноз в первую очередь определяется поражением легких и прогрессирующей дыхательной недостаточности.
Необходимость лечения нинтеданибом должна быть подтверждена в лечебном учреждении, занимающемся изучением ИЗЛ и имеющем опыт ведения таких пациентов. Нинтеданиб переносится удовлетворительно и обычно не вызывает тяжелые нежелательные реакции, поэтому препарат может применяться под наблюдением врача поликлиники. Био химические показатели целесообразно контролировать ежемесячно в течение первых трех месяцев после начала лечения, а затем ежеквартально.
