что такое фпп в медицине
ФПП анализ крови: расшифровка

На самую печень выпадает колоссальная нагрузка. В отличие от легких и почек, печень не имеет дублирующего органа.
Способность клеток печени к регенерации, к сожалению, имеет свои пределы, а с возрастом идет на убыль. Отсутствие нервных окончаний, способных передать своевременный болевой сигнал, часто служит причиной хронических заболеваний и летальных исходов. Профилактика и предупреждающая диагностика – основной тактический план в борьбе с поражениями печени.
Анализ крови на ФПП. Что это?
Если пациент обратился к участковому терапевту с жалобами на тяжесть в правом подреберье, тошноту и нарушения стула (диарея, запор), то, скорее всего, специалист направит его на биохимический анализ.
Биохимический анализ включает ряд тестов, сопряженных с функциональными пробами печени (ФПП).
Классификация функциональных проб разделяется:
Для оценки состояния печени, из всего списка результирующих данных по ФПП анализу крови, берут несколько основных, которые служат для конкретных выводов или сравнительных сопоставлений.
Содержание билирубина

Если кровь, взятая на ФПП, показала повышенное содержание билирубина, это значит, что возможно, донор страдает желчнокаменной болезнью. Обычно приступы холелитиаза (закупорка камнем выводящего желчь протока) сопровождаются острыми болями, отдающими в правый поясничный отдел и лопатку. Кровь на анализ следует брать в ближайшие часы от первых проявлений. После того, как камень сместится, освобождая проход желчи, билирубин придет в норму менее, чем через двое суток.
[sc name=”info” text=”Оперативность диагностики необходима не только в случаях острых проявлений и расстройств.” ]
Любое заболевание печени ослабляет иммунитет и влияет на функциональные способности всех жизненно важных органов, в том числе, сердце и головной мозг.
Анализ крови на ФПП не стабилен
Если не стабилен ФПП анализ крови – что это значит? Часто, повторные уточняющие тесты сыворотки крови показывают разные результаты. От критических величин, они могут возвращаться к показателям нормы (без проводимого лечения) или резко изменять ферментные индексы.

На это есть несколько основных причин:
[sc name=”info2″ text=”Обострение заболеваний, напрямую не связанных с функциями печени. Показатель АЛТ превышающий АСТ – будет свидетельствовать о поражениях печени. Но, в случае, возникновения серьезных проблем с сердцем, направление роста кардинально меняется.” ]
При хроническом вирусном гепатите, без надлежащего лечения, печень словно смиряется с присутствием «агрессора». Происходит частичный симбиоз на клеточном уровне. На время, показатели возвращаются к норме.
Установить точный диагноз, распознать течение заболевания, может только опытный квалифицированный специалист, в союзе с пациентом, от которого требуется предельная откровенность и точное следование всем врачебным рекомендациям и обязательный ФПП анализ крови!
Что такое фетоплацентарная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
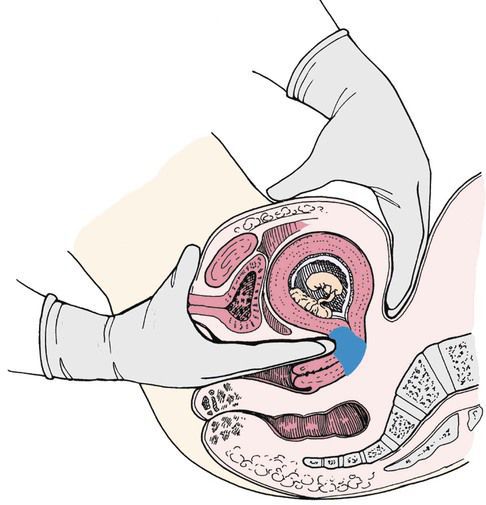
Фетоплацентарная недостаточность (ФПН) — это изменения в плаценте и реакция плода на различные патологические состояния в организме матери.
ФПН длительное время может никак не проявляться, первые признаки возникают с началом осложнений, таких как отставание в росте и развитии плода. Они выявляются инструментальными методами, например с помощью УЗИ, и при объективном обследовании (аускультации сердцебиения плода, осмотре и измерении высоты стояния дна матки).
Все причины фетоплацентарной недостаточности можно разделить на три группы: нарушения формирования плаценты, осложнения беременности и экстрагенитальные патологии (ЭГП). ЭГП — это болезни, обостряющиеся в период беременности, но сюда не относятся гинекологические заболевания и акушерские осложнения.
К нарушениям формирования плаценты приводят:
Осложнения беременности:
Экстрагенитальные патологии:
Симптомы фетоплацентарной недостаточности
Первичная фетоплацентарная недостаточность (до 16 недель) проявляется угрозой самопроизвольного аборта. Зачастую пациентки страдают от аномальных вагинальных кровотечений и схваткообразной боли в нижней части живота.
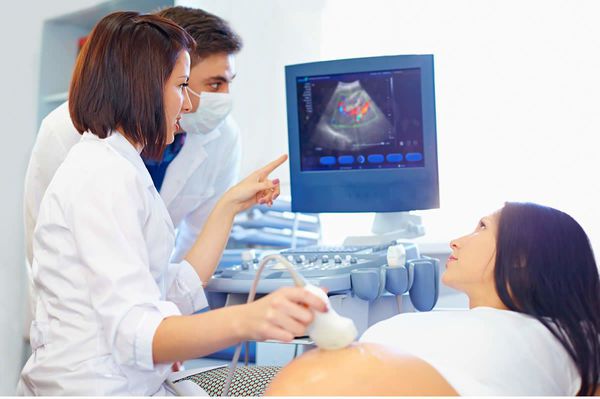
Первичная ФПН в отдельных случаях переходит во вторичную или позднюю недостаточность (более 16 недель). Патология может долгое время никак не проявляться, так как компенсаторные механизмы в плаценте сглаживают возникающие нарушения. Заподозрить наличие ФПН можно только при ультразвуковой диагностике (УЗИ), ультразвуковой допплерографии (УЗДГ) и кардиотокографии (КТГ). Таким образом, самостоятельно женщина не может определить, есть ли у неё фетоплацентарная недостаточность. Это возможно только на последних стадиях, когда двигательная активность плода снижается и пациентка перестаёт чувствовать его шевеления.
Патогенез фетоплацентарной недостаточности
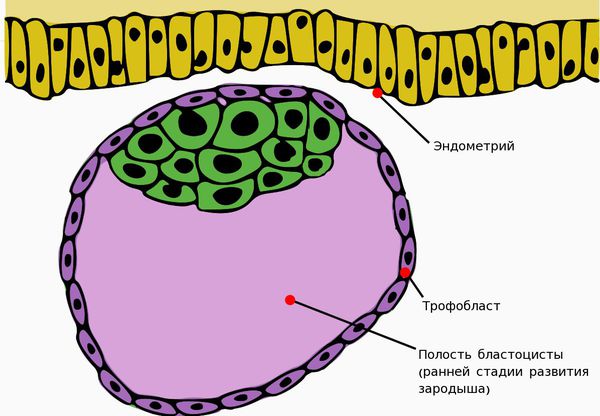
Важное значение в развитии первичной ФПН имеет ферментативная недостаточность децидуальной ткани — слизистой оболочки матки, подвергающейся преобразованиям при беременности и отпадающей после родов.
В результате ферментативной недостаточности нарушается внедрение трофобласта (наружного клеточного слоя зародыша) в эндометрий матки.
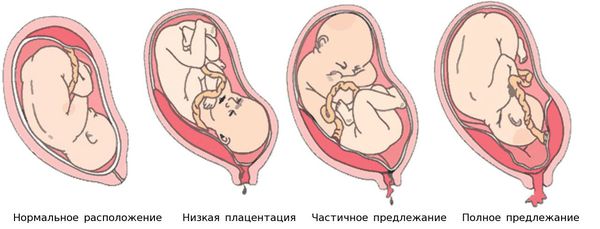
Ферментативная недостаточность слизистой оболочки наблюдается при дисфункции яичников, нарушениях строения и расположения плаценты, например при её предлежании — патологии, при которой плацента располагается в нижних отделах матки. ФПН выявляется также и при дефектах формирования сосудов и нарушениях в развитии хориона (внешней оболочки зародыша).
Первичная плацентарная недостаточность может стать причиной неразвивающейся беременности и способствовать появлению отклонений в развитии плода.
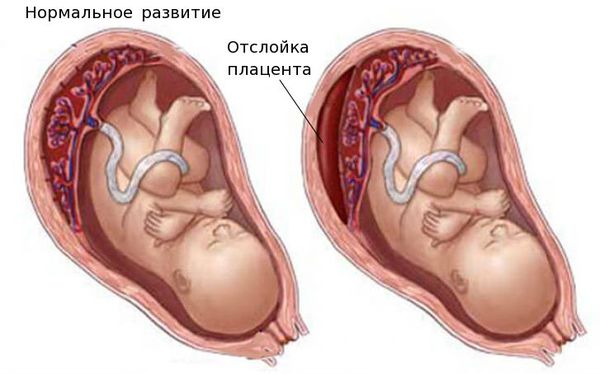
Выделяют острую и хроническую форму фетоплацентарной недостаточности. При остром нарушении из-за отслойки плаценты или её инфаркта (отмирания плацентарной ткани) стремительно нарушается кровоснабжение, что нередко приводит к гибели плода.
Плацентарная недостаточность часто развивается при изменениях кровотока в сосудах плаценты и микроциркуляторных расстройствах. Нарушения возникают вследствие снижения притока крови к плаценте, затруднения венозного оттока, инфаркта плаценты, ухудшения капиллярного кровотока в ворсинах хориона, изменения свойств крови матери и плода.
К снижению притока крови к плаценте приводят следующие патологии:
Нарушение венозного оттока возникает в результате:
Факторы, приводящие к нарушению капиллярного кровотока в ворсинах хориона:
Все вышеперечисленные факторы вызывают нарушение главной функции плаценты — газообменной. Плод перестаёт получать достаточно кислорода, нужного ему для обмена веществ. Это состояние называется внутриутробной гипоксией плода.
Также страдает и трофическая функция плаценты — нарушается доставка питательных веществ к плоду. Он отстаёт в развитии и может погибнуть. Даже если его компенсаторные механизмы справляются с возникшей гипоксией и недостатком питательных веществ, то в родах, когда нагрузка на фетоплацентарный комплекс возрастает, приспособительные реакции могут дать сбой, и возможна гибель плода.
Классификация и стадии развития фетоплацентарной недостаточности
Виды ФПН по клинико-морфологическим признакам:
По клиническому течению:
Хроническая ФПН в зависимости от действия компенсаторно-приспособительных факторов:
Осложнения фетоплацентарной недостаточности
К осложнениям фетоплацентарной недостаточности относятся:
Диагностика фетоплацентарной недостаточности
Для своевременной диагностики ФПН необходимо установить точный срок беременности. Это делают, исходя из данных о менструальном цикле женщины.
Методы выявления фетоплацентарной недостаточности:
Бимануальное исследование матки с определением её размеров проводится при постановке на учёт в женскую консультацию. При каждом осмотре измеряется высота стояния дна матки (ВСДМ). ВСДМ на 2 см меньше нормы и отсутствие динамики в течение 2-3 недель в 80 % случаев свидетельствует о нарушении развития плода.
Аускультация («выслушивание») сердечного ритма плода. В норме частота сердечных сокращений плода составляет 120-160 ударов в минуту.
Контроль массы тела беременной — прибавка веса в норме составляет в среднем 250-400 г в неделю.
Наиболее информативным методом диагностики фетоплацентарной недостаточности является ультразвуковая допплерография сосудов (УЗДГ). При УЗДГ анализируют соотношение двух показателей:
Плановое УЗДГ проводится при втором и третьем УЗИ-скринингах, то есть на 22 и на 30-34 неделе. Дополнительные обследования назначают по показаниям.
Степени нарушения кровотока по УЗДГ:
I степень:
II степень — кровоток нарушен в маточных артериях и в пуповине, но отклонение не достигает критических значений. Состояние возникает при развитии патологического процесса и свидетельствует о декомпенсации приспособительных возможностей, что приводит к тяжёлой ФПН и задержке развития плода.
Задержку развития плода, как осложнение ФПН, диагностируют на УЗИ. При обследовании видно несоответствие размеров плода сроку беременности и отставание роста матки.
Гипотрофия плода бывает:
Асимметричный тип гипотрофии встречается наиболее часто. При этом может выявляться ранняя и поздняя гипотрофия, а также временное замедление роста плода, которое выравнивается при улучшении состояния матери.
Ультразвуковая диагностика внутриутробной задержки развития плода (ВЗРП) включает измерение нескольких показателей тела плода: бипариетальный размер (расстояние между висками), длина бедра и окружность живота. На основании этих показателей рассчитывают массу плода.
Выделяют три степени тяжести ВЗРП:
Также на УЗИ определяют количество околоплодных вод. Сочетание ВЗРП и маловодия — неблагоприятный прогностический признак, требующий досрочного родоразрешения.
На УЗИ можно заподозрить ФПН по состоянию зрелости плаценты, несоответствующей сроку беременности. «Перезрелая» плацента определяется по наличию характерных участков: кальцинатов, множественных кист и углублений.
Выделяют четыре степени зрелости плаценты:
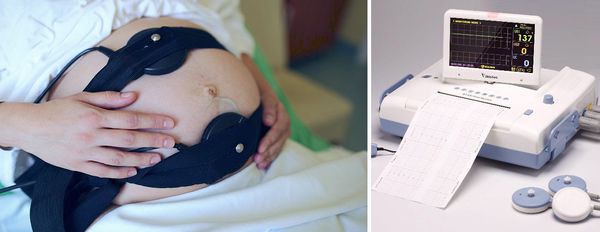
Кардиотокография (КТГ) — измерение частоты сердечных сокращений и двигательной активности плода.
КТГ-исследование назначают с 32 недели. При обследовании оценивают интегральный показатель состояния плода (ПСП):
Лечение фетоплацентарной недостаточности
К сожалению, методов лечения фетоплацентарной недостаточности не существует, так как те изменения, которые уже произошли в плаценте и сосудах нельзя повернуть вспять.
С целью выявления симптомов декомпенсации ФПН и принятия решения о сроке и методах родоразрешения проводится динамическое наблюдение. Параллельно назначаются средства, улучшающие кровообращение — кроворазжижающие препараты, содержащие аспирин, например «Кардиомагнил» и «Ацекардол».
При угрозе прерывания беременности назначают средства, понижающие тонус матки.
Выбор методов наблюдения и терапии зависит от степени фетоплацентарной недостаточности:
I А степень. Проводят динамическое наблюдение с обязательным контролем с помощью КТГ и УЗДГ раз в 5-7 дней. Рекомендованы прогулки на свежем воздухе, сбалансированное питание, богатое белками и витаминами. Беременной следует спать восемь часов ночью и дополнительно отдыхать два часа днём. Также следует своевременно лечить заболевания неполовой сферы. Например, если причина ФПН в пониженном артериальном давлении, то потребуется гипотензивная терапия и приём препаратов, содержащих аспирин.
При стабильном состоянии досрочное родоразрешение не требуется. При ухудшении показателей состояние ежедневно контролируют с помощью КТГ и УЗИ с допплером, по медицинским показаниям могут быть проведены преждевременные роды. При нормальном состоянии плода возможны роды через естественные родовые пути.
I В степень. Желательна госпитализация в отделение патологии беременности и наблюдение за пациенткой в условиях стационара. Проводят УЗДГ в динамике, КТГ раз в 2-3 дня, для улучшения кровообращения назначаются препараты, содержащие аспирин.
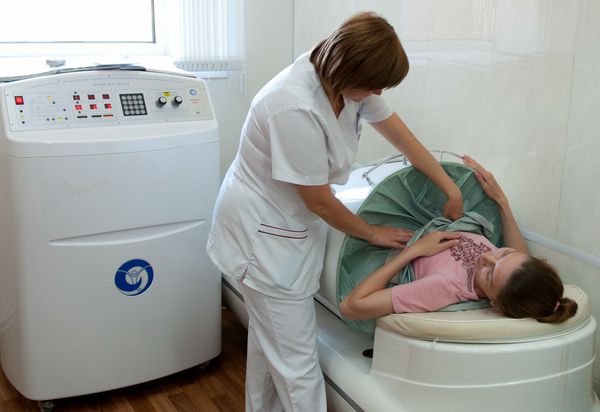
Также рекомендована абдоминальная декомпрессия. Для этого беременная ложится на спину, при этом живот находится в камере для декомпрессии. Атмосферное давление в устройстве понижается до 50-100 мм рт. ст. на 15-30 секунд ежеминутно в течение нескольких минут. Процедура позволяет улучшить приток крови к плаценте.
II степень. КТГ и допплерометрия проводятся 1 раз в 2 дня. При ухудшении показателей потребуется досрочное родоразрешение.
Прогноз. Профилактика
Профилактические мероприятия способствуют предупреждению возможных осложнений и уменьшению их негативного влияния на развитие плода.
Меры профилактики:
Анализ крови на печеночные пробы: что входит?
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Скрининговое исследование, направленное на оценку функционального состояния желчевыводящей системы и печени – это анализ на печеночные пробы. Диагностику проводят с помощью забора крови. В ее состав входит ряд обязательных показателей: АСТ, АЛТ, ГГТ, ЩФ, белок, билирубин. Кроме перечисленных показателей возможна проверка липидного спектра, который показывает состояние жирового обмена в организме.

Показания к проведению
Анализ на печеночные пробы проводится при наличии четких критериев:
Подготовка
Для получения достоверных результатов анализа необходимо подготовиться к сдаче крови. За 48 часов до исследования следует отказаться от жирной пищи, прекратить прием алкоголя, курение. Последний прием пищи должен быть не ранее чем за 8-10 часов до сдачи крови.
К кому обратиться?
Какие анализы входят в печеночные пробы?
Биохимические тесты проверяют кровь на различные патологии со стороны печени, позволяют определить причины болезненного состояния, поставить правильный диагноз и подобрать лечение. При этом существуют заболевания, при которых печеночные пробы проводятся в комплексе с другими исследованиями: раковые поражения печени, острый гемолиз, острые медикаментозные гепатиты А-Е.
Аланинаминотрансфераза – это фермент, который содержится в клетках паренхимы печени – гепатоцитах. АЛТ есть в почках, скелетной мускулатуре и сердечной мышце. Он участвует в обменных процессах белка. Его повышенное значение является специфическим признаком распада гепатоцитов. Фермент выступает катализатором для обратимых переносов аланина из аминокислоты для альфа-кетоглутарата.
Аланин – это аминокислота, которая быстро трансформируется в глюкозу. Благодаря ей увеличивается энергетический потенциал головного мозга и ЦНС. Вещество укрепляет иммунную систему, способствует выработке лимфоцитов, регулирует обмен сахаров и кислот. Наибольшая концентрация АЛТ наблюдется в печени и почках, затем в скелетной мускулатуре, селезенке, поджелудочной и сердце.
Уровень содержания аланинаминотрансферазы определяется при биохимическом анализе крови. Показатели АЛТ позволяют выявить проблемы с печенью до появления их выраженных симптомов. Как правило, диагностика проводится при подозрениях на гепатит, для проверки состояния органа после длительного приема медикаментов и других токсических веществ. Существуют обязательные показания для данного исследования:
Печеночные пробы на АЛТ используются для отслеживания динамики лечения, чтобы своевременно выявлять улучшения или ухудшения состояния больного. Также анализ необходим при наличии факторов риска повреждения печени, к примеру: диабет, лишний вес, злоупотребление алкогольными напитками или лекарствами, которые разрушают гепатоциты.
Для анализа производят забор венозной или капиллярной крови. Исследование проходит на голодный желудок, последний прием пищи должен быть за 12 часов до его сдачи. Несоблюдение данного правила приводит к получению ложных результатов.
Норма маркерных ферментов для печени зависит от возраста пациента:
Но зачастую результаты на АЛТ отличаются от нормы. Подобное происходит при воспалительных процессах в организме, приеме медикаментов в момент сдачи анализа и из-за ряда других факторов. Также недостоверные результаты могут быть вызваны внутримышечными инъекциями или повышенными физическими нагрузками.
Выделяют три основные стадии повышения ферментов:
Повышенные значения аланинаминотрансферазы наблюдаются при таких заболеваниях печени: гепатит, раковые поражения, цирроз, панкреатит, миокардит, инфаркт миокарда. Метод восстановления нормального уровня ферментов зависит от причин, которые привели к их изменению. В некоторых случаях для снижения АЛТ применяют специальные медикаменты: Хефитол, Дюфалак, Гептрал. Также всем пациентам назначается лечебная диета.
Аспартатаминотрансфераза (АСТ, АсАТ, AST) – это фермент белкового обмена в организме. Вещество отвечает за синтез аминокислот, которые входят в состав тканей и клеточных мембран. При этом АСТ функционирует не во всех органах, но она есть в печеночной ткани, сердечной мышце, нейронах головного мозга, а также в мышечной ткани скелетной мускулатуры. Фермент участвует в обменных процессах и способствует поддержанию нормальной структуры клеток.
Если структура клеток с данным ферментом не нарушена, то количество вещества минимально и соответствует норме. Повышение активности аспартатаминотрансфераза указывает на узкий круг нарушений. При этом существует зависимость: чем активнее цитолиз (разрушение клеток), тем выше значения АСТ.
Для анализа производят забор венозной крови. Биологическую жидкость центрифугируют, отделяя плазму от ферментных элементов. Исследование на показатель АСТ является обязательным при таких соматических патологиях:
При оценке показателей ферментативной активности плазмы относительно АСТ, учитываются нормальные значения данного вещества:
Если в анализе на печеночные пробы или в биохимическом исследовании крови АСТ не превышает нормативные значения, то это указывает на нормальное функционирование ферментных систем печени и сердца. Повышенные значения могут указывать на такие патологии:
Если повышение АСТ отличается на несколько единиц от нормы, то это не указывает на патологии. Диагностическое значение имеет увеличение фермента в два и более раз. Поскольку кроме гепатоцитов фермент содержится в других органах, то его изолированное определение для оценки состояния печении не достоверно. Для этого определяют АСТ в отношении АЛТ. Изучение двух показателей точнее отражает состояние органа.
Билирубин
Химическое соединение и продукт распада эритроцитов – это билирубин. Желчный пигмент красно-коричневого цвета беспрерывно образуется в организме.
Изначально в крови и тканях формируется непрямой билирубин, то есть токсическое соединение, которое не растворяется в воде и не выводится из организма. Вместе с током крови он попадает в печень, трансформируясь в прямую форму. Задача печени – обезвреживание и связывание билирубина в плазме крови, защищая головной мозг от токсического воздействия данного вещества.
Нормы билирубинового обмена для взрослых:
Желтушность кожных покровов и слизистых оболочек является основным признаком нарушения билирубинового обмена в организме. Также возможно появление головных болей и головокружения, приступы тошноты, ухудшение общего самочувствия и повышенная слабость. Подобные симптомы возникают при общем уровне билирубина более 50 мкмоль/л. Болезненное состояние называется гипербилирубинемией и имеет такие причины:
Причины изменения нормы билирубина могут быть связаны с любым этапом его метаболизма: выход при распаде эритроцитов, неполноценность печень или чрезмерное выделение желчи. Опасность такого состояния в том, что продукты обмена токсичны в отношении тканей организма. Повышение фермента более 170 мкмоль/л опасно печеночной энцефалопатией, почечной и сердечно-сосудистой недостаточностью. Билирубин более 300 мкмоль/л может стать причиной летального исхода.
Лечение повышенных значений билирубина зависит от причин, которые спровоцировали гипербилирубинемию. Пациентам назначают детоксикационную терапию, инфузии, мочегонные препараты, гепатопротекторы, глюкокортикоидные гормоны. В особо тяжелых случаях проводится оперативное вмешательство.

Гамма-глютамилтранспептидаза – это белок печени и поджелудочной железы. ГГТП повышается при заболеваниях данных органов, а также при злоупотреблении алкоголем. Фермент является катализатором биохимических реакций. Он не содержится в кровеносном русле, а присутствует только в клетках, при разрушении которых все содержимое попадает в кровь.
ГГТП является мембрано-связанным ферментом с высокой чувствительностью. Основные показания к проведению анализа:
Белок позволяет выявить различные патологии на самых ранних стадиях. Фермент повышает в таких случаях:
При гипотиреозе, то есть снижении функций щитовидной железы, ГГТП ниже нормы. В сравнении с АЛТ, АСТ и щелочной фосфатазой фермент более чувствителен к нарушениям в клетках печени. Для проведения анализа используют венозную или капиллярную кровь.
Почечно-печеночные пробы
Комплексная диагностика для выявления патологий в функционировании почек и печени, а также нарушений в работе других органов и систем – это почечно-печеночные пробы.
Показания для проведения анализа:
В данный профиль лабораторных исследований входят такие анализы:
Базовые вещества-метаболиты, отражающие работу почек:
При оценке результатов анализов учитываются не только показатели почечно-печеночных проб, но и общее состояние организма, наличие клинической симптоматики.
Печеночные пробы по моче
Печень выполняется множество функций, которые поддерживают нормальную работу всего организма. Она отвечает за фильтрацию и выведение токсических веществ. Изменение цвета мочи в сочетании с болями в правом подреберье указывает на нарушения в работе органа.
Для диагностики болезненного состояния проводится комплекс лабораторных и инструментальных исследований. Особое внимание уделяется печеночным пробам по моче. Урину тестируют на наличие желчных сегментов: билирубин, уробилиноген. В здоровом организме они не обнаруживаются.
Уробилиноген и уробилин
Это важные желчные ферменты, которые могут быть обнаружены в анализе урины. С их помощью упрощается процесс диагностики различных патологий, связанных с печенью, желчными путями и пузырем, системой кроветворения. Данный показатель является дополнительным, хотя и входит в общий анализ мочи.
Уробилиноген – это фермент, который образуется после распада билирубина. Вместе с желчью он попадает в кишечник, часть его всасывается в кровь и обратно поступает в ткани печени, а остатки выводятся вместе с уриной. Фермент всегда присутствует в анализе, но его значения малы – 5-10 мг/л. Повышенный уровень или отсутствие данного вещества являются отклонениями от нормы.
Анализ на уробилиноген имеет такие показания к проведению:
Повышенные показатели указывают на нарушения со стороны печени, которые могут быть вызваны различными патологиями: цирроз, гепатиты, интоксикация, поражения селезенки, энтероколит. В некоторых случаях отклонения от нормы возникают из-за физиологических факторов.
Нормализации фермента заключается в восстановлении здоровой работы печени и нормальных показателей билирубина. Лечение зависит от тяжести болезненного состояния. Пациентам могут быть назначены гепатопротекторы, желчегонные препараты, диетическое питание. Диагностика печеночных проб проводится на основе свежей утренней порции мочи. Для более точного определения уровня ферментов необходим анализ крови.