что делают в пятку новорожденному
Скрининг новорожденным из пятки стандартный на 5 наследственных заболеваний и расширенный, 43 показателя
В детском медицинском центре «Санаре» проводится неонатальный скрининг на базе лаборатории Морозовской детской городской клинической больницы.
Суть скрининга в том, что выявляются достаточно часто встречающиеся в популяции заболевания, успех лечения которых целиком и полностью зависит от раннего начала терапии. В терапии этих состояний определяющую роль играет именно время и грамотный подход.
Согласно Приказу № 185 Минздравсоцразвития РФ от 22.03.2006 «О массовом обследовании новорожденных детей на наследственные заболевания», скрининг новорожденных проводится на 5 наследственных заболеваний:
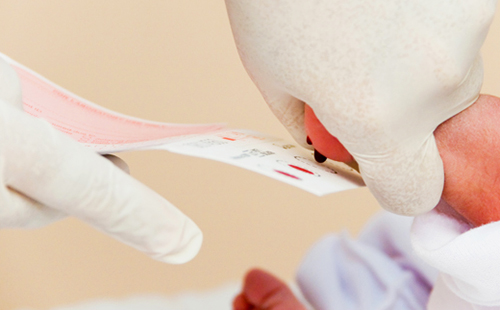
Процедура забора крови для неонатального скрининга
Образец крови у новорожденного ребенка берется таким же способом, как для неонатального скрининга на фенилкетонурию, галактоземию, гипотиреоз, адреногенитальный синдром и муковисцидоз.
Исследование можно провести и для детей старшего возраста!
Если забор крови производится у ребенка старше 1 года, то кровь для проведения исследования берется из пальца.
Для новорожденного ребенка можно использовать пятна крови, которые были взяты для неонатального скрининга, у ребенка старшего возраста забор производится на специальный индивидуальный бланк-фильтр.
Прививка в пятку младенцу: назначение и тонкости процедуры
Перед выпиской домой каждому младенцу делается специальный тест, который позволяет определить наличие или отсутствие наследственных заболеваний. До рождения малыша диагностировать их невозможно. Именно поэтому врачи делают скрининг новорожденных или так называемый пяточный тест.
В каком возрасте делают скрининг
Если малыш доношенный, процедуру проводят на 4-й день жизни, а если недоношенный, то только на 7-й день. Раньше делать анализ (например, в первые два дня жизни) нецелесообразно, так как очень высок риск получить ложноположительный результат.
Ребенка могут выписать из роддома еще до положенного срока проведения анализа. В таком случае в обменной карте матери отмечается, что скрининг не был сделан. Процедуру необходимо будет провести в поликлинике.
Как проводят скрининг
Пятку младенца протирают раствором спирта (70 градусов) и делают аккуратный прокол глубиной не более 2 мм. Далее медсестра аккуратно надавливает на ножку и наносит кровь на фильтровальный бланк из специальной бумаги. На ней уже расчерчены пять кружков, которые должны полностью пропитаться кровью. Данный анализ абсолютно безопасен для малыша, а укол причиняет минимальный дискомфорт. Бояться укола в пятку не стоит, так как в нее даже делают прививки. Современные педиатры считают такой метод эффективным для детей в возрасте одного года.
Что выявляет скрининг
Данное исследование позволяет диагностировать ряд сложных наследственных заболеваний, которые невозможно выявить во время внутриутробного развития.
Результаты анализов будут готовы в течение 10 дней после того, как были взяты образцы крови с пятки. Родителям сообщают только позитивные результаты тестов. Если скрининг показывает наличие генетического заболевания, тест повторяют снова.
«Пяточная проба» – это очень важный тест, благодаря которому можно своевременно диагностировать серьезные заболевания и начать продуктивное лечение. Укол в пятку делается быстро и безболезненно с соблюдением всех норм стерильности. Дополнительную информацию о прививках и анализах предоставят наши консультанты. Чтобы связаться с ними, вы можете позвонить по указанным телефонам и записаться на процедуру.
Неонатальный скрининг. Зачем у новорожденного берут кровь из пятки?
Сразу после рождения у ребенка могут отсутствовать клинические симптомы генетического заболевания. Однако с возрастом клинические симптомы могут нарастать, привести к критической ситуации, тяжелому заболеванию и даже смерти.
Для раннего выявления, своевременного лечения, профилактики инвалидности и развития тяжелых клинических последствий, а также снижения детской летальности от наследственных заболеваний проводится неонатальный скрининг.
Неонатальный скрининг – это проведение массового обследования новорожденных детей на наследственные заболевания (адреногенитальный синдром, галактоземию, врожденный гипотиреоз, муковисцидоз, фенилкетонурию).
Когда проводят скрининг новорожденных?
Неонатальный скрининг проводят на:
Где проводят скрининг новорожденных?
Забор крови проводится в роддоме. При этом в выписке, врач неонатолог ставит отметку «Неонатальный скрининг взят».
Если по каким – либо причинам скрининг не проводился, то его проводят в поликлинике по месту жительства.
Как проводят скрининг новорожденных?
Образец крови берут из пятки новорожденного ребенка через 3 часа после кормления.
Забор образцов крови осуществляется на специальные фильтровальные бумажные тест-бланки из пятки новорожденного.
Перед забором образца крови пятку новорожденного ребенка необходимо вымыть, протереть стерильной салфеткой, смоченной 70-градусным спиртом, затем смокнуть сухой стерильной салфеткой. Прокол пятки новорожденного ребенка осуществляется одноразовым скарификатором, первая капля крови снимается стерильным сухим тампоном.
Для накопления второй капли крови, осуществляют мягкое надавливание на пятку новорожденного ребенка. Тест-бланк прикладывается перпендикулярно и пропитывается кровью полностью и насквозь в соответствии с указанными на тест-бланке размерами круга. Вид пятен крови должен быть одинаковым с обеих сторон тест-бланка.
Исследование образцов крови проводится в Медико-генетическом отделении (Московский центр неонатального скрининга).
С 2006 года в России по приказу Минздравсоцразвития России от 22.03.2006 № 185 «О массовом обследовании новорожденных детей на наследственные заболевания» проводят неонатальный скрининг на пять наследственных заболеваний:
Врожденный гипотиреоз – болезнь, при которой проявляется недостаточность щитовидной железы, поэтому физическое и психическое состояние ребенка не развивается. Своевременное гормональное лечение предотвратит болезнь и приведет к полному развитию и восстановлению малыша. Доза гормона подбирается индивидуально.
Фенилкетонури?я — редкое наследственное заболевание группы ферментопатий, связанное с нарушением метаболизма аминокислот, главным образом фенилаланина. Заболевание связано с серьезными умственными и неврологическими нарушениями. При обнаружении заболевания, врач назначает длительную диету для восстановления и нормального развития молодого организма. Диета подбирается индивидуально.
Муковисцидоз (другое название – кистозный фиброз) – это распространенное генетическое заболевание, которое передается только по наследству. Его специфической особенностью является образование вязкой слизи во всем организме, в результате чего в первую очередь нарушается функционирование органов, покрытых слизистой оболочкой: пищеварительной системы, легких и других жизненно важных органов. Чаще всего заболевание проявляется в младенчестве и требует слаженного взаимодействия семьи и врачей специалистов для того, чтобы обеспечить ребенку своевременное, а значит, результативное лечение.
Галактоземия – причина, которая возникает при вскармливании молоком или молочными продуктами, при этом поражаются внутренние органы (нервная система, печень). Соблюдая указания врача, лечение и безмолочная диета помогут избежать последствий.
Адреногенитальный синдром – повышенная выработка гормонов андрогенов надпочечниками. Если не лечить, то у детей быстро развивается половая система, а общий рост останавливается, в будущем – человек бесплоден. Применение необходимых гормональных препаратов восстанавливает развитие и снимает признаки проявления болезни.
В 2015 году приказом Департамента здравоохранения города Москвы от 12.03.2015 № 183 «О совершенствовании деятельности медицинских организаций государственной системы здравоохранения города Москвы по проведению массового обследования новорожденных детей на наследственные заболевания (неонатального скрининга)» создано Медико-генетическое отделение (Московский центр неонатального скрининга).
Медико-генетическое отделение (Московский центр неонатального скрининга) находится на базе ГБУЗ «Морозовская ДГКБ
В отделении осуществляется:
Как попасть на прием в Медико-генетическое отделение (Московский центр неонатального скрининга)?
Центр находится на базе ГБУЗ «Морозовская ДГКБ ДЗМ» по адресу: Москва, ул. Мытная д. 24.
Запись на прием осуществляется по телефону регистратуры:
8-495-695-01-71
8-495-959-87-74
Для оформления медицинской карты пациента, получающего медицинскую помощь в амбулаторных условиях (форма 025/у) пациенту необходимо представить:
Для пациентов состоящих на диспансерном учете: направление из медицинской организации (форма 057/у-04) и выписка из медицинской карты амбулаторного, стационарного больного (форма 027/у) предоставляется один раз в год.
Для чего нужен неонатальный скрининг?
Врачи-неонатологи роддома больницы Вересаева рассказали, для чего нужен неонатальный скрининг, кому положен и когда проводится.
Неонатальный скрининг – важное обследование, позволяющее уже в первые дни жизни ребенка выявить серьезные врожденные патологии. Неофициально его называют «пяточным» тестом, поскольку кровь берется из пяточки и наносится на специальный тест-бланк.
Скрининг, который проводится в массовом порядке всем новорожденным, позволяет исключить такую пятерку серьезных заболеваний, как муковисцидоз (генетическая мутация, поражающая экзокринные железы органов дыхательной и пищеварительной систем); галактоземию (нарушение углеводного обмена), адреногенитальный синдром (нарушения, связанные с избыточной секрецией гормонов коры надпочечников), врожденный гипотиреоз (заболевание щитовидки) и фенилкетонурию (нарушение метаболизма аминокислот).
В Москве список расширен до 11 показателей, в него добавлена диагностика еще шести заболеваний из группы органических ацидурий, аминоацидопатий и нарушений обмена жирных кислот.
Все эти наследственно-генетические заболевания встречаются крайне редко, однако «поймать» их важно вовремя, поскольку их своевременное выявление позволяет избежать необратимых последствий и выбрать правильную тактику лечения.
Обычно скрининг делают в роддоме на четвертый день жизни младенца (для недоношенных малышей срок сдвигается), однако в Москве принята ранняя выписка: и мама с малышом (после естественных родов) могут оказаться дома уже на вторые сутки. Если тест не успеют провести в роддоме, то на руки родителям выдадут специальный бланк, где будет указана необходимость проведения скрининга. В таком случае анализ возьмет патронажная медсестра, которая придет навестить малыша в первые дни.
Анализ берут натощак после «голодной» паузы в три часа.
С февраля 2020 года расширенный неонатальный скрининг на 11 заболеваний доступен всем малышам, родившимся в Москве и получившим свидетельство о рождении в роддоме. Исследование проводится бесплатно.
Анализ готовится быстро. На связь с родителями специалисты выйдут только в случае, если какая-либо патология обнаружится. Однако большинство может забыть о тесте сразу после его выполнения, ведь частота встречаемости скринируемых заболеваний крайне мала.
Можно ли отказаться от неонатального скрининга?
Можно, но не стоит. Ведь именно в первые дни жизни малыша можно выстроить максимально эффективную схему лечения, которая в дальнейшем позволит ребенку избежать тяжелых осложнений и инвалидизации.
Прививка БЦЖ детям
Содержание статьи
Прививка БЦЖ ставится в роддоме сразу после рождения малыша. Очень часто у родителей возникает закономерный вопрос – что такое БЦЖ-прививка, когда ее делают и сколько раз, стоит ли вводить ее малышу так рано и не будет ли осложнений.
Туберкулез – серьезная проблема для всех стран мира, хотя заболеваемость этой инфекцией различается в зависимости от уровня медицины и экономического развития государства. До введения вакцинации туберкулез встречался гораздо чаще, и у детей могли возникать серьезные поражения не только легких, но и внутренних органов, костей и головного мозга, нервной системы. Многие годы ученые разрабатывали эффективную вакцину, которая появилась в 1921 году. Но ее активное применение в нашей стране началось только с 1950 года. Рассмотрим, от чего новорожденным ставится прививка БЦЖ, какова расшифровка этого названия и что стоит знать о вакцинации.
Прививка БЦЖ: от чего защищает, в каком возрасте ставится
Свое название вакцина получила от английской аббревиатуры – BCG (Бацилла Кальмета-Герена). В нее входит живой ослабленный штамм туберкулезной палочки крупного рогатого скота. Эта бактерия не опасна для людей, но формирует иммунную защиту от тяжелых форм туберкулёза (поражения костей позвоночника, менингита, тяжелых поражений внутренних органов) и перехода скрытого носительства бацилл в активную форму инфекции (легочный туберкулез). Источник:
Д.Т. Леви, Н.В. Александрова
Вакцинопрофилактика туберкулеза // БИОпрепараты. Профилактика, диагностика, лечение, 2015, с. 4-8
Сегодня эту прививку ставят в родильном доме, на 4 сутки жизни доношенного ребенка, если нет противопоказаний. Ставится прививка БЦЖ и недоношенным детям, но они должны весить более 2500 г и не иметь проблем со здоровьем. В последующем ревакцинация БЦЖ проводится в возрасте 7 и 14 лет по результатам туберкулиновых проб (Манту).
В нашей стране вакцинация БЦЖ внесена в график обязательных прививок национального календаря – ее рекомендовано делать всем детям. Но не все страны поддерживают идею о всеобщей вакцинации от туберкулеза в раннем возрасте. Часть стран Европы и США отказались от массовой вакцинации, они применяют прививку только детям из группы риска. Это объясняют низкой заболеваемостью туберкулезом в этих странах.
Вакцинация от туберкулеза: за и против
Споры относительно вакцинации БЦЖ ведутся не один год. Сомнения вызывают несколько вопросов:
Известно, что чем раньше произойдет контакт с туберкулезными палочками, тем выше риск осложнений инфекции. Поэтому вакцинация показана так рано, чтобы иммунная система уже успела выработать антитела к опасным бациллам.
Проведение БЦЖ: по календарю и индивидуально
Прививка ставится на 3-4 сутки после рождения, только с письменного согласия родителей. Если у ребенка имеются противопоказания (временные или постоянные), ему дается медотвод с отметкой в обменной карте. В дальнейшем, если противопоказаний уже нет, ребенка иммунизируют по индивидуальному графику. Прививка делается отдельно от всех других вакцин, в отдельный день. Важно провести ее как можно раньше на первом году, чтобы начала формироваться иммунная система.
Есть два варианта вакцины – БЦЖ и БЦЖ-М (в ней доза вдвое уменьшена). БЦЖ-М рекомендуют для ослабленного или ребенка с низким весом, прививают по индивидуальному календарю, спустя некоторое время.
Особенности вакцинации
Родителям нужно знать, куда делают укол, и как затем изменяется место прививки по мере формирования иммунных реакций. Вакцина ставится в плечо, в верхней его трети, тонкой иглой, препарат вводится внутрикожно. Иммунитет формируется постепенно, по мере того, как в месте прививки возникает иммунная реакция на введенных ослабленных возбудителей. Через 6-8 недель в месте укола возникает реакция: сначала – узелок, который приподнимается над поверхностью кожи, становясь похожим на укус комара; затем по центру возникает пузырек, который заполнен желтой жидкостью. Родители думают, что прививка БЦЖ гноится, но это вполне закономерная реакция. Образуется корочка, которая потом отлетает, в итоге остается рубчик.
Но почему остается шрам и можно ли избежать подобной реакции? Врачи говорят, что это нормальный иммунный процесс, и область прививки со временем остается практически незаметной. Чтобы рубчик был небольшим, не нужно трогать болячку, сдирать корку или мазать ее зеленкой или йодом.
Родителей волнует, можно ли купать ребенка при появлении пузырька и корки? Все гигиенические процедуры проводятся в обычном режиме, но место прививки не нужно усиленно тереть, просто аккуратно промыть мылом и водой.
Противопоказания к проведению
Как и для любой прививки, для БЦЖ существуют противопоказания. К ним относят массу тела менее 2500 г, тяжелые травмы в родах, гемолитическую болезнь новорожденных и общие инфекционные патологии. Для ревакцинации в возрасте 7 и 14 лет противопоказания следующие:
Осложнения после прививки
Переносится БЦЖ хорошо, осложнения после прививки возникают редко. Если введение вакцины было не внутрикожным, а подкожным, возможно развитие гнойничка в тканях. Наблюдается синюшность кожи, образование размером с горошину и реакции лимфоузлов. Важно обращать внимание на динамику процесса и сообщать об этом педиатру.
Источники:
Вакцина БЦЖ ставится только в роддомах.
Детский медицинский центр «СМ-Клиника» не проводит вакцинацию БЦЖ.

