Оксифильные бесструктурные массы в молочной железе что это такое
Филлоидная фиброаденома
Пациентка 13 лет. Самостоятельно обнаружила уплотнение в молочной железе и янтарные кровянистые выделения из соска.
Клинический осмотр: молочные железы развиты правильно, на коже левой молочной железы в верхних квадрантах – стрии (растяжки кожи), у ареолы – легкое покраснение и раздражение кожи (со слов пациентки за счет компрессов).
Пальпаторно: правая молочная железа мягкая, без особенностей; левая молочная железа плотная по всему объему. Выделения из левого соска при надавливании янтарные.
Взят мазок.
Цитология: эритроциты, макрофаги.
Молочные железы представлены железистой тканью. Слева за ареолой – полицикличное образование с неоднородной эхоструктурой, четкими, ровными контурами и анэхогенным включением до 3 см. Усилен кровоток. Размеры выходят за границы визуализации. Лимфоузлы структурные
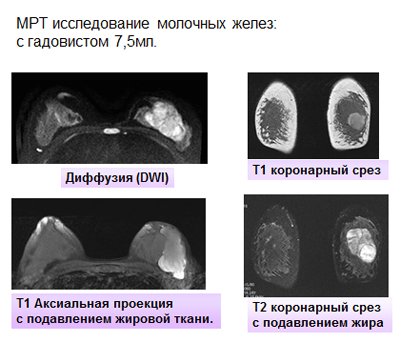
Для решения вопроса об объеме последующего оперативного лечения и активности процесса проведено МРТ исследование молочных желез в аксиальной и коронарной плоскости, в режиме 3D, а также с внутривенным введением 7,5 мл гадовиста в режиме динамического контрастного усиления. В левой молочной железе определяется объемное образование, занимающее практически всю зону железистой ткани, размером 6,6×4,6×5,2 см. Структура опухоли дольковая с множественными сосудами по междольковым перегородкам. В нижних отделах опухоли визуализируется неправильной округлой формы киста с геморрагическим содержимым размером до 3,3 см в диаметре (рис. 1)
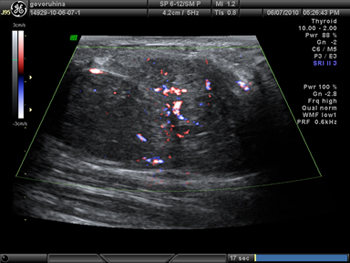
Рис. 1. Ультразвуковая картина: гипоэхогенное образование, выходящее за размер датчика, с усиленным кровотоком и полицикличными контурами.
В режиме диффузии данная зона патологически изменена. При динамическом контрастном усилении отмечается выраженное накопление контрастного препарата опухолью и капсулой кисты, а так же внутрикапсульными разрастаниями (рис. 2-3).
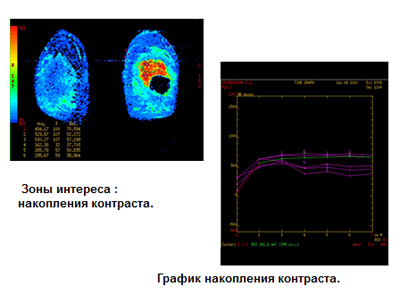
Рис. 3. График накопления контрастного вещества.
Правая молочная железа без особенностей. Лимфоузлы в аксиллярных зонах визуализируются, увеличены, структурны.
После инструментальных методов диагностики, проведена диагностическая пункция образования из нескольких мест.
Цитология: обильное скопление клеток кубического эпителия (3-х мерные структуры), оксифильные массы.
Учитывая клиническую картину, объемность опухоли, активность кровотока в ней, УЗИ, МРТ-исследование и график накопления контраста, а также результаты цитологического исследования был поставлен диагноз: «Листовидная фиброаденома с кистозным компонентом левой молочной железы».
Проведена энуклеация опухоли молочной железы.
Гистология: филлоидная опухоль (фото 1).
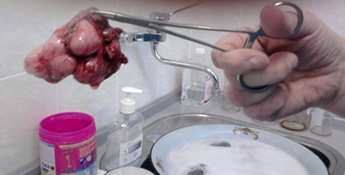
Фото 1. Макропрепарат (филлоидная фиброаденома)
При повторном обследовании пациентки через 3 месяца после оперативного вмешательства асимметрии молочной железы не наблюдается. Пальпаторно левая молочная железа без особенностей. При УЗИ выявлена рубцовая деформация тканей молочной железы в месте оперативного вмешательства (фото 2).
Оксифильно-клеточные опухоли щитовидной железы
Полный текст:
Аннотация
Диагностика и лечение опухолей щитовидной железы (ЩЖ) из оксифильных клеток (ОК) вызывают много споров. Мы представляем 11-летний опыт лечения 159 больных оксифильно-клеточными опухолями (ОКО), из которых было 102(64%) аденомы, 15 (9%) фолликулярных карцином, 3S (24%) папиллярных карцином и 4 (2,5%) опухоли неопределенного потенциала злокачественности. Среди фолликулярных карцином преобладали минимально инвазивные формы (11 (73%) из 15 случаев). Размер фолликулярных карцином был достоверно больше, чем аденом (36,5 и 17 мм; р
For citation:
Severskaya N.V., Ilyin A.A., Chebotareva I.V., Isayev P.A., Rumyantsev P.O., Medvedev V.S. Oxyphil-cell tumors of the thyroid. Problems of Endocrinology. 2008;54(4):21-27. (In Russ.) https://doi.org/10.14341/probl200854421-27
Оксифильно-клеточными опухолями (ОКО) щитовидной железы (ЩЖ) (синонимы: онкоцитомы, опухоли из В-клеток, клеток Асканази, Гюртле[*]) традиционно считаются опухоли фолликулярного происхождения, состоящие преимущественно из оксифильных клеток [23]. Оксифильные клетки (ОК) характеризуются наличием обильной эозинофильной зернистости цитоплазмы, в которой содержится большое количество митохондрий [22, 25]. Появление оксифилии рассматривают как феномен метаплазии клеток, возникающий при хроническом воспалении (тиреоидит) или в результате изменений митохондриальной или ядерной ДНК, приводящих к накоплению дефектных митохондрий со сниженной функцией [13, 25]. Оксифильные изменения могут происходить не только в фолликулярных, но и в парафолликулярных С-клетках ЩЖ [10]. Интересно, что Гюртле, чьим именем обычно называют ОК и состоящие из них опухоли, первым описал оксифильные изменения в С-клетках. Фолликулярные В-клетки впервые описаны Асканази, тем не менее в литературе наиболее часто фолликулярные ОКО обозначают как Гюртле-клеточные опухоли.
В 50-х годах прошлого века Американское онкологическое общество рекомендовало классифицировать все ОКО ЩЖ как злокачественные. Однако последующие исследования показали, что ОКО следует подразделять на доброкачественные и злокачественные в зависимости от наличия или отсутствия капсулярной и сосудистой инвазии [7, 14]. В классификации ВОЗ (1987 г.) выделяют Гюртле- клеточные аденомы и Гюртле-клеточный рак, который рассматривают как вариант фолликулярного рака ЩЖ. Однако впоследствии была обнаружена различная онкогенная экспрессия фолликулярных карцином из А- и В-клеток, что не позволяет объединить эти опухоли в один класс [20]. Кроме того, не определено место опухолей с оксифильной цитоплазмой, но с ядерными изменениями, характерными для папиллярной карциномы [8]. Было предложено подразделять OK-рак ЩЖ на фолликулярный и папиллярный по аналогии с опухолями из А- клеток [21]. Некоторые авторы выделяют также Гюртле-клеточную инсулярную (низкодифференцированную) карциному [3] и различные варианты строения папиллярной карциномы, включая Warthin-lake вариант с лимфоидной инфильтрацией стромы (напоминающий по строению папиллярную лимфоматозную цистаденому слюнной железы, Warthin’s tumor) и вариант из высоких клеток (tall-cell variant) [2, 5, 19].
Подобно разногласиям, существующим в классификации, нет единой концепции в отношении ведения больных с ОКО, что связано с различными представлениями об агрессивности этого вида опухолей. Одни исследователи выступают за тотальную тиреоидэктомию [1, 28], другие придерживаются дифференцированного подхода, основанного на традиционных принципах ведения больных с фолликулярными опухолями ЩЖ в зависимости от степени капсулярной и сосудистой инвазии и наличия метастазов [11, 26].
В данной статье мы представляем накопленный за 11 лет опыт по ведению 159 больных с ОКО ЩЖ.
Материалы и методы
В исследование включены 159 больных с ОКО ЩЖ, оперированных в клинике Медицинского радиологического научного центра РАМН (Обнинск) с 1994 по 2005 г. Возраст больных — от 12 до 70 лет, в среднем 38,7 ± 13,9 года (медиана 40 лет). Среди них 20 мужчин и 139 женщин (соотношение 1:7).
В анализ включены только те опухоли, в которых более 75% фолликулярных клеток обладали онкоцитарными свойствами. Диагноз Гюртле-кле- точной карциномы (ОКК) ставили на основании наличия полной инвазии капсулы и/или сосудов. Случаи пенетрации опухоли в стенку сосудов или капсулы были отнесены к разряду опухолей с неопределенным злокачественным потенциалом. Опухоли с признаками оксифилии цитоплазмы, но с ядерными изменениями, характерными для папиллярного рака, рассматривали как папиллярный рак из оксифильных клеток (ОКПР).
Следуя данным критериям, у 102 (64%) человек диагностирована оксифильно-клеточная аденома (ОКА), у 15 (9,5%) — фолликулярная ОКК (у 11 — с минимальной инвазией, у 4 — с обширной), у 4 (2,5%) — ОКО неопределенного потенциала злокачественности, у 38 (24%) — ОКПР.
Статистическую обработку результатов проводили с использованием t-теста, ANOVA, критериев Краскела—Уоллиса, Фишера. Различия считали достоверными при р 0,22).
Ультразвуковое исследование (УЗИ). Медиана и средний размер ОКК были достоверно выше по сравнению с ОКА (р 0,05) (см. таблицу).
Эхографическая картина ОКК и ОКА практически не различалась (р = 1,0). Большинство опухолей были представлены гипоэхогенным узлом (85%) правильной формы (100 и 97% соответственно), с четкими границами (85 и 81%) и ровными контурами (83 и 81%). Кальцинаты встречались соответственно у 7 и 6% больных (р — 1,0). Признаки кистозной дегенерации узла отмечены в 21 и 14% случаев (р = 0,4).
Эхографическая картина ОКПР отличалась от таковой при ОКК и ОКА. При ОКПР опухоль при УЗИ выглядела как гипоэхогенный узел неправильной формы (65%; р 0,38).
Цитологическое исследование проводили 145 пациентам (см. таблицу). 85% ОКА и 75% ОКК при цитологическом исследовании имели картину фолликулярной ОКО. При ОКК лишь у 3 (25%) больных был заподозрен рак (при гистологии у 1 — с минимальной инвазией и 2 — с обширной). Информативность цитологического исследования в диагностике ОКПР была значительно выше (чувствительность 89%). Предположение о злокачественной опухоли было также высказано у 1 больной с ОКО неопределенного потенциала злокачественности. Однако судить об истинности данного заключения не представляется возможным. Вероятность злокачественности ОКО при цитологической картине фолликулярной ОКО в данной группе составила 16,2% (16 из 99 случаев).
Большинству больных с ОКО (и = 102; 64%) хирургическое лечение проведено в объеме гемитирео- идэкгомии. Реже выполняли тиреоидэктомию (п = 49; 31%) и субтотальную резекцию (л = 8; 5%). 70 (44%) больным хирургическое лечение было дополнено удалением паратрахеальной клетчатки шеи, из них 2 также иссечением паравазальной клетчатки с одной стороны (см. таблицу). 4 пациентам с ОКПР после тиреоидэктомии проведена радиойодтерапия.
Фолликулярный рак. У 11 (73%) пациентов с ОКК была расценена как минимально инвазивная,
с прорастанием собственной капсулы во всех 11 случаях и сосудов капсулы — в 2 случаях. У 4 (27%) больных выявлена обширная инвазия в капсулу опухоли с прорастанием в окружающую ткань ЩЖ и сосуды. Размер карцином с выраженной инвазией был достоверно выше, чем минимально-инвазивных (соответственно 49,5 ± 8,8 и 29,1 ± 9,7 мм; медиана 50,5 и 33 мм; р 0,25). Поражение регионарных лимфоузлов наблюдали чаще при многофокусном поражении ЩЖ, чем при солитарной первичной опухоли (р = 0,058).
ОКА были солитарными у 62 (61%) больных. У 10 одиночная ОКА выявлена на фоне узлового коллоидного зоба. У 12 (12%) ОКА были множественными. У 11 из них множественные опухоли были выявлены уже при 1-й операции. У 1 пациентки 2-я ОКА в противоположной доле обнаружена через 2,5 года после 1-й операции.
У 20 (20%) больных с ОКА аденоме сопутствовал папиллярный рак, в котором оксифильные изменения клеток чаще отсутствовали или были незначительными (17 (85%) из 20 случаев). Среди больных с множественными ОКА папиллярный рак обнаружен у 4 (33%) из 12. У 1 пациентки на фоне множественных ОКА и папиллярной карциномы выявлен медуллярный рак ЩЖ. Из 20 больных с сочетанной патологией (ОКА и папиллярный рак) у 7 (35%) имелись множественные фокусы рака, у 4 (20%) — метастазы в регионарные лимфоузлы шеи.
Папиллярный рак был также выявлен у 2 из 4 больных с ОКО неопределенного потенциала злокачественности и у 1 (7%) из 15 пациенток с ОКК.
Множественные опухоли (первично-множественные аденомы и ОКА в сочетании с папиллярным раком) чаще встречались в старшей возрастной группе (42,9 ± 13,8 года, медиана 45) по сравнению с одиночными ОКА (35,5 ± 14,8 года, медиана 34, t-тест, р = 0,02).
У 9 оперированных больных опухоль оказалась полностью некротизирована. Все наблюдаемые случаи были расценены как аденома (не выявлены признаки сосудистой или капсулярной инвазии). У всех больных, за исключением одного, опухоль была солитарной (у одного — множественные ОКА, 1 из которых полностью некротизирована). Кроме того, некроз был выявлен у 1 больной с минимально-инвазивной ОКК, однако некроз в данном случае наблюдался лишь в центре опухоли (вероятно, в месте пункции). Локальный некроз в центре опухоли был также обнаружен у 1 больной неинкапсулированным ОКПР. В последнем случае опухоль прорастала за пределы капсулы ЩЖ до окружающей жировой клетчатки, с метастазами в регионарные лимфоузлы. Примечательно также, что во всех случаях (кроме одного), когда мы наблюдали некроз опухоли, в окружающей ткани отсутствовали признаки тиреоидита.
Контрольное обследование проведено 102 больным с ОКО через 6—126 мес после хирургического лечения (в среднем 30,03 ± 24,5 мес, медиана 24 мес), в том числе 30 пациентам после тиреоидэктомии и 72 — после операции в меньшем объеме, чем тиреоидэктомия. Среди больных с ОКПР рецидив метастазирования в паравазальные лимфоузлы шеи выявлен у 1 (3,2%) из 31 через 9 мес после тиреоидэктомии и удаления паратрахеальной и па- равазальной клетчатки. Среди пациентов с ОКА рецидив опухоли в оставшейся тиреоидной ткани выявлен у 3 (5,4%) из 56, при объеме операции меньше, чем тиреоидэктомия, — у 3 (6,4%) из 47. Однако при первично-множественных ОКА, в том случае если хирургическое лечение было проведено в объеме меньшем, чем тиреоидэктомия, рецидив опухоли в оставшейся ткани наблюдался гораздо чаще — у 3 (33%) из 9 больных.
Примечательно, что у 2 из 3 пациентов с рецидивами ОКА при 1-й операции в окружающей ткани обнаружен папиллярный рак ЩЖ, а при повторной — метастазы в лимфоузлы шеи. Ни у кого из 12 больных с ОКК и 3 с опухолью неопределенного потенциала злокачественности не выявлено ни рецидива заболевания в оставшейся ткани, ни регионарных или отдаленных метастазов.
Диагностика и лечение ОКО являются спорными вопросами в тиреоидологии. До сих пор не определено их точное место в классификации опухолей ЩЖ. Не ясно, обладают ли они большим злокачественным потенциалом по сравнению с неоксифильными аналогами, и в силу этого требуется ли более агрессивная тактика их лечения.
В нашем исследовании среди 159 оперированных за 11 лет больных большую часть ОКО составили В-клеточные аденомы. ОКК была выявлена лишь у 15 (9,4%) пациентов, ОКПР — у 38 (24%). Среди всех оперированных больных с цитологической картиной ОКО вероятность рака ЩЖ составила 16,2%, что соответствует данным аналогичных исследований.
Дифференциальная диагностика ОКК трудна, так как 75% больных имеют цитологическую картину ОКО, а эхографическая картина карцином не отличается от таковой при аденоме. Однако, к счастью, лишь меньшая часть (27%) ОКК представлена формами с выраженной инвазией. Попытка найти какие-либо дополнительные клинические признаки, позволяющие предположить природу ОКО, не принесли существенного результата. Ни пол, ни возраст больных с доброкачественными и злокачественными ОКО существенно не различались. Однако обнаружено, что размер ОКК (36,5 мм) был достоверно больше, чем ОКА (17 мм). Кроме того, отмечено, что с увеличением размера ОКК повышалась вероятность сосудистой инвазии. Подобные данные были ранее получены в других работах, что позволило некоторым исследователям предположить существование злокачественной трансформации ОКА в ОКК по мере роста опухоли, а также рассматривать минимально-инвазивные ОКК как предшественники широко-инвазивных форм [6, 16, 27]. Однако в литературе встречаются также сообщения об ОКК с выраженной инвазией с отдаленными метастазами при размере опухоли менее 1 см [27]. В нашей группе минимальный размер ОКК — 14 и 16 мм (оба случая с минимальной инвазией).
Определенную трудность вызывает диагностика фолликулярного варианта ОКПР на стадии, когда опухоль еще не проявила инвазивных свойств и ядерные изменения, характерные для папиллярного рака, минимальны [3]. На этой стадии опухоль часто расценивается морфологами как ОКА, и только возникновение в дальнейшем регионарных метастазов свидетельствует о злокачественном потенциале. Возможно, что именно эти нераспознанные случаи фолликулярного варианта ОКПР создали представление о злокачественности всех ОКО [3]. Для выявления таких трудных для диагностики случаев фолликулярного варианта ОКПР было предложено исследовать экспрессию RET/PTC [3, 8]. Однако в других работах сообщается, что экспрессия RET/PTC не специфична для папиллярного рака и может также выявляться при других заболеваниях, в том числе при ОКО ЩЖ [9]. Вероятно, потребуются дальнейшие исследования для выяснения, какой метод следует считать наиболее информативным для установления природы ОКО. На сегодняшний день этот вопрос остается открытым. Тем не менее, интересен факт столь частого сочетания ОКА с папиллярным раком (20%).
Многие исследователи отмечали, что ОКК обладают большим злокачественным потенциалом по сравнению с их неоксифильными аналогами [4, 7, 24, 29]. Однако другие авторы считают, что сама по себе оксифилия не является неблагоприятным фактором, а в прогностическом плане имеют значение другие признаки (экстратиреоидная инвазия, наличие отдаленных метастазов) [11, 12, 17, 26]. В отношении ОКПР большинство исследователей признает, что оксифилия при папиллярном раке не влияет на прогноз [5]. Исключение составляет лишь tall-cell-вариант, обладающий более агрессивным течением, высокой частотой регионарного и отдаленного метастазирования, низкой чувствительностью к радиойодтерапии и, как следствие, высокой летальностью [19, 27].
В нашем исследовании мы не получили убедительных доказательств в пользу большей агрессивности рака из оксифильных клеток. Ни у кого из больных не выявлено отдаленных метастазов. Среди 15 фолликулярных ОКК лишь в 4 (27%) случаях установлена выраженная инвазия, однако ни в одном случае не обнаружено экстратиреоидного распространения или метастазов. Среди больных ОКПР экстратиреоидная инвазия наблюдалась лишь у 10%, регионарные метастазы (преимущественно в лимфоузлы паратрахеальной клетчатки) — у 36%, что соответствует данным литературы, а также ранее полученным в нашей клинике сведениям о распространенности папиллярного рака из А- клеток.
Заслуживает внимания частота множественных ОКА (12%), а также сочетание ОКА и папиллярного рака (20%). В ранее проведенных работах сообщалось о множественных ОКО, которые, по данным разных авторов, встретились в 7,1—25% чаще у молодых пациентов [16]. Высказывалось мнение, что определенную роль в возникновении первично-множественных ОКО могут играть генетические факторы или фоновые процессы в ЩЖ, в том числе сопутствующий тиреоидит [16]. Сообщалось также о семейных случаях множественных ОКО, что предполагает наличие герминативной мутации [6]. В нашем исследовании хронический тиреоидит в окружающей ткани был выявлен у 5 (42%) из 12 больных с множественными ОКА и у 10 (67%) из 15 больных с многофокусным папиллярным раком, однако с такой же частотой тиреоидит наблюдался и при солитарных опухолях, что ставит под сомнение его роль в развитии множественных ОКО. Тем не менее интересен факт столь частого сочетания тиреоидита с ОКПР (74%). Обнаружение данной ассоциации и другими исследователями позволило предположить, что оксифилия при папиллярном раке вторична (является следствием тиреоидита) в отличие от остальных опухолей, развивающихся из первично-оксифильных клеток [16].
Интересной особенностью ОКО является нередко наблюдаемый ишемический некроз ОКО, который развивается в богатых дефектными митохондриями ОКО, вероятно, как реакция на гипоксию вследствие нарушения кровоснабжения (после пункционной биопсии или без видимых причин) [18, 21]. В нашей серии наблюдений у 9 пациентов отмечен тотальный некроз опухоли, что в значительной степени затруднило диагностику опухоли при гистологическом исследовании. Ни в одном случае тотального некроза опухоли признаков капсулярной инвазии не найдено, поэтому все эти наблюдения были расценены как аденомы. Локальный некроз (в месте пункции) был также обнаружен у 1 пациентки с минимально-инвазивной ОКК и инвазивным ОКПР. Из описанных в доступной литературе случаев некроза ОКО почти у половины больных опухоли были злокачественными [16]. Поэтому, несмотря на регрессию размеров опухоли вследствие некроза (по данным УЗИ), всем больным с цитологическим заключением ”ОКО» рекомендовалось хирургическое лечение [16]. Тем не менее, в нашей клинике наблюдаются 2 пациента с цитологическим заключением «ОКО”, у которых после аспирационной биопсии отмечено уменьшение размеров опухоли более чем на 40% (в 1 случае полная регрессия при УЗИ). Больные не были оперированы, и динамическое наблюдение за ними (в течение 2—3,5 года) не выявило признаков прогрессирования заболевания.
Выбор хирургического лечения пациентов с ОКО также вызывает много вопросов. Так, вплоть до 1983 г. большинство исследователей рассматривали все ОКО как потенциально злокачественные, требующие агрессивной хирургической тактики [15, 28]. Применение критериев капсулярной и сосудистой инвазии позволило дифференцированно подходить к выбору лечения. Большинство исследователей признало, что достаточным объемом операции при ОКА может быть гемитиреоидэктомия. В работах последних лет многие авторы также рекомендуют придерживаться этой тактики при минимально-инвазивных ОКК (не более 1 фокуса полной капсулярной и/или сосудистой инвазии), для которых характерно относительно доброкачественное течение и появление отдаленных метастазов маловероятно [27]. Однако данные рекомендации подходят только для солитарных опухолей. При множественных ОКО показана тиреоидэктомия [16]. В отношении ОКК с выраженной инвазией большинство исследователей выступают за тиреидэктомию, однако имеются работы, в которых показано, что объем операции существенно не влияет на рецидив заболевания и летальность [26].
В нашей группе большинству (69%) больных с ОКО хирургическое лечение было проведено в меньшем объеме, чем тиреоидэктомия. Из 102 пациентов, наблюдаемых после лечения (30 — после тиреоидэктомии и 72 — после операции меньшего объема), рецидив заболевания развился у 4 (у 3 — множественные ОКА в остаточной ткани после гемитиреоидэктомии и у 1 — метастазы ОКПР в регионарные лимфоузлы после тиреоидэктомии и лимфодиссекции). К сожалению, срок наблюдения (6—126 мес, медиана 24 мес) не позволяет оценить отдаленные результаты лечения. Тем не менее полученные данные свидетельствуют о необходимости предоперационной диагностики возможных первично-множественных ОКО, при которых необходима тиреоидэктомия. В случае проведения операции в меньшем объеме вероятность рецидива в оставшейся ткани достигает 33%. Трудности дифференциальной диагностики фолликулярного варианта ОКПР и ОКА диктуют необходимость длительного наблюдения за больными с ОКА с обязательным исследованием зоны регионарного лимфооттока и периодическим рентгенологическим исследованием легких.
[*]Клетки Гюртле—Асканази (К. W. Hurtle, 1860—1945, немецкий гистолог; М. Askanazy, 1865—1950, немецкий патолог). — Прим. ред.
Фиброзно-кистозная мастопатия – болезнь цивилизации

Врачи нередко при обращении к ним женщин с жалобами на боли, нагрубание молочных желез ставят диагноз мастопатии. Но далеко не всякий дискомфорт молочных желез является мастопатией.
Для обоснованной постановки данного диагноза женщина должна пройти всестороннее обследование:
Диагноз мастопатии ставят при обнаружении комплекса следующих патологических проявлений.
Классификация мастопатии
Предложено несколько классификаций мастопатии. В практике наиболее часто пользуются клинической классификацией, которая делит мастопатию на 3 формы.
1. Масталгия (мазоплазия, мастодиния). При этой форме преобладающим являются выраженные боли в молочных железах, которые требуют назначения обезболивающих препаратов.
2. Диффузная мастопатия. При этом в тканях молочных желез выявляются диффузные уплотнения и кисты. В свою очередь, диффузная мастопатия делится на 2 подтипа:
а) диффузная фиброзная мастопатия, преобладают фиброзные (соединительнотканные) участки уплотнений;
б) диффузная фиброзно-кистозная мастопатия, на фоне фиброзных уплотнений выявляются кисты.
3. Локализованная мастопатия (локализованный фиброаденоматоз).
При этом в каком-либо квадранте молочной железы выявляется четко отграниченный участок. Данную форму выделяют специально, так как при выявлении отграниченного узла в молочной железе необходимо исключить наличие рака. Поэтому при локализованном фиброаденоматозе обязательно проводят маммографию и исследование клеток или тканей из узла. Иногда природу узла в молочной железе можно выявить только во время операции. В таком случае женщине предлагают операцию, под наркозом проводят секторальную резекцию молочной железы с подозрительным участком, и направляют удаленную ткань на срочное гистологическое исследование.
Лечение мастопатии
Диффузная мастопатия лечится консервативным путем. При мастопатии рекомендуется ограничение в пище животных жиров, молочно-растительная диета, увеличение потребления овощей и фруктов, сои и других бобовых, пищевых волокон с отрубями злаковых; оптимизация веса тела; нормализация режима сна и бодрствования; увеличение двигательной активности и лечебная физкультура. Применяют в лечении мастопатии санаторно-курортное лечение, минеральные воды, физиотерапию, аутотренинг, психотерапию.
Применяемые лекарственные препараты можно разделить на 2 группы:
1. Гормональные средства: препараты на основе женских половых гормонов
2. Негормональные средства: витамины, адаптогены, мочегонные, успокаивающие, улучшающие работу печени, препараты калия, ферменты, обезболивающие, препараты йода. В лечении мастопатии используются фитотерапия и препараты на основе природных биологически активных веществ, биологически активные добавки к пище.
При сопутствующей патологии, вызывающей мастопатию, необходимо дополнительное лечение выявленных заболеваний: лечение гинекологических болезней, лечение заболеваний щитовидной железы, регулирование и стабилизация обменных процессов, лечение заболеваний печени и желчного пузыря, устранение венозного застоя в малом тазу, ликвидация синдрома дисбактериоза толстого кишечника и запоров.
Хирургическое лечение при мастопатии проводится лишь в нескольких случаях.
При наличии крупной кисты с жидким содержимым проводят пункцию кисты, отсасывают содержимое. Иногда для того, чтобы стенки кисты спались, внутрь нее вводят склерозирующие вещества. Подобные операции выполняются, как правило, в амбулаторных условиях. При локализованном фиброаденоматозе, как уже говорилось выше, нередко женщину приходится госпитализировать и с диагностической целью проводить секторальную резекцию молочной железы. При фиброаденоме молочной железы иногда в стационарных условиях проводят оперативное лечение: вылущивание опухоли молочной железы, секторальная резекция молочной железы. В большинстве случаев фиброаденому не удаляют, а проводят за ней динамическое наблюдение.
Занимайтесь самообследованием, запомните: положительный результат возможен лишь при очень аккуратном, последовательном и длительном лечении по схеме, рекомендованной врачом.