Окс при беременности что это
Окс при беременности что это
Ukrainian Journal of Perinatology and Pediatrics. 2019.3(79):32-39; doi 10.15574/PP.2019.79.32
С.О. Сиромаха, С.С. Арванитакви, С.А. Руденко, В.В. Лазоришинец
ГУ «Национальный институт сердечно-сосудистой хирургии имени Н.М. Амосова НАМН Украины», г. Киев
Для цитирования: Сиромаха СО, Арванитакви СС, Руденко СА, Лазоришинец ВВ. (2019). Коронарная недостаточность при беременности. Эпидемиология, методы диагностики и лечения. Украинский журнал Перинатология и Педиатрия. 3(79): 32-39. doi 10.15574/PP.2019.79.32|
Статья поступила в редакцию 18.04.2019 г., принята в печать 09.09.2019 г.
В статье представлен обзор литературы по коронарной недостаточности (КН) у беременных. Наведена эпидемиология КН. Описаны причины возникновения этой патологии у беременных и ее симптомы. Очерчены основные методы диагностики и лечения КН. Коронарная недостаточность — это острые и хронические заболевания, характеризующиеся несоответствием между потребностью миокарда в кислороде и величиной коронарного кровотока. Частота возникновения КН зависит от семейного анамнеза атеросклеротических заболеваний, дислипидемии, активизации, питания, стрессового влияния, уровня сахара в крови, курения, применения оральных контрацептивов в прошлом. Основной причиной развития КН являются атеросклеротические нарушения коронарных артерий, обусловленные общими факторами риска КН, а также гемодинамическими, гемостатическими и гормональными изменениями при беременности. Коронарная недостаточность представляет угрозу здоровью и жизни беременной и ее ребенка. Диагностика КН во время беременности является затрудненной и может включать в себя риски для плода. Прежде всего, используют неинвазивные методы, которые таких рисков не несут. Внедрение перкутанного коронарного вмешательства (ПКВ) как метода лечения снижает уровень материнской смертности на 15%. Для уменьшения тератогенного влияния ионизирующего излучения рекомендуют ПКВ после 15 недель беременности с окончанием органогенеза плода. Но при остром коронарном синдроме выполняют ПКВ в экстренном порядке в любом сроке беременности. Коронарное шунтирование является также возможной опцией для экстренной реваскуляризации миокарда. Коронарное шунтирование на «работающем» сердце является операцией выбора при невозможности применения эндоваскулярных методов. По данным литературы, послеоперационная летальность беременных во время операции не отличается от летальности в «не беременной» группе пациентов, однако фетальная смертность достигает 20%, особенно при применении искусственного кровообращения. При назначении лекарственных средств для сердечно+сосудистой системы следует учитывать их влияние на маточный кровоток и плод. Беременных женщин с КН необходимо госпитализировать в высокоспециализированные учреждения здравоохранения, на базе которых функционирует pregnancy heart team и где есть возможность быстрого оказания помощи как беременной, так и новорожденному.
Авторы заявляют об отсутствии конфликта интересов.
Ключевые слова: беременность, коронарная недостаточность, острый коронарный синдром.
ЛИТЕРАТУРА
1. Сіромаха СО, Лазоришинець ВВ, Береговий ОА, Гулак БГ, Марченко МВ. (2017). Особливості анастезіологічного забезпечення у вагітних із кардіальною патологією. Вісник серцево-судинної хірургії. 1 (27): 105—109.
2. Лазоришинець ВВ, Давидова ЮВ, Лиманська АЮ, Сіромаха СО. (2019). Складна GUCH-пацієнтка в акушерській практиці: мультидисциплінарний підхід до кардіоперинатального супроводу. Перинатология и педиатрия. 1 (77): 5—11. https://doi.org/10.15574/PP.2019.77.5
3. Сіромаха СО. (2017). Мультидисциплінарна допомога вагітним та породіллям з кардіальною патологією в Україні. Врачебное дело. 3—4 (1142): 152—157.
4. Angela J Kealey. (2010). Coronary artery disease and myocardial infarction in pregnancy: A review of epidemiology, diagnosis, and medical and surgical management. Can J Cardiol. Jun-Jul; 26 (6): e185-e186. https://doi.org/10.1016/S0828-282X(10)70397-4
5. Arnoni RT, Arnoni AS, Bonini RC et al. (2003). Risk factors associated with cardiac surgery during pregnancy. Ann Thorac Surg. 76 (5): 1605—1608. https://doi.org/10.1016/S0003-4975(03)01188-3
6. Bauer TW, Moore GW, Hutchins GM. (1982). Morphologic evidence for coronary artery spasm in eclampsia. Circulation. 65: 255—259. https://doi.org/10.1161/01.CIR.65.2.255; PMid:7198518
7. Bernal JM, Miralles PJ. (1986). Cardiac surgery with cardiopulmonary bypass during pregnancy. Obstet Gynecol Surv. 41: 1—6. https://doi.org/10.1097/00006254-198601000-00001; PMid:3510407
8. Brenner B. (2004). Haemostatic changes in pregnancy. Thromb. Res. 114 (5—6): 409—414. https://doi.org/10.1016/j.thromres.2004.08.004; PMid:15507271
9. Burlew BS. (1990). Managing the pregnant patient with heart disease. Clin Cardiol. 13: 757—762. https://doi.org/10.1002/clc.4960131103; PMid:2272132
10. Carpenter MW, Sady SP, Hoegsberg B et al. (1988). Fetal heart rate response to maternal exertion. JAMA. 259: 3006—3009. https://doi.org/10.1001/jama.259.20.3006; PMid:3285041
11. Chambers CE, Clark SL. (1994). Cardiac surgery during pregnancy. Clin Obstet Gynecol. 37: 316—323. https://doi.org/10.1097/00003081-199406000-00009; PMid:8033446
12. CLASP: a randomized trial of low-doseaspirin for the prevention and treatment of pre-eclampsia among 9364 pregnant women. (1994). CLAPS (Collaborative low-dose aspirin study in pregnancy) collaborative group. Lancet. 343 (8898): 619—629. https://doi.org/10.1016/S0140-6736(94)92633-6
13. Coolman M, de Groot CJ, Steegers EA et al. (2006). Concentrations of plasminogen activators and the inhibitors in blood preconceptionally, during and after pregnancy. Eur J Obstet Gynecol Reprod Biol. 128 (1—2): 22—28. https://doi.org/10.1016/j.ejogrb.2006.02.004; PMid:16584829
14. ESC Guidelines on the management of cardiovascular diseases during pregnancy (2011). The Task Force on the Management of Cardiovascular Diseases during Pregnancy of the European Society of Cardiology (ESC), 26 August.
15. Garry D, Leikin E, Fleisher AG, Tejani N. (1996). Acute myocardial infarction in pregnancy with subsequent medical and surgical management. Obstet Gynecol. 87: 802—804.
16. Hankins GD, Wendel GD, Jr, Leveno KJ, Stoneham J. (1985). Myocardial infarction during ptegnancy: A review Obstet Gynecol. 65: 139—146.
17. James AH, Jamison MG, Biswas MS et al. (2006). Acute myocardial infarction in pregnancy: a United Stated population-based study. Circulation. 113 (12): 1564—1571. https://doi.org/10.1161/CIRCULATIONAHA.105.576751; PMid:16534011
18. James AH, Jamison MG, Biswas MS et al. (2006). Acute myocardial infarction in pregnancy: a United Stated population-based study. Circulation. 113 (12): 1564—1571. https://doi.org/10.1161/CIRCULATIONAHA.105.576751; PMid:16534011
19. Karamermer Y, Roos-Hesselink JW. (2007). Coronary heart disease and Pregnancy. Future Cardiol. 3 (5): 559—567. https://doi.org/10.2217/14796678.3.5.559; PMid:19804311
20. Katz H. (1922). About the sudden natural death in pregnancy. During delivery and the puerperium. Archiv Fur Gynaekologie. 115: 283—312.
Некоторые аспекты антитромботической терапии у беременных женщин
По материалам ESC Guidelines on the management of cardiovascular diseases during pregnancy 2011
Механические протезы клапанов сердца и антикоагулянтная терапия у беременных
Целью терапии является предотвращение тромбоза клапанов и их летальных последствий для матери и плода.
Пероральные антикоагулянты (ОАК) следует принимать до наступления беременности. НФГ или НМГ не рекомендованы к приему в течение всей беременности, поскольку такой режим терапии ассоциируется с высоким риском тромбоза протеза, а, кроме того, прием ОАК во втором и третьем триместрах беременности связан с низким риском для плода.
Поскольку ОАК значительно более эффективны в отношении профилактики тромбоза протеза клапана, в случае, если поддерживающая суточная доза варфарина Рекомендации по антитромботической терапии в случае имплантированного механического протеза клапана:
В целом, диагностические критерии ИМ сходны с таковыми у обычных пациентов, однако отрицательные зубцы Т могут появляться у беременных по другим причинам. Кроме того, повышение уровня тропонина I может иметь место как признак преэклампсии, а также в послеродовом периоде при серьезных геморрагических осложнениях с геморрагическим шоком.
В качестве медикаментозной терапии ИМ могут быть использованы бета-блокаторы и ацетилсалициловая кислота (АСК) в небольших дозах. ИАПФ, ингибиторы АРА 2 и антагонисты альдостерона противопоказаны. Четких данных в отношении тиенопиридинов нет. Клопидогрел может быть использован только в особых случаях (в частности, после стентирования) и настолько коротко, насколько это возможно. Учитывая отсутствие информации относительно ингибиторов GPIIb/IIIa, бивалирудина, прасугрела и тикагрелора, применение этих препаратов у беременных не рекомендуется.
Чрескожные коронарные вмешательства у женщин во время беременности
Если вмешательство абсолютно необходимо, оптимальным сроком его проведения является 4-й месяц беременности: к этому времени органогенез плода уже завершился, щитовидная железа плода еще не функционирует, а матка еще достаточно мала, чтобы обеспечивать максимальную дистанцию между ней и грудной клеткой.
Гепарин следует назначать в дозе 40-70 Ед/кг, целевой уровень активированного времени свертывания составляет 200 сек (не более 300 сек).
Рекомендации по ведению ОКС у беременных женщин
Кардиомиопатии и сердечная недостаточность.
Перипартальная кардиомиопатия (идиопатическая сердечная недостаточность (СН) со сниженной систолической функцией ЛЖ, развивающаяся в конце беременности или в первые месяцы по ее окончании. Это диагноз исключения.).
Пациентам показана стандартная терапия сердечной недостаточности (за исключением препаратов, влияющих на РААС, по причине их фетотоксичности).
Учитывая повышенную коагуляционную активность в течение беременности и сниженную ФВ, пациентам должна проводиться терапия ОАК или НМГ (в зависимости от периода беременности). Такая терапия показана при выявлении внутрисердечных тромбов, после эпизодов системной эмболии, а также у пациентов с МА и СН. В случае применения НМГ, должна контролироваться анти-Ха активность.
Антикоагулянтная терапия должна проводиться с осторожностью в непосредственный послеродовой период. Однако когда кровотечение остановлено у пациентов с очень низкой фракцией выброса (ФВ) левого желудочка, такая терапия обязательно должна проводиться по причине высокой частоты периферических эмболий у этих пациентов.
Лечение дилатационной кардиомиопатии проводится сходным образом.
Рекомендации по антикоагулянтной терапии при кардиомиопатиях и сердечной недостаточности у беременных женщин.
Трепетание и мерцание предсердий
Антикоагулянтная поддержка кардиоверсий проводится в соответствии со стандартной тактикой: если эпизод фибрилляции предсердий длится более 48 часов или длительность его неизвестна, варфарин (или НМГ/НФГ в I триместре) назначается по крайней мере на 3 недели до кардиоверсии и 4 недели после. В случае длительности пароксизма менее 48 часов во время кардиоверсии могут быть использованы НМГ или в/в НФГ.
Дальнейшая антикоагулянтная терапия после кардиоверсии назначается при наличии факторов риска тромбоэмболических осложнений (индексы CHADS2 или СНА2DS2VASC ≥2 баллов). В случае отсутствия структурной патологии сердца и других факторов риска тромбоэмболических осложнений (“lone atrial fibrillation”), антикоагулянтная терапия не показана, однако специально спланированных исследований у беременных на эту тему не было.
Выбор антикоагулянтного препарата зависит от срока беременности: ОАК назначаются со второго триместра беременности до одного месяца до предполагаемой даты родов, НМГ – в 1 триместре и за 1 месяц до родов. Новые антагонисты тромбина (такие как дабигатран) продемонстрировали фетотоксичность, поэтому их не следует использовать во время беременности. Монотерапия антитромбоцитарными препаратами или комбинированная терапия (клопидогрел + АСК) уступают варфарину в эффективности предотвращения тромбоэмболических осложнений.
Мерцательная аритмия, ассоциированная с клапанной патологией (нативные клапаны)
С данной патологией ассоциирован высокий риск тромбоэмболических осложнений (в частности, при тяжелом митральном стенозе). В случае выявления МА необходимо сразу назначить в/в нефракционированный гепарин (НФГ) с последующим переходом на низкомолекулярные гепарины в I и III триместрах беременности, во II триместре возможна терапия НМГ или пероральными антикоагулянтами. НМГ должны назначаться в дозе, подобранной на основании веса, с отменой за 36 часов до родов (индуцированных). В случае назначения пероральных антикоагулянтов, целевой диапазон МНО 2-2,5 (для безопасности плода).
Венозная тромбоэмболия во время беременности и послеродового периода.
Беременность и послеродовый период ассоциированы с повышенным риском венозной тромбоэмболии. ТЭЛА является одной из самых частых причин материнской смертности.
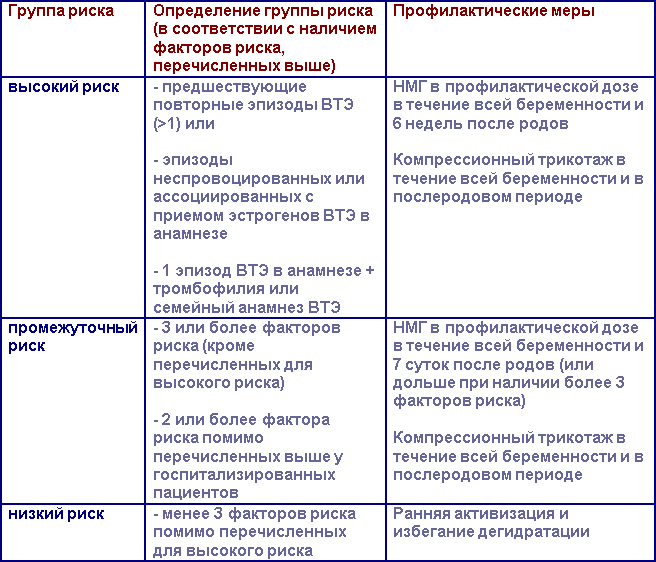
Факторы риска ВТЭ, связанной с беременностью
(Королевский Колледж Акушерства и Гинекологии):
Предсуществующие факторы риска
— повторные эпизоды ВТЭ в анамнезе
-эпизоды неспровоцированных или ассоциированных с приемом эстрогенов ВТЭ в анамнезе
-предшествующие спровоцированные эпизоды ВТЭ
-семейный анамнез ВТЭ
-известная тромбофилия (Лейденская мутация, полиморфизм гена протромбина G20210A, дефицит антитромбина III, протеинов С, S)
-сопутствующие заболевания, такие как заболевания сердца и легких, системная красная волчанка, рак, воспалительные заболевания, нефритический синдром, серповидноклеточная анемия, в/в введение препаратов)
-возраст старше 35 лет
-≥ 3 родов в анамнезе
-выраженная варикозная деформация вен
Акушерские факторы риска
-синдром гиперстимуляции яичников
-многоплодная беременность или использование репродуктивных технологий
-экстренное кесарево сечение
-плановое кесарево сечение
-наложение выходных или полостных акушерских щипцов
-длительные роды (более 24 часов)
-кровотечение в родах (кровопотеря более 1 л или гемотрансфузия)
Приходящие факторы риска
-сопутствующая системная нфекция
-хирургическое вмешательство во время беременности или в течение 6 недель после родов)
Наличие факторов риска ВТЭ должно быть оценено у всех женщин до беременности или на ранних сроках. В зависимости от типа и общего количества выявленных факторов риска выделяют 3 группы риска ВТЭ – высокий, промежуточный и низкий. Соответственно им проводят профилактические мероприятия.
Профилактика ВТЭ у беременных женщин
Препаратами выбора для профилактики и лечения ВТЭ у беременных женщин являются НМГ (они значительно реже, чем НФГ приводят к остеопорозу и, соответственно, реже вызывают переломы костей, а также реже развивается тромбоцитопения). Доза НМГ подбирается по массе тела. Нет четких рекомендаций относительно коррекции дозы у женщин с ожирением и в послеродовом периоде. Женщины с высоким риском ВТЭ (см. таблицу выше) должны получать эноксапарин 0,5 Ед/кг или дальтепарин 50 МЕ/кг дважды в день.
Лечение ВТЭ у беременных женщин
Стандартный диагностический алгоритм ВТЭ, отработанный на обычных пациентах, не вполне применим у беременных женщин, т.к. такие симптомы, как одышка и тахикардия свойственны беременным вообще, а уровень Д-димера повышается во время беременности пропорционально ее сроку.
НМГ являются препаратами выбора для лечения ВТЭ. Препарат должен назначаться и в случае предполагаемого диагноза ВТЭ до момента его исключения объективными методами.
Рекомендованная терапевтическая доза рассчитывается исходя из массы тела (эноксапарин 1 мг/кг дважды в день, дальтепарин 100 МЕ/кг дважды в день) с достижением максимальной анти-Ха активности через 4-6 часов после введения препарата 0,6-1,2 МЕ/мл.
В настоящее время неясно, необходимо ли регулярно мониторировать анти-Ха активность при лечении ВТЭ с помощью НМГ.
НФГ также не проникает через плаценту, но ассоциируется с большей частотой тромбоцитопении, остеопороза и необходимостью более частых инъекций при п/к введении. Его назначение оправдано у пациентов с почечной недостаточностью, при необходимости экстренной обратимой антикоагуляции с введением протамина, а также при лечении острой массивной ТЭЛА.
У пациентов с острой ТЭЛА с нестабильной гемодинамикой показано в/в назначение НФГ (нагрузочная доза 80 Ед/кг с последующей инфузией со скоростью 18 Ед/кг/час). АЧТВ должно контролироваться через 4-6 часов после начала терапии, изменения дозы НФГ, при стабильной скорости инфузии – по крайней мере, ежедневно. Целевой уровень АЧТВ – в 1,5-2,5 раза выше исходного (должно соответствовать уровню анти-Ха активности 0,3-0,7 МЕ/мл). После стабилизации состояния пациента и улучшения показателей гемодинамики НФГ может быть заменен на НМГ с последующей терапией в течение всей беременности. За 36 часов до индуцированных родов или кесарева сечения НМГ вновь заменяется на НФГ с его отменой за 4-6 часов до родов и возобновлением через 6 часов после родов при отсутствии геморрагических осложнений.
Ни НМГ, ни НФГ не обнаружены в грудном молоке и могут быть использованы во время грудного вскармливания.
Тромболитики относительно противопоказаны во время беременности и в послеродовом периоде за исключением пациентов высокого риска с гипотонией или шоком. Риск геморрагических осложнений (преимущественно гинекологических) составляет порядка 8%, гибели плода 6%, преждевременных родов 6%. В случае введения тромболитика нагрузочный болюс гепарина не вводится, проводится инфузия препарата со скоростью 18 Ед/кг/час. После стабилизации состояния пациента и улучшения показателей гемодинамики, НФГ может быть заменен на НМГ с последующей терапией в течение всей беременности.
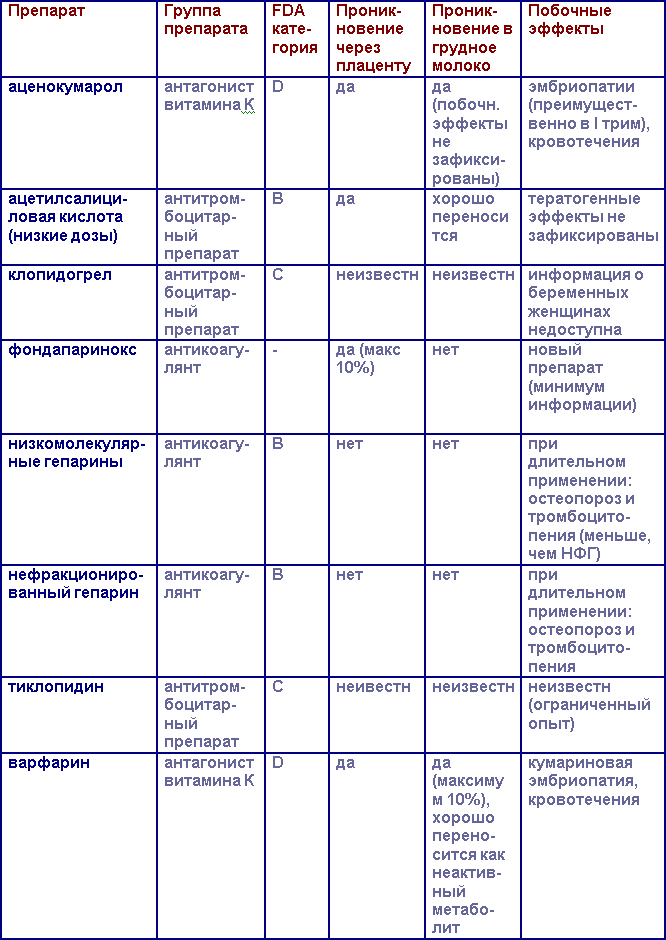
Фондапаринокс. В одном из исследований применения фондапаринокса у беременных женщин было выявлено минорное проникновение этого препарата через плаценту, поэтому в настоящее время его применение во время беременности не рекомендуется.
Ривароксабан. Проникает через плацентарный барьер, поэтому не рекомендован к использованию у беременных.
Показания к имплантации кава-фильтров аналогичны таковым у обычных пациентов.
В послеродовом периоде после недавно перенесенной ТЭЛА терапия гепарином должна быть возобновлена через 6 часов после вагинальных родов и через 12 часов после кесарева сечения в случае отсутствия значимого кровотечения минимум на 5 суток с дальнейшим переходом на терапию ОАК. Антагонисты витамина К могут быть возобновлены со вторых суток после родов и продолжены в течение 3 месяцев или 6 месяцев в случае развития ТЭЛА на поздних сроках беременности. Целевой уровень МНО 2-3, контроль МНО предпочтительно осуществлять 1 раз в 1-2 недели. ОАК нее проникают в грудное молоко и безопасны для кормящих матерей.
Рекомендации по профилактике и лечению венозной тромбоэмболии во время беременности и в послеродовом периоде
1. Рутинный скрининг на наличие тромбофилий не рекомендован.
Антитромботические препараты в течение беременности
Все лекарственные препараты по степени безопасности разделены на 5 классов: от А (самые безопасные) до Х (высокая степень опасности, не использовать во время беременности и грудного вскармливания!).
Категория Б: исследования на животных не показали риска для плода, однако контролируемых исследований у беременных женщин не проводилось, либо исследования на животных моделях выявили побочные эффекты, которые не были подтверждены во время исследований у беременных женщин.
Категория С: во время исследований на животных были выявлены побочные эффекты, при этом исследований у беременных женщин не проводилось, либо недоступны исследования ни у животных, ни у людей. Лекарственный препарат должен назначаться только в том случае, если ожидаемая польза от лечения превышает потенциальный вред.
Категория D: есть данные о наличии риска для плода человека, но польза приема у беременной женщины приемлема несмотря на потенциальный риск (например, терапия жизнеугрожающих состояний).
Категория Х: есть данные о развитии фетопатий при исследованиях у животных и человека, риск использования этих лекарственных препаратов превышает потенциальную пользу. Эти препараты противопоказаны у беременных женщин и планирующих беременность.
По материалам: Task Force Members V. Regitz-Zagrosek, C Blomstrom Lundqvist, C Borghi. et al. ESC Guidelines on the management of cardiovascular diseases during pregnancy. European Heart Journal doi:10.1093/eurheartj/ehr218
| НАЦИОНАЛЬНОЕ ОБЩЕСТВО ПО АТЕРОТРОМБОЗУ WWW.NOAT.RU | |||
| 105082, Москва, а/я 8 | email: info@noat.ru | ||
| © 1997—2017 «НОАТ». Все права защищены. Создание сайта: Ай Ти Легион | |||
Уважаемый посетитель NOAT.RU!
Настоящий раздел предназначен исключительно для лиц, имеющих среднее и высшее медицинское образование, а также студентов медицинских ВУЗов.
Никакие из опубликованных материалов не могут служить заменой медицинскому осмотру и не должны быть использованы как руководство к лечению. Только врач, который имеет личный контакт с пациентом, знаком с его историей болезни и наблюдает за состоянием его здоровья, может рекомендовать тот или иной метод лечения. Информация на данном сайте или другие предоставляемые им услуги не могут служить основанием для диагностики или лечения без соответствующего участия врача.
Ни при каких обстоятельствах администрация, составители, консультанты и правообладатели сайта не могут быть ответственны за любой непрямой, случайный или косвенный вред, причиненный здоровью и жизни, а также материальный ущерб или утерю прибыли, наступившую в результате любого использования или доступа или невозможности использования или получения доступа к ресурсу NOAT.RU или его содержимому.
Администрация NOAT.RU не несет ответственности за содержание баннеров и информационных материалов третьих лиц.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом, фельдшером или студентом медицинского ВУЗа.
Острый коронарный синдром (ОКС)
Симптомы острого коронарного синдрома
Основным симптомом острого коронарного синдрома является боль:
по характеру – сжимающая или давящая, нередко ощущается чувство тяжести или нехватки воздуха;
локализация (расположение) боли – за грудиной или в предсердечной области, то есть по левому краю грудины; боль отдает в левую руку, левое плечо либо в обе руки, область шеи, нижнюю челюсть, между лопаток, левую подлопаточную область;
чаще боль возникает после физической нагрузки или психоэмоционального стресса;
длительность – более 10 минут;
после приема нитроглицерина боль не проходит.
Формы острого коронарного синдрома выделяют по изменениям на электрокардиограмме (ЭКГ, метод регистрации электрической активности сердца на бумаге) – по изменению сегмента ST (отрезок кривой ЭКГ, который соответствует периоду сердечного цикла, когда оба желудочка полностью охвачены возбуждением).
Острый коронарный синдром с подъемом сегмента ST — он отражает наличие острой полной окклюзии (закупорка просвета) коронарной артерии.
Острый коронарный синдром без подъема сегмента ST – в лечении больных с этой формой заболевания тромболитики (препараты, разрушающие тромб (сгусток крови), закрывающий просвет сосуда) не используются:
инфаркт миокарда (гибель клеток участка сердечной мышцы в результате нарушения его кровоснабжения) ;
нестабильная стенокардия (вариант острой ишемии миокарда, тяжесть и продолжительность которой недостаточна для развития инфаркта миокарда).
Причины
Внезапное нарушение кровоснабжения сердечной мышцы, возникающее из-за несоответствия между снабжением миокарда кислородом и потребностью в нем, служит непосредственной причиной развития острого коронарного синдрома. Это происходит по следующим причинам:
Основной причиной ОКС является формирование нестабильной бляшки с высоким риском надрыва капсулы и формированием частично или полностью окклюзирующего тромба коронарной артерии, что определяет клиническую и электрофизиологическую картину коронарной патологии Маркером формирования нестабильной атеросклеротической бляшки является рост концентрации в сыворотке крови провоспалительных цитокинов (С-реактивный пептид).
ОКС, по клиническому течению и динамике изменений на ЭКГ, подразделяется на два подтипа: ОКС без подъема ST-сегмента на ЭКГ (ОКС-БПST) и ОКС с подъемом ST-сегмента на ЭКГ (ОКС-ПST).
ОКС-БПST — больные с наличием боли в грудной клетке, но без подъема ST-сегмента на ЭКГ.
ОКС-ПST — больные с наличием типичных болей или других неприятных ощущений (дискомфорт) в грудной клетке, стойким подъемом ST-сегмента или впервые возникшей блокадой левой ножки пучка Гиса (БЛНПГ).
Больные с подозрением на ОКС, а тем более на острый ИМ должны быть госпитализированы в специализированные стационары для идентификации диагноза, решения вопроса о тактике лечения (консервативная медикаментозная, артифициальный тромболизис, механическая реканализация, эндоваскулярная ангиопластика, хирургическое вмешательство), для мониторинга ритма сердечной деятельности и показателей центральной гемодинамики.
К факторам, способствующим возникновению острого коронарного синдрома, относятся:
Диагностика
Распознавание ОКС базируется на трех группах критериев. Первую группу составляют признаки, определяемые при расспросе и физикальном исследовании больного, вторую группу – данные инструментальных исследований и третью – результаты лабораторных тестов.
Типичными клиническими проявлениями ОКС являются ангинозная боль в покое продолжительностью более 20 мин, впервые возникшая стенокардия III функционального класса, прогрессирующая стенокардия. К атипичным проявлениям ОКС относят разнохарактерные болевые ощущения в грудной клетке, возникающие в покое, боль в эпигастрии, острые расстройства пищеварения, боль, характерную для поражения плевры, нарастающую одышку. Физикальное исследование больных с ОКС нередко не выявляет каких–либо отклонений от нормы. Его результаты важны не столько для диагностики ОКС, сколько для обнаружения признаков возможных осложнений ишемии миокарда, выявления заболеваний сердца неишемической природы и определения экстракардиальных причин жалоб больного.
Основным методом инструментальной диагностики ОКС является электрокардиография. ЭКГ больного с подозрением на ОКС, по возможности, следует сопоставлять с данными предыдущих исследований. При наличии соответствующей симптоматики для НС характерны депрессия сегмента ST не менее чем на 1 мм в двух и более смежных отведениях, а также инверсия зубца T глубиной более 1 мм в отведениях с преобладающим зубцом R. Для развивающегося ИМ c зубцом Q характерна стойкая элевация сегмента ST, для стенокардии Принцметала и развивающегося ИМ без зубца Q – преходящий подъем сегмента ST. Помимо обычной ЭКГ в покое, для диагностики ОКС и контроля эффективности лечения применяется холтеровское мониторирование электрокардиосигнала.
Из биохимических тестов, применяемых для диагностики ОКС, предпочтительным считается определение содержания в крови сердечных тропонинов T и I, повышение которого представляет собой наиболее надежный критерий некроза миокарда. Менее специфичным, но более доступным для определения в клинической практике критерием является повышение в крови уровня креатинфосфокиназы (КФК) за счет ее изофермента МВ–КФК. Увеличение содержания МВ–КФК (предпочтительно массы, а не активности) в крови более чем вдвое по сравнению с верхней границей нормальных значений при наличии характерных жалоб, изменений ЭКГ и отсутствии других причин гиперферментемии позволяет с уверенностью диагностировать ИМ.