как узнать какой камень в желчном пузыре по составу
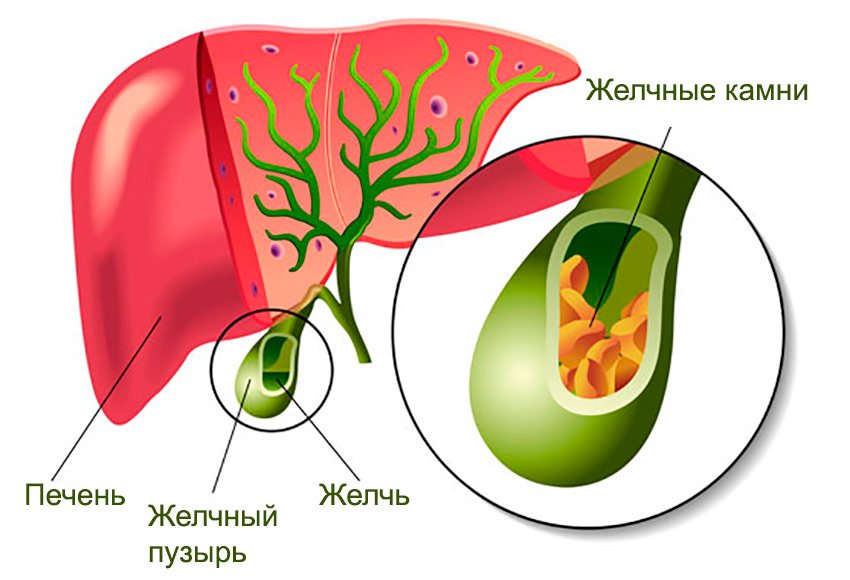
Камни в желчном пузыре
Желчнокаменная болезнь (ЖКБ) – это образование конкрементов в полости желчного пузыря и протоках. Желчный пузырь – это орган, представляющий собой полый «мешочек» объёмом до 60 мл, в который стекается синтезированная печенью желчь. В пузыре желчь концентрируется и становится участником пищеварительного процесса. По протокам, через 12-перстную кишку, вязкая черно-зеленая желчь попадает в пищевую массу, где эмульгирует жиры и участвует в других биохимических процессах.
Камни в желчном протоке (холедохолитиаз) могут образовываться самостоятельно или забрасываться из пузыря.
Основные виды камней
Желчные конкременты различаются по размерам, форме, цвету и химическому составу.
Размер. В холедохе (общем желчном протоке) крупных одиночных камней не бывает, что обусловлено диаметром пузырного протока. Мелкие более лёгкие, покидают пузырь с током желчи. Большие остаются на дне под тяжестью собственного веса.
Форма. Если в протоках обнаруживаются камни, имеющие «грани», можно утверждать, что они пришли из пузыря: такая форма появляется от тесного прилегания конкрементов друг к другу. В основном же форма желчных образований округлая, овальная.
Цвет зависит от химического состава:
холестериновые – преимущественно желтого, зеленоватого, золотистого цвета;
билирубиновые (пигментные) – мягкие и окрашены в черный цвет;
кальциевые (известковые) образования – белёсые, иногда поверхность их как скорлупа у яйца;
при паразитарной или бактериальной зараженности – коричневые.
Классификация выстроена по преобладанию одного из химических элементов. При этом два других тоже присутствуют. Помимо основных, в структуру примешиваются погибшие клеточные элементы, белковые части и другие компоненты.
Механизм образования камней в желчном пузыре
При нарушении обмена веществ и повышении количества холестерина в крови, желчь также перенасыщается, и осаждаются кристаллы, которые сливаются между собой, присоединяют к себе белковые, кальциевые и билирубиновые молекулы. Образуется округлое тело, похожее на мелкий камень. При сокращении желчного пузыря конкремент выходит в пузырный, а затем и в общий проток. Холестериновый вид – самый распространённый. Непосредственно в протоках камни появляются чаще всего у пациентов с уже удаленным желчным пузырём.
Билирубиновые образовываются при циррозе печени или хронических состояниях, приводящих к распаду красных кровяных клеток – эритроцитов. Повышается уровень пигмента билирубина в крови и в желчи. Реагируя с кальцием, он образует соединения, которые кристаллизуются и становятся основой черных желчных камней. Чаще наблюдается у детей.
У людей, живущих в плохих гигиенических условиях и страдающих глистными инвазиями, паразит (часто это аскариды или китайская двуустка) попадает из 12-перстной кишки в общий желчный проток, где обрастает солями билирубина и кальция.
Причины образования камней:
нездоровое питание, ведущее к повышению холестерина в крови;
нарушения обмена веществ;
состояния, приводящие к разрушению эритроцитов крови;
удалённый желчный пузырь и другие.
Женщины болеют чаще, чем мужчины, а молодые люди реже, чем пожилые.
Симптомы холедохолитиаза
Болезнь протекает бессимптомно до тех пор, пока камни свободно эвакуируются через 12-перстную кишку и кишечник. Выраженная симптоматика возникает при закрытии просвета общего желчного протока. Она схожа с признаками холецестита:
интенсивная боль в правом подреберье, отдающая в спину. При закупорке области фатерова сосочка (места, где протоки от желчного пузыря и поджелудочной железы впадают в 12-перстную кишку) переходит в опоясывающую. Тянущая, ноющая, тупая, иногда резкая;
то усиливающаяся, то уменьшающаяся желтушность слизистых и кожи. Первое пожелтение приходит через 10-12 часов от начала боли;
кал светло-желтого или белого цвета;
темная коричневая моча;
может повышаться температура тела.
Боль утихает, когда камень проходит в 12-перстную кишку и восстанавливается ток желчи. При миграции следующего конкремента вся картина будет повторяться. Состояние усугубляется, если началось воспаление.
Диагностика заболевания
Диагноз ставится на основании врачебного осмотра; анамнеза, собранного путем опроса и изучения медицинской документации о ранее проводимых операциях и манипуляциях; лабораторной диагностики; инструментальных исследований.
По результатам лабораторной диагностики можно судить о стадии заболевания, наличии или отсутствии воспалительного процесса, поражении поджелудочной железы и так далее.
К инструментальным относятся следующие методы:
ультразвуковое исследование (УЗИ) органов брюшной полости – проводится через кожу живота;
МРТ-холангиография. На компьютерном томографе просматриваются все протоки, расположение и размеры камней;
компьютерная томография (КТ) позволяет увидеть новообразования или другие органические внешние причины сужения протоков;
видеодоуденоскопия позволяет детально обследовать область фатерова сосочка.
Способ инструментального обследования выбирает врач в зависимости от состояния больного, симптоматики и истории болезни.
Лечение
Удаление камня из желчного протока нельзя произвести медикаментозным или другим неинвазивным способом. Оптимальным методом диагностики и лечения холедохолитиаза является ЭРПХГ (Эндоскопическая ретроградная панкреато-холангиография). При помощи рентген-контрастного вещества, введённого через эндоскоп, можно по серии снимков оценить состояние желчевыводящей системы. Если диагноз подтвердился, врач хирург-эндоскопист тут же принимает решение о лечении. Крупные камни дробят. При сужении области фатерового сосочка её рассекают. Преимущества методики в том, что не нужно пациента перемещать между обследованием и лечебными манипуляциями – все проходит в одной операционной, на одном оборудовании, одним врачом.
Если проведение ЭРПХГ невозможно, или неэффективно, проводится лапароскопическая операция. Камни в желчных протоках удаляют механически, после рассечения стенки протока. Также удаляется желчный пузырь. В сложных случаях прибегают к классическому полостному хирургическому вмешательству.
Последствия холедохолитиаза
После проведенного лечения и при соблюдении рекомендаций врача пациент довольно быстро возвращается к привычной жизни. Однако, если несвоевременно обратиться за медицинской помощью, могут возникнуть осложнения.
Наличие камней провоцирует воспалительные процессы, которые протекают тяжело и болезненно.
Поскольку желчный и поджелудочный протоки соединяются перед вхождением в 12-перстную кишку, при закупорке устья камнем протоки раздуваются и возможно поражение поджелудочной железы. Острый панкреатит может закончиться смертью пациента.
Сообщаясь с печенью, воспалённая желчевыводящая система нарушает функциональную активность и этого органа (а печень участвует в пищеварении, кроветворении, депонирует нужные вещества, утилизирует и дезактивирует ненужные и так далее). Как следствие – дисбаланс в работе практически всех систем организма.
Почему важно при первых симптомах обращаться к врачам
Поскольку холедохолитиаз часто имеет бессимптомное течение, то можно пропустить начало воспалительного процесса. Пытаясь самостоятельно избавиться от боли или другой симптоматики, человек теряет время, а этого делать категорически нельзя, во избежание развития необратимых процессов. Особенно это касается пациентов с удалённым желчным пузырём. Своевременная диагностика и лечение обеспечивает благоприятный исход.
В Юсуповской больнице есть все условия для качественной диагностики и лечения. Здесь же можно провести профилактическое обследование, если в прошлом была холецистэктомия или в семье есть случаи заболевания ЖКБ.
Желчекаменная болезнь: диагностика и лечение
Исследования и процедуры, используемые для диагностики камней в желчном пузыре и осложнений, включают:
УЗИ брюшной полости. Это исследование наиболее часто используется для выявления признаков камней в желчном пузыре.
Эндоскопическое УЗИ (ЭУЗИ). Эта процедура может помочь выявить более мелкие камни, которые можно пропустить при УЗИ брюшной полости. Во время исследования эндоскоп пропускают через рот и пищеварительный тракт.
Дополнительные исследования могут включать пероральную холецистографию, сканирование гепатобилиарной иминодиуксусной кислоты, компьютерную томографию (КТ), магнитно-резонансную холангиопанкреатографию или эндоскопическую ретроградную холангиопанкреатографию. Камни в желчном пузыре, обнаруженные с помощью ЭРХПГ, можно удалить во время процедуры.
Анализы крови. Анализы крови могут выявить воспаление желчного пузыря, желтуху, панкреатит или другие осложнения, вызванные желчными камнями.
Лечение без операции возможно лишь на начальной стадии заболевания, до формирования камней.
Варианты лечения желчных камней
Операция по удалению желчного пузыря (холецистэктомия). Врач может порекомендовать операцию по удалению желчного пузыря. После удаления желчного пузыря желчь течет прямо из печени в тонкий кишечник, а не концентрироваться в желчном пузыре.
Вам не нужен желчный пузырь для жизни, а его удаление не влияет на вашу способность переваривать пищу, но может вызвать диарею и диспепсические расстройства, которые обычно носят временный характер.
Лекарства могут не работать. Лекарства от камней в желчном пузыре обычно не используются в виду малой эффективности.
Подготовка к визиту к врачу
Начните с терапевта, если у вас есть признаки или симптомы, которые вас беспокоят. Если ваш врач подозревает, что у вас могут быть камни в желчном пузыре, вас могут направить к врачу, специализирующемуся на пищеварительной системе (гастроэнтеролог), или к абдоминальному хирургу.
Поскольку время приема ограничено, хорошо подготовиться. Вот некоторая информация, которая поможет вам это сделать:
Подготовка списка вопросов поможет вам максимально эффективно использовать время приема. В отношении камней в желчном пузыре вы можете задать своему врачу следующие основные вопросы:
Ваш врач может спросить:
ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ
Желчнокаменная болезнь (ЖКБ) — многофакторное и многостадийное заболевание, характеризующееся нарушением обмена холестерина и/или билирубина с образованием камней в желчном пузыре и/или желчных протоках. ЖКБ — одно из наиболее распространенных заболев
Желчнокаменная болезнь (ЖКБ) — многофакторное и многостадийное заболевание, характеризующееся нарушением обмена холестерина и/или билирубина с образованием камней в желчном пузыре и/или желчных протоках.
ЖКБ — одно из наиболее распространенных заболеваний человека. Она занимает третье место после сердечно-сосудистых заболеваний и сахарного диабета [8].
В развитых странах ЖКБ выявляется в среднем у 10–15% взрослого населения. В России среди различных контингентов обследованных распространенность ЖКБ колеблется в пределах 3–12%.
У женщин ЖКБ встречается в 3-4 раза чаще, чем у мужчин. Заболеваемость как среди мужчин, так и среди женщин постепенно увеличивается с возрастом, достигая максимума к 60 годам. Среди детей частота выявления ЖКБ составляет около 5%. В зависимости от химического состава выделяют
3 типа желчных камней — холестериновые (содержание холестерина 70% и выше), черные пигментные и коричневые пигментные. Холестериновые и черные пигментные камни формируются преимущественно в желчном пузыре, а коричневые — в желчных протоках. Распространенность этих типов камней во многом зависит от страны. В Европе и в России в 80 — 90% у больных встречаются холестериновые камни.
Этиология
ЖКБ — многофакторное заболевание. Для формирования желчных камней и прогрессирования заболевания необходимым условием является одновременное существование и длительное действие 3 факторов: перенасыщение желчи холестерином, нарушение баланса между пронуклеирующими и антинуклеирующими факторами, снижение эвакуаторной функции желчного пузыря.
Перенасыщение желчи холестерином. Этот фактор обусловлен избыточной его продукцией или дефицитом желчных кислот. Имеет значение и наследственная предрасположенность. Риск образования желчных камней в 2–4 раза выше у лиц, родственники которых страдают ЖКБ. Важным фактором риска развития холелитиаза является избыточная масса тела. Ожирение сопровождается повышенным синтезом и экскрецией холестерина в желчь. Употребление пищи с высоким содержанием холестерина увеличивает его уровень в желчи. Пища с низким содержанием волокон замедляет кишечный транзит, это, в свою очередь, способствует повышенному всасыванию вторичных желчных кислот, в результате чего повышаются литогенные свойства желчи.
Использование пероральных контрацептивов приводит к усилению литогенных свойств желчи. У женщин, использующих противозачаточные средства, желчные камни возникают в 2 раза чаще. Прием эстрогенсодержащих препаратов в период менопаузы увеличивает риск образования желчных камней в 2,5 раза. На литогенные свойства желчи влияет прием и других препаратов. Так, клофибрат увеличивает экскрецию холестерина и повышает литогенные свойства желчи. Лечение октреотидом (сандостатином) у больных акромегалией приводит к перенасыщению желчи холестерином, снижению двигательной активности желчного пузыря и формированию желчных камней у 13–60% пациентов [1, 2].
Течение ряда заболеваний сопровождается холелитиазом. При циррозах печени желчные камни выявляют у 30% больных. При ПБЦ камни желчных протоков (чаще пигментные) встречаются у 39% больных. Высказывается мнение, что лица с HbsAg имеют повышенный риск образования желчных камней. Заболевания тонкой кишки с локализацией патологического процесса в терминальном отделе приводят к нарушению энтерогепатической циркуляции желчных кислот и, как следствие, к дисхолии. Так, при болезни Крона с преимущественной локализацией в терминальном отделе тонкой кишки частота камнеобразования достигает 26,4%. При этом нет различия в частоте формирования желчных камней между мужчинами и женщинами, а также характерной для ЖКБ возрастной зависимости [14]. На степень риска камнеобразования влияют локализация и обширность резекции тонкой кишки по поводу различных заболеваний. Субтотальная и тотальная гемиколэктомия также увеличивает риск образования желчных камней. При синдроме нарушенного всасывания тяжелой степени (глютеновая энтеропатия, резекции тонкой кишки, болезнь Крона и др.) изменяются все основные виды обмена, в том числе и всасывание желчных кислот, что способствует камнеобразованию.
Факторы, способствующие осаждению холестерина и формированию ядра кристаллизации. Матрицей для камнеобразования являются белки желчи, кристаллы холестерина или билирубина. Одним из наиболее значимых и идентифицированных пронуклеаторов является муцин-гликопротеиновый гель. Следует отметить, что в норме муцин постоянно секретируется слизистой оболочкой желчного пузыря, однако его секреция повышается при наличии литогенной желчи. К белкам, ускоряющим осаждение холестерина, кроме муцина относят N-аминопептидазу, кислый α1-гликопротеин, иммуноглобулины, фосфолипазу С; к антинуклеаторам — аспирин и другие НПВС. Аполипопротеины А1 и А2 замедляют осаждение холестерина. При этом похудание сопровождается увеличением содержания муцина и кальция в пузырной желчи и тем самым способствует образованию желчных камней.
Факторы, приводящие к нарушению основных функций желчного пузыря (сокращение, всасывание, секреция и др.). В желчном пузыре происходит концентрация желчи за счет всасывания слизистой оболочкой Na+, Cl-, HCO-. В то же время стенка желчного пузыря фактически непроницаема для билирубина, холестерина и желчных кислот, в результате чего происходит сгущение желчи и концентрация ее основных компонентов увеличивается в 5–10 раз. При сохраненной сократительной функции желчного пузыря осуществляется постоянное опорожнение его содержимого, в том числе и от билиарного сладжа (БС), способного спровоцировать образование желчных камней. Застой желчи в желчном пузыре при сохраненной его концентрационной функции значительно увеличивает риск камнеобразования. Опорожнение желчного пузыря затрудняется при метеоризме, беременности, а также уменьшении чувствительности и числа рецепторов к холецистокинину, мотилину и другим стимуляторам двигательной активности, что отмечается при хроническом и ксантогранулематозном холецистите, холестерозе желчного пузыря. С возрастом снижается чувствительность рецепторного аппарата желчного пузыря к различным стимуляторам, в том числе и к холецистокинину.
Патогенез формирования холестериновых камней
Перенасыщение желчи холестерином — результат нарушения сложных биохимических процессов, основными из которых является усиление активности гидроксиметилглутарил-коэнзим А-редуктазы (ГМГ-КоА- редуктаза), приводящее к увеличению синтеза холестерина, или снижение активности холестерин-7α-гидроксилазы, приводящее к уменьшению синтеза желчных кислот. Эти 2 фермента считаются ключевыми в билиарном литогенезе. Холестерин не растворим в водной среде и выводится из печени в виде смешанных мицелл (в соединении с желчными кислотами и фосфолипидами), которые являются водорастворимыми. Смешанные мицеллы способны удерживать холестерин в стабильном состоянии. При перенасыщении желчи холестерином весь холестерин не может быть транспортирован в виде смешанных мицелл. Его избыток транспортируется в фосфолипидных пузырьках, которые нестабильны, легко агрегируются, и такая желчь называется литогенной. При этом образуются крупные многослойные пузырьки, из которых осаждаются кристаллы моногидрата холестерина [11], создавая основу для формирования различных вариантов БС. В состав БС кроме кристаллов моногидрата холестерина могут входить соли кальция — билирубинат кальция, карбонат и фосфат кальция, муцин-гликопротеиновый гель и другие компоненты. При сохранении условий для холелитиаза со временем формируются желчные камни. Темпы роста конкрементов составляют 3–5 мм в год, а в отдельных случаях и больше.
Классификация ЖКБ
Широкое распространение ультразвукового метода исследования (УЗИ) способствовало выявлению ЖКБ на ранней, предкаменной, стадии. Однако практического применения эти достижения клинической гастроэнтерологии, к сожалению, не нашли. Одной из причин является отсутствие клинической классификации, в которой выделялись бы начальные стадии заболевания.
Первая, наиболее значимая попытка выделить начальные стадии заболевания была предпринята в классификации ЖКБ, предложенной еще в 1974 г. D. M. Small, в которой 3 из 5 стадий можно было обозначить как предкаменные [5]. Однако классификация из-за своей сложности не получила применения в клинике и имела больше теоретическое, чем практическое значение.
Более удобная для клинического применения классификация ЖКБ была предложена Х. Х. Мансуровым в 1982 г. [4]. В клиническом периоде ЖКБ, в котором автор выделил 3 стадии, ее начальная стадия обозначена автором как физико-химическая. Однако для выявления этой стадии необходимо проведение биохимического и микроскопического исследования желчи.
Другие, заслуживающие внимания классификации ЖКБ отражали лишь особенности клинического течения заболевания [2, 3].
В 2002 г. Съездом научного общества гастроэнтерологов России была принята новая классификация ЖКБ, в которой выделены 4 стадии заболевания [5].
I стадия — начальная, или предкаменная:
II стадия — формирование желчных камней:
III стадия — стадия хронического рецидивирующего калькулезного холецистита.
IV стадия — стадия осложнения.
Выявление ЖКБ на ее начальной стадии — формирования БС — предоставляет широкие возможности для первичной профилактики холелитиаза. II стадия позволяет более четко определить показания для различных видов консервативной терапии или хирургического лечения. На III стадии в виде хронического рецидивирующего калькулезного холецистита основным методом лечения является оперативное вмешательство (при отсутствии к нему противопоказаний).
Согласно предложенной классификации, могут быть сформулированы следующие варианты диагнозов: желчнокаменная болезнь, билиарный сладж (замазкообразная желчь в желчном пузыре), дисфункция желчного пузыря и сфинктера Одди; желчнокаменная болезнь, холецистолитиаз (одиночный конкремент в желчном пузыре), латентное течение; желчнокаменная болезнь, хронический рецидивирующий калькулезный холецистит (множественные конкременты желчного пузыря) с приступами желчных колик; желчнокаменная болезнь, хронический рецидивирующий калькулезный холецистит (множественные конкременты желчного пузыря), отключенный желчный пузырь, билиарный панкреатит.
Клиника
Около 80% больных ЖКБ не предъявляют жалоб. В ряде случаев заболевание сопровождается различными диспепсическими расстройствами. Классическим симптомом ЖКБ является желчная колика. Приступы желчных колик обычно связаны с погрешностью в диете и развиваются после обильного приема жирной, жареной или острой пищи.
В настоящее время принята следующая характеристика желчной колики [8]:
Заболевание может протекать медленно или характеризоваться быстрым прогрессирующим течением с различными осложнениями.
Диагностика
Для диагностики ЖКБ применяют лабораторные и инструментальные методы исследования.
Лабораторные показатели при неосложненном течении ЖКБ, как правило, не изменены. После приступа желчной колики в 40% случаев выявляется повышение активности сывороточных трансаминаз, в 23–25% — ЩФ, ГГТП, в 45–50% повышение уровня билирубина. Через неделю после приступа показатели, как правило, приходят в норму. Если течение заболевания осложняется развитием острого холецистита, то отмечаются лейкоцитоз и ускорение СОЭ.
Инструментальные методы исследования играют ведущую роль в диагностике ЖКБ. Основным из них является УЗИ, позволяющее выявить заболевание на стадии формирования БС [7]. Трансабдоминальное ультразвуковое сканирование (ТУС) выявляет конкременты в желчном пузыре в 90–98% и холедохолитиаз в 40–70% случаев. С помощью УЗИ определяют размеры камней, их количество, локализацию, подвижность, в определенной мере и структуру. УЗИ позволяет судить и о двигательной активности желчного пузыря. Для этого изучают объем пузыря натощак и после желчегонного завтрака. Ультрасонография дает возможность оценить состояние стенки желчного пузыря, например установить наличие или отсутствие воспалительного процесса, холестероза, внутристеночных абсцессов. При осложненном течении ЖКБ с помощью УЗИ оценивают степень деструкции стенки желчного пузыря и состояние околопузырного пространства.
Ультразвуковым критерием диагностики камней в желчном пузыре является триада признаков: наличие плотных эхоструктур, ультразвуковая тень позади камня (при мягких холестериновых камнях тень может быть слабой или отсутствовать), подвижность камня.
Рентгеновские методы отошли на второй план, однако не утратили своего значения. Диагностическая ценность пероральной холеграфии в выявлении холелитиаза не превышает 80–85%, а внутривенной — 50–60%.
Компьютерная томография (КТ) применяется как дополнительный метод, с целью оценки состояния тканей, окружающих желчный пузырь и желчные пути, а также для обнаружения обызвествления в желчных камнях при решении вопроса о литолитической терапии.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) является во многих странах «золотым» стандартом в диагностике холедохолитиаза. Однако этот метод играет довольно скромную роль в выявлении холецистолитиаза (ХЛ). Важно отметить, что ЭРХПГ может применяться не только с диагностическими, но и с лечебными целями (папиллосфинктеротомия, экстракция и дробление камней, назобилиарное дренирование при билиарной гипертензии и др.). ЭРХПГ показана, в первую очередь, в ситуациях, когда имеется подозрение на холедохолитиаз, а другие методы диагностики, в том числе и ТУС, не позволяют его исключить.
Диагностическая ценность ЭРХПГ в выявлении холедохолитиаза составляет 79–98%. Ложноотрицательные результаты обусловлены небольшими по размеру конкрементами, а также рентгенонегативными камнями.
При ЭРХПГ в ряде случаев развиваются осложнения, такие, как острый панкреатит, острый холецистит, гнойный холангит, нагноение кисты поджелудочной железы, кровотечения, травмы холедоха, попадание контрастного вещества в ретродуоденальную клетчатку. ЭРХПГ в 15% случаев не выявляет мелкие (
А. А. Ильченко, доктор медицинских наук
НИИ гастроэнтерологии, Москва
.jpg)