что такое увеличенная печень
Увеличение печени
«Первая семейная клиника Петербурга» приглашает пройти обследование и лечение у опытных высококвалифицированных специалистов: наш профессионализм и использование современных достижений в медицине помогут справиться с любой проблемой.
Когда обратиться к врачу
При появлении даже одного из приведенных симптомов следует обратиться к врачу.
Наши гастроэнтерологи и гепатологи ведут прием в центрах на:
Диагностика заболеваний печени при её увеличении в размерах
В первую очередь, назначается обследование, которое позволяет как определить увеличение печени, так и выявить причину этого состояния.
Для оценки состояния печени назначается:
В зависимости от того при каком заболевании увеличивается печень, могут быть назначены другие методы исследования и консультации со специалистами узкого профиля (эндокринологом, гематологом, неврологом и пр.).
Диагностика
Врачи
Причины и лечение увеличения печени
После выявления причин увеличения печени лечение назначается гепатологом, а в некоторых случаях — при участии других специалистов:
Если быстро увеличивается печень, это требует прохождения полного и комплексного курса лечения чтобы восстановить функции органа и предупредить осложнения на общее состояние здоровья.
Результаты лечения
Гепатологи «Первой семейной клиники Петербурга» приглашают пройти диагностику и лечение острых и хронических заболеваний печени. Мы используем современное оборудование экспертного класса, которое позволяет с высокой точностью диагностировать патологии гепатобилиарной системы на самых ранних стадиях развития. Богатый опыт и профессионализм наших специалистов — это возможность успешно разрешать даже самые сложные проблемы со здоровьем.
Для записи на прием позвоните по телефону, который указан на сайте, или воспользуйтесь онлайн-формой. Прием ведется в многопрофильных центрах по адресам: Каменноостровский проспект, 16 (метро Горьковская, метро Петроградская, Петроградский район) и Коломяжский 36/2 (метро Пионерская, метро Удельная, Приморский район).
Увеличение печени
Гепатомегалия — синдром, сопровождающийся увеличением печени и говорящий о наличии заболеваний данного органа. Он может быть обусловлен дистрофическими изменения печеночных клеток, лимфомакрофагальной инфильтрацией, застоем крови, формированием узлов и фиброзом тканей органа, очаговыми изменениями.
Выяснением причин увеличения печени и лечением занимаются терапевт, гастроэнтеролог, гепатолог.
Причины
Гепатомегалия чаще всего связана с:
Факторами, увеличивающими риск гепатомегалии, считаются:
Симптомы
Признаками гепатомегалии являются:
Во время осмотра у врача при пальпации печени пациент может ощущать боль.
Диагностика
Обследование пациентов с увеличением печени проходит по такой схеме:
Лечение
Порядок терапии гепатомегалии зависит от обнаруженной причины увеличения печени. Пациенту рекомендована диета (стол № 6). Главная цель лечения — устранение симптомокомплекса основной болезни (цирроз печени, жировая дистрофия, вирусное или инфекционное поражение и т.д.). Пациенту могут назначаться антибиотики, гепатопротекторы, витамины, иммуномодуляторы, антипаразитарные средства и т.д.
Неопластическая природа гепатомегалии требует применения химиотерапевтических препаратов, а также проведения лучевой терапии. Также возможно хирургическое удаление опухоли.
Профилактика
Профилактические меры состоят в предупреждении заболеваний, вызывающих увеличение печени. Общие рекомендации:
Пройти обследование печени и получить грамотно составленный план лечения можно в «Международном центре охраны здоровья».
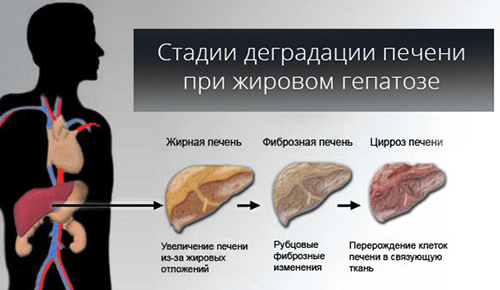
Ожирение печени: причины болезни и лечение
Откуда берется ожирение печени?
Начнем с того, что существует два вида жировых гепатозов. Первый, алкогольный, развивается на фоне злоупотребления спиртным, которое, в свою очередь, бьет не только по печени, но и по всем остальным органам и системам организма. Неалкогольный гепатоз протекает бессимптомно – около 80-90% пациентов на первых порах вообще не чувствуют никакого дискомфорта.
По своей сути неалкогольная жировая болезнь печени (она же НЖБП, жировой гепатоз, стеатоз, дегенерация печени) – это дистрофия органа, которая сопровождается не только повреждением клеток и межклеточного пространства, но и пагубным влиянием на другие органы. На фоне запущенного гепатоза нередко развивается фиброз, а затем и цирроз, где уже не обойтись без пересадки. В некоторых случаях гепатоз печени сопровождается сахарным диабетом или тиреотоксикозом (синдромом, обусловленным гиперфункцией щитовидной железы) – тогда медики способны вычислить заболевание на относительно ранних стадиях.
Стадия заболевания зависит от количества жировых клеток в печени. Когда оно приближается всего лишь к 10-15%, запускаются процессы, при которых вырабатывается много свободных радикалов, окисляющих все вокруг себя. Всего выделяют четыре стадии болезни:
Если с алкогольным гепатозом печени все ясно уже по названию, то откуда берется неалкогольная форма? Специалисты выделяют несколько основных причин:
Симптомы болезни
К числу наиболее распространенных симптомов относятся: увеличение количества висцерального жира (можно отслеживать на анализаторе состава тела), регулярное повышение артериального давления, расстройства, связанные с распознаванием глюкозы, появление сосудистых звездочек или сеточек, покраснение ладоней, увеличение грудных желез у мужчин. Большинство этих симптомов не слишком яркие и не всегда расцениваются людьми как нечто опасное, поэтому вдвойне важно обратить на них внимание и вовремя посетить врача.
Когда ситуация достигает критической отметки, печень может «выходить» за дугу ребер на расстояние до пяти сантиметров. У пациента при этом наблюдается апатия, депрессия, снижение аппетита, сильные отеки, нарушения обмена веществ. Желтуха, рост объема поджелудочной, брюшная водянка – тоже сигналы о том, что нужно срочно бежать к врачу.
Как лечить?
В первую очередь – питанием: из рациона выводятся все вредные жирные продукты, сахар и его заменители, красное мясо и так далее. Идеальная диета при жировом гепатозе – средиземноморская, предполагающая употребление большого количества рыбы, водорослей, морепродуктов. Также в рационе должны присутствовать овощи и фрукты в большом количестве. И главное – не забывать о энергетической ценности еды: диета должна быть хоть и сбалансированной, но максимально низкокалорийной.
Но мы не рекомендуем заниматься самолечением – помимо диеты, врач подбирает и другие методы терапии, в том числе и медикаментозные, поэтому в любом случае нужно прежде всего обратиться к специалисту.
Гепатомегалия (увеличение печени)
Общие сведения
Гепатомегалия печени — что это такое и что означает этот диагноз? Гепатомегалия относится к часто встречаемым синдромам в клинической практике врача. По cути, это сидром, обозначающий патологическое увеличение печени. Как самостоятельная нозологическая форма гепатомегалия не существует. Гепатомегалия является типичным проявлением (доминирующим синдромом) при целом ряде заболеваний, развивающихся как на фоне очаговых/диффузных изменений печени, так и заболеваний других органов и систем различного генеза и его наличие является поводом для углубленного обследования пациента для выяснения причин его появления. Согласно МКБ-10 гепатомегалия, не классифицированная в других рубриках, имеет код R16.0.
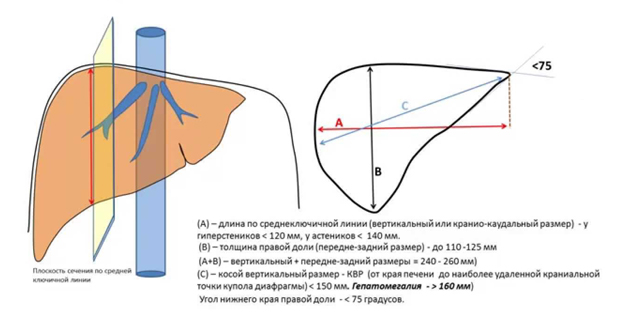
Печень относится к самым крупным органам человеческого тела. Ее масса варьирует в пределах 1200 —1500 г. Размеры печени в целом и по долям приведены в таблице и рисунках ниже.
| Измеряемый параметр | Норма у взрослых, мм. |
| Весь орган в целом | |
| Длина всего органа | 140-180 |
| Поперечник печени | 200-225 |
| Сагиттальный размер | 90-120 |
| Правая доля | |
| Длина (вертикальный или кранио-каудальный размер ККР) | 110-140 |
| Толщина правой доли (передне-задний размер) | 115-125 |
| Косо-вертикальный размер КВР правой доли | до 150 |
| Левая доля | |
| Длина (вертикальный размер, ККР) | до 100 |
| Толщина левой доли | до 70 |
| Толщина хвостатой доли | до 35 |
| Диаметр сосудов и протоков | |
| Общий желчный проток | 6-8 |
| Воротная вена | 10-13 |
| Нижняя полая вена | до 20 |
| Печеночные вены (20 мм. от устья) | 6-10 |
| Печеночная артерия в воротах печени | 4-7 |
Печень расположена в верхне-правом квадранте брюшной полости, передняя ее поверхность прикрывается частично ребрами. В печени анатомически выделяют две доли, при этом правая доля значительно больше левой доли. В норме нижний край печени расположен не более чем на 2 см ниже края реберной дуги и при пальпации не прощупывается или пальпируется непосредственно у края реберной дуги.
Размеры левой доли печени
Размеры правой доли печени
Степень гепатомегалии, как правило, коррелирует с выраженностью и тяжестью заболевания, вызвавшего увеличение печени. В зависимости от размеров увеличенной печени выделяется:
Поскольку гепатомегалия, как синдром, характерен для многих заболеваний, их условно можно разделить на несколько групп:
Достаточно часто отмечается одновременное увеличение печени и селезенки — так называемый гепатолиенальный синдром, т.е сочетанное изменение размеров и патологий печени, селезенки. Эти состояния могут возникать как одновременно, так и каждое из них может потенциально провоцировать появление другого. Частое вовлечение в патологический процесс селезенки обусловлено тесной функциональной взаимосвязью этих органов.
Гепатолиенальный синдром встречается значительно чаще у детей, чем у взрослых, чему способствуют анатомо-физиологические особенностями растущего организма. Часто гепатолиенальный синдром возникает при:
В зависимости от распространенности патологического процесса и преимущественного поражения одной из долей печени выделяют парциальную форму гепатомегалии, при которой отмечается увеличение лишь одной правой доли или левой доли и диффузную форму при которой ткань печени поражается равномерно.
Патогенез
Механизм увеличения печени различен. Это зависит от патологического процесса, свойственного тому или иному заболеванию. В большинстве случаев это происходит в следствие увеличения гепатоцитов (ожирение клеток, избыточное отложение меди и железа, переполнение желчью, гликогеном, глюкоцереброзидом), дистрофии печеночных клеток, инфильтрации, расширения капилляров печени, наличия объемного процесса (опухоль, эхинококк) или узлов-регенератов.
В случае острого гепатита вирус непосредственно действует на печеночную паренхиму, вызывая воспалительный процесс и цитолиз (разрушение) пораженных гепатоцитов. В некоторых случаях значение имеет внутрипеченочный холестаз (нарушение транспорта желчи в гепатоцитах) и избыточное поступление элементов желчи в кровь.
Основной механизм поражения органа при хроническом гепатите — взаимодействие иммунных клеток с гепатоцитами, которые содержат вирус. При репликации вируса на поверхности гепатоцитов образуются антигены и развивается иммунный ответ, для которого характерно повреждение паренхимы лимфоцитами. Вирусы гепатита С и D оказывают на клетки прямое цитопатогенное действие.
Лекарственный гепатит обусловлен либо прямым токсическим действием препаратов, либо развитием идиосинкразии к ним. В основе аутоиммунного гепатита лежит продуцирование аутоантител против антигенов гепатоцитов, что приводит к разрушению гепатоцитов собственными лейкоцитами.
В случае алкогольной болезни печени токсические эффекты этанола обусловлены содержащимся в нем ацетальдегидом, который усиливает перекисное окисление липидов, нарушает функцию микротрубочек клеток (функция их состоит в поддержании формы клетки) и стимулирует синтез коллагена. Наиболее тяжелый эффект ацетальдегида — нарушение функции фосфолипидов мембран гепатоцитов, что повышает проницаемость мембран, нарушает функцию ферментов и транспорт через мембрану.
Классификация
В основе классификации лежит этиологический фактор. Для классификации используется аббревиатура СИНДИВАТЭ, которая представляет собой последовательность всех групп этиологических факторов гепатомегалий (по первым буквам) и приведена ниже.
(С) Сосудистые
(И) Инфекционные
(Н) Неопластические
(Д) Дегенеративные
(И) Интоксикация
(В) Врожденные
(А) Аутоиммунные
(Т) Травма
(Э) Эндокринные
Причины увеличения печени
Существует большое количество причин, которые приводят к этому синдрому. Их можно систематизировать следующим образом:
Поражения сосудов печени (артерий и вен)
Поражения сосудов печени (артерий и вен). Поражение печеночной артерии бывает редко. Увеличение же печени возможно при перевязывании сосуда при операции. Наиболее часто патологический процесс вызывают патологические процессы в печеночных венах и воротной вене. Например, тромбообразование и гнойный тромбофлебит воротной вены, сдавление воротной вены опухолью, рубцами или при хронической сердечной недостаточности.
Инфекционные факторы
Неопластические заболевания
Первичный неопластический процесс — редкое заболевание. Поражаться может паренхима, желчные протоки или соединительная ткань. К часто встречающимся доброкачественным опухолям относятся аденомы и гемангиомы, которые длительное время протекают бессимптомно, а при достижении больших размеров отмечаются увеличение печени, живота, его асимметрия и симптомы сдавления окружающих органов. Лимфомы проявляются при больших размерах, которые вызывают увеличение печени и чувство тяжести в правом подреберье. Они бывают узловой и диффузной формы и от этого зависит степень увеличения органа. Часто при лимфомах отмечается и увеличение селезенки.
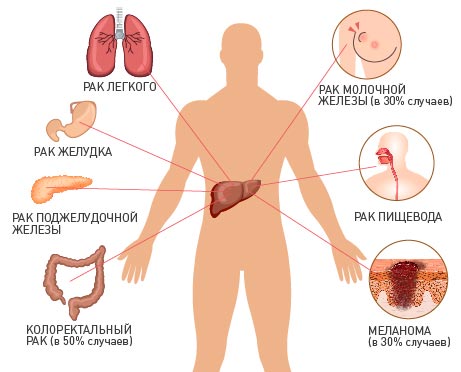
Из злокачественных образований встречаются гепатоцеллюлярная карцинома, саркома, ангиосаркома и гепатобластома. При болезнях крови (лейкоз, неходжкинская лимфома, гемолитическая анемия, лимфогранулематоз) имеет место вторичное увеличение печени. При этих гемобластозах особенно выражено увеличение в результате инфильтрации ткани органа злокачественными клетками или за счет образования очагов экстрамедуллярного кроветворения в печени. В этих случаях она достигает огромных размеров (10-20 кг) и занимает половину брюшной полости.
Также часто встречается метастатический процесс в печени при раке следующих органов:
Дегенеративные изменения
К ним относят первичные (жировая болезнь печени, печеночная порфирия, амилоидоз, нарушение обмена углеводов, муковисцидоз, гемохроматоз, мукополисахаридоз) и вторичные (на фоне патологии сердца). Особенности жировой болезни печени — это малосимптомное течение и случайная выявляемость. Также сравнительно редко бывают тяжелые формы поражения. На стадии стеатоза при ультразвуковом исследовании определяется увеличение печени и изменения в ней по типу жировой дистрофии. В стадии стеатогепатита появляются изменения печеночных проб. Для системного амилоидоза очень характерна гепатомегалия, в виду амилоидного поражения органа. В сыворотке крови отмечается повышение щелочной фосфатазы. Селезенка также часто поражается.
При заболеваниях сердца с развитием правожелудочковой недостаточности характерно увеличение печени.
Печень — резервуар для застойной крови. При сердечной недостаточности повышается не только центральное венозное давление, но и в печеночных венах, что мешает току крови из печени и развивается центральная портальная гипертензия, полнокровие органа и увеличение его размеров. Если сердечная недостаточность развивается медленно, печень увеличивается постепенно и поверхность ее гладкая. Вначале край ее закругленный, а потом заостряется. При надавливании на область печени отмечается набухание шейных вен.
Интоксикационные факторы
Врожденная патология
Она затрагивает паренхиму, соединительную ткань и желчные протоки.
Аутоиммунные состояния при системных заболеваниях соединительной ткани
Увеличение печени отмечается при системной склеродермии, ревматоидном артрите, дерматомиозите, периартериите, а при системной красной волчанке имеет важное значение — развивается «волчаночный» гепатит.
Эндокринные причины
Изменения в печени носят вторичный характер и развиваются на фоне сахарного диабета, синдрома Мориака, акромегалии или при нарушениях питания (недостаток белков при чрезмерном употреблении жиров и углеводов).
Также, причиной увеличения печени могут быть травматические поражения печени с внутрибрюшным кровотечением и геморрагическим шоком.
Увеличение печени у взрослых
Чаще всего обусловлено метаболическими поражениями — неалкогольным стеатогепатитом или алкогольным. В патогенезе неалкогольных поражений роль принадлежит накоплению жиров в гепатоците с развитием некроза. Алкогольные поражения неизменно ведут к фиброзу/циррозу, печеночной недостаточности и портальной гипертензии, признаками которой являются гепатомегалия, отеки, асцит, увеличение печени, варикозные вены пищевода и передней брюшной стенки.
У взрослых также распространены острые и хронические гепатиты вирусной этиологии и СПИД. Уже в острый период гепатита у 89% пациентов отмечается увеличение печени, желтушный синдром, диспепсический и астеновегетативный синдромы или их разные сочетания. Для диагностики хронического гепатита значение имеет пункционная биопсия органа. У 20 % ВИЧ-инфицированных обнаруживают гепатомегалию, которая является неспецифической реакцией на инфекцию, жировую инфильтрацию, гепатит или неопластическую инфильтрацию (если имеется лимфома или саркома Капоши).
Поскольку левая доля меньше по размерам, то увеличение печени за счет левой доли отмечается редко. Частые причины увеличения левой доли печени — очаговая жировая инфильтрация. Увеличение левой доли также наблюдается при ТОРЧ-инфекции и фасциолезе (гельминтоз с поражением желчевыводящей системы). Увеличение правой доли печени указывает на правожелудочковую сердечную недостаточность или слипчивый перикардит. Венозный застой при правожелудочковой недостаточности вызывает сначала увеличение левой, а затем правой доли. При сердечной недостаточности печень мягкая и ровная. При пальпации определяется ее болезненность. Если застойные явления выражены, то при надавливании на область печени набухают шейные вены. Также правая доля более подвержена образованию гемангиом и кист, и если они имеют большой размер, то значительно увеличивается эта доля. В правой доле чаще образуется абсцесс, эхинококкоз и развивается гепатобластома, что вызывает ее увеличение.
Увеличение печени и селезенки является типичным проявлением вирусных гепатитов, билиарного цирроза, амилоидоза печени, заболеваний крови, хронических инфекций и паразитарных заболеваний. Такая сочетанность обусловлена взаимосвязью ретикулогистиоцитарного аппарата этих органов, кровооттока в системе воротной вены, лимфооттока и иннервации.
Причины увеличения печени у детей
Симптомы увеличения печени
Характерные признаки гепатомегалии: боль, дискомфорт или чувство тяжести области печени появляются лишь при значительном ее увеличении. Увеличение печени на 2 см у взрослого не сопровождается никакими неприятными симптомами, часто является случайной находкой при обследовании, однако пациент нуждается в дообследовании.
Для разных заболеваний характерные определенные симптомы, которые помогают в постановке правильного диагноза. При заболеваниях печени и других органов желудочно-кишечного тракта характерно снижение аппетита, тошнота, отрыжка, рвота, метеоризм, неустойчивый стул, общая слабость. При острых вирусных гепатитах у трети больных имеет место острое начало, заболевание протекает с желтухой, обесцвеченным калом, темной мочой (цвет пива), увеличением печени. У остальных больных отмечается постепенное начало: боли в мышцах, температура, боли в правом подреберье, пожелтение склер.
При остром вирусном гепатите при любом течении превалирует астеновегетативный синдром: утомляемость, слабость, которые усиливаются после физических нагрузок, раздражительность, и эмоциональная лабильность. Иногда отмечается головная боль, плохой сон, повышенная потливость.
Диспептический синдром более характерен для хронического вирусного гепатита, поскольку он связан с функциональной недостаточностью печени, поражением желчевыводящих путей, поджелудочной железы и желудка. Отмечаются признаки увеличения печени: тяжесть в подреберье справа и в эпигастральной области, вздутие живота. Также присутствуют тошнота, отрыжка, иногда ухудшение аппетита и плохая переносимость жирных блюд.
При аутоиммунном и хроническом гепатите В преобладают внепеченочные симптомы — кожные высыпания, боли в суставах, полиневропатия. Характерно для этих заболеваний увеличение печени и селезенки. Часто увеличивается СОЭ, отмечается снижение альбуминов крови и повышение глобулинов, тимоловой, сулемовой проб. Увеличено также содержание аминотрансфераз, уровень повышения которых используется для оценки тяжести гепатита. У половины больных определяется умеренная гипербилирубинемия (повышен прямой билирубин).
В начальной стадии цирроза печень очень увеличена, плотная, незначительно болезненна при осмотре, поверхность ее гладкая, а край плотный и острый. Затем размеры печени сокращаются (в атрофической стадии) и ее поверхность приобретает неровный и бугристый характер. В этой стадии нарастают признаки портальной гипертензии — увеличение селезенки, асцит, вздутие живота, расширение сосудов (телеангиэктазии) кожи живота и грудной клетки на боковой поверхности.
Новообразования печени проявляются быстрым исхуданием, болью в правом подреберье, неустойчивым стулом, рвотой, метеоризмом. У больных нарастает желтуха, увеличивается печень и селезенка, появляются асцит и отеки. При осмотре поверхность печени бугристая, она плотная и болезненная. Саркома печени протекает с болью и температурой, без метастазов несмотря на то, что для нее характерны бурный рост, распад с кровоизлияниями в брюшную полость и обсеменением брюшины.
При медикаментозном поражении печении отмечается или только гепатомегалия (она никак не проявляется), либо гепатомегалия с желтухой, зудом и болями в суставах. В анализах крови отмечается повышенные уровни трансаминаз и билирубина. При токсическом воздействии химических веществ в крови, моче или слюне обнаруживается химическое вещество, с которым имел контакт пациент.
При болезнях сердца увеличение печени более выражено при правожелудочковой недостаточности. Если декомпенсация развивается быстро отмечается прогрессивное увеличение печени и интенсивные боли в правом подреберье, которые объясняются растяжением капсулы печени. При медленно нарастающей декомпенсации орган увеличивается постепенно. При надавливании на печень набухают шейные вены. Особенностью является уменьшение размеров печени при успешном лечении сердечной недостаточности.
Гепатомегалия часто встречается при системных заболеваниях (ревматоидный артрит, склеродермия, дерматомиозит, системная красная волчанка). При каждом из этих заболеваний имеются специфическая клиническая картина, связанная с поражением суставов, кожи, почек и прочее. Для волчанки характерно развитие «волчаночного» гепатита, который протекает с желтухой и нарушением функции печени.
Непаразитарные кисты относятся к доброкачественным образованиям печени. При увеличении объема кист больного беспокоят дискомфорт в области желудка и в правом подреберье, изжога, отрыжка, которые возникают в связи с давлением на органы увеличенной печенью. В ходе осмотра определяется увеличение печени, пальпаторно она плотная и бугристая. Печеночные пробы чаще всего не изменяются. Эхопризнаки простой кисты: округлые образования с гладкой стенкой. Сложные кисты содержат перегородки, а стенка их неравномерно утолщена. Содержимое кисты негомогенное.
Особенностями жировой дистрофии печени (жировой гепатоз или стеатоз) является малосимптомное течение, лишь иногда появляется дискомфорт и тяжесть в животе, незначительный метеоризм или тошнота. На начальной стадии (стеатоз) определяется только увеличенная печень, чаще всего она безболезненная и имеет гладкую поверхность. Процесс на ранних стадиях обратимый, если устраняются нарушения обмена веществ, на фоне которых возникли изменения в печени. Селезенка не увеличена в размерах.
Стадия стеатогепатита характеризуется изменением печеночных проб и появлением более выраженных жалоб. В редких случаях при не устранении факторов, вызвавших стеатогепатит, возможен переход в следующую стадию — фибротическую и цирротическую. Решающее значение для диагностики имеет пункционная биопсия.
При неалкогольном жировом гепатозе картина УЗИ различается в зависимости от стадии и степени процесса, наличия сопутствующих изменений органа. Жировая инфильтрация по УЗИ признакам делится на диффузную инфильтрацию и локальную. При диффузной изменения происходят во всей паренхиме, но могут отмечаться и участки неизмененной паренхимы, которые чаще встречаются в области ворот печени. Умеренная гепатомегалия отмечается при локальной инфильтрации, когда имеются отдельные участки жировой дистрофии (поля) и сохраняются большие зоны неизмененной паренхимы. Умеренная локальная инфильтрация определяется в центральных отделах печени и левой доле. Алкогольный стеатоз печени выявляется сначала в зонах второй и третьей дольки, а потом — появляется диффузно.
У детей и взрослых тяжелые инфекции (висцеральный бруцеллез, вызванные вирусом Эпштейна-Барр, лейшманиоз, лептоспироз, сальмонеллез) протекают с лихорадкой, гематологическими изменениями и поражением печени и селезенки. Тонзиллофарингит в анамнезе, желтуха, увеличение лимфоузлов, печени и селезенки предполагает наличие вирусной инфекции Эпштейна-Барр. Персистирующая инфекция Эпштейна-Барр протекает с выраженной потливостью, слабостью, субфебрилитетом, артралгиями, мышечными болями, высыпаниями папулезного характера, кашлем, гепатомегалией. У больных отмечается неустойчивость настроения, эмоциональная лабильность, ухудшение сна и внимания. Иммунодефицитное состояние проявляется присоединением бактериальной или грибковой инфекции.
Увеличение печени у ребенка по УЗИ может обусловлено врожденной патологией самой паренхимы органа, желчных протоков или соединительной ткани. Эта патология проявляется с первых дней жизни и основное значение в диагностике принадлежит УЗИ. У новорожденных в норме переднезадний размер правой доли составляет менее 60 мм. С ростом ребенка растет и печень и уже в возрасте 2 года этот размер составляет 70 мм, в 10 лет – 110 мм, а в 14 лет – 130 мм. Каждый последующий от рождения год прибавляется по 6 мм. Левая доля в 1 год имеет переднезадний размер 33 мм, и каждый год прибавляется по 2 мм.
Анализы и диагностика
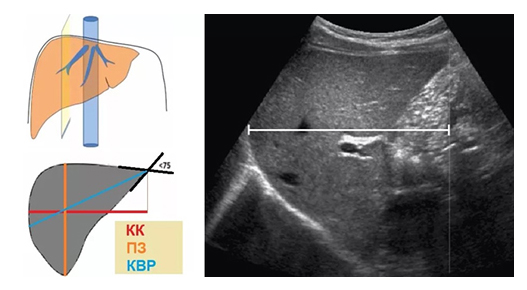
Наиболее доступные методы обследования — пальпация печени и перкуссия, с помощью которой определяются ее границы. Достаточно трудно пальпаторно определить незначительное увеличение печени, поэтому уточнить размеры можно с помощью УЗИ, компьютерной томографии, магнитно-резонансной томографии.
На УЗИ определяется: общая ширина не более 270 мм, длина колеблется 140-200 мм, а поперечный размер 200-225 мм. Толщина правой доли 140 мм, левой до 80 мм.
УЗИ при гепатомегалии
При патологии может обнаруживаться:
Магнитно-резонансная томография показательна при диагностике поражений печеночной ткани, кист гемангиом, опухолей печени.
Компьютерная томография показана при очаговых поражениях печени.
Иногда возникает необходимость в ультразвуковой эластографии (аппарата FibroScan). Ее проводят определения эластичности тканей органа, которая теряется при фиброзе/циррозе.
Ангиография необходима для определения портального давления, направления кровотока в венах. Она высоко чувствительна для выявления сосудистых поражений и опухолей (карцинома). Также необходима для дифференцирования опухолей от гемангиом. Это наиболее точный метод определения сосудистой анатомии органа, если предстоит гепатобилиарная операция.
Лапароскопия с пункционной биопсией. Биопсия необходима в диагностике заболеваний печени: билиарный цирроз, аутоиммунный гепатит, склерозирующий холангит, стеатоз, стеатогепатит, доброкачественные и злокачественные опухоли. Биопсия также позволяет оценить повреждения органа, вызванные лекарственными средствами и цитомегаловирусом. При ЦМВ-гепатите в пунктате обнаруживают гигантские цитомегалические клетки с большим ядром и узкой полоской цитоплазмы.
Пункционная биопсия печени позволяет также оценить активность (наличие дистрофии гепатоцитов и некрозов перипортальных и внутридольковых) и стадию (степень фиброза/цирроза) процесса. Это очень важно, поскольку хронические вирусные гепатиты даже с высокой степенью активности у многих протекают бессимптомно до момента образования цирроза.
Дополнительными методами, которые помогут в диагностике, являются:
Лечение гепатомегалии
Как лечить гепатомегалию? Лечение увеличения печени у взрослых определяется основным заболеванием. То есть лечение гепатомегалии направлено на причины увеличения печени и определяется специфической терапией заболеваний различного генеза. Среди многообразия лечебных препаратов, применяемых при увеличение печени, особое место отводится относительно о небольшой группе лекарственных средств, избирательно действующих на печень — так называемые гепатопротекторы. Их функцией является нормализация функциональной активности и восстановление гомеостаза в этом органе, повышение устойчивости печени к воздействию патогенных факторов, а также стимуляция регенеративно-репаративных процессов в органе. Группа гепатопротекторов достаточно гетерогенна и включает препараты различных химических групп, оказывающих разнонаправленные воздействия на процессы метаболизма. В России среди этой группы препаратов широко используются:
Каждая группа препаратов имеет специфический механизм действия, показания и противопоказания к назначению и общих рекомендаций дать не представляется возможным. В каждом конкретном случае при том или ином заболевании необходим дифференцированный подбор конкретного препарата-гепатопротектора или их комбинация с учетом заболевания, ведущего клинического симптомокомплекса, особенностей поражения печени, наличия сопутствующей патологии.