что такое ттп в медицине
Что такое ттп в медицине
Тромботическая тромбоцитопеническая пурпура (болезнь Мошковица) — геморрагическое заболевание, характеризующееся развитием тромбоцитопении потребления в связи с интенсивной агрегацией тромбоцитов, вторичным неиммунным гемолизом и распространенной окклюзией мелких артерий и артериол с ишемическими изменениями нервной системы, почек и других органов; впервые описано Е. Moschcowitz в 1924 г.
Тромботическая тромбоцитопеническая пурпура обычно возникает в возрасте 30-40 лет, в 2 раза чаще у женщин.
В патогенезе основную роль играет спонтанная агрегация тромбоцитов в сосудистом русле вследствие освобождения из сосудистой стенки тромбомодулина, тканевого активатора плазминогена и фактора Виллеб-ранда. Индукторами повреждения эндотелиальных клеток могут быть различные факторы (вирусы, токсины, химические агенты, в том числе медикаменты). В результате происходит тромбирование мелких артериальных сосудов агрегатами тромбоцитов, которые впоследствии трансформируются в гиалиновые тромбы.
Тромботическая тромбоцитопеническая пурпура в большинстве случаев характеризуется острым началом и быстрым развитием симптомокомплекса, включающего:
1) лихорадку;
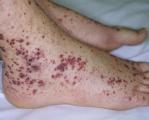
2) геморрагический синдром петехиально-пятнистого типа (подкожные кровоизлияния, носовые, десневые и желудочно-кишечные кровотечения, реже кровохарканье);
3) различные изменения неврологического статуса (дезориентация, диплопия, атаксия, тремор, судороги, гемипарезы и гемиплегии, в тяжелых случаях — кома);
4) тромбоцитопению различной степени (от 10 до 100•10 9 /л);
5) неиммунную гемолитическую анемию средней и тяжелой степени (уровень гемоглобина в пределах 40-80 г/л);
6) поражение почек (протеинурия, эритроцитурия и цилиндрурия, иногда умеренные нарушения функции почек).
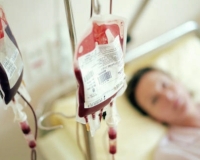
Основным методом лечения тромботической тромбоцитопенической пурпуры является плазмаферез с массивными трансфузиями донорской плазмы (2-3 литра в сутки). Использование дезагрегантов, гепарина, глюкокортикостероидов не оказывает существенного эффекта.
Внедрение экстракорпоральных методов значительно улучшило прогноз заболевания: ранее летальность превышала 90%, в настоящее время при своевременно начатом лечении более 80% пациентов выздоравливают.
Очень схож с тромботической тромбоцитопенической пурпурой гемолитико-уремический синдром. Болезнь поражает новорожденных и детей младшего возраста и проявляется лихорадкой, тромбоцитопенией, микроангиопатической гемолитической анемией, артериальной гипертензией, нередко развивается острая почечная недостаточность. В отличие от тромботической тромбоцитопенической пурпуры при гемолитико-уремическом синдроме процесс носит локальный характер: гиалиновые тромбы обнаруживаются только в афферентных артериолах и клубочках почки, неврологические проявления редки.
Лечение не разработано; при своевременном гемодиализе смертность от острой почечной недостаточности составляет всего 5%, но у 10-50% пациентов остаются нарушения функции почек.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Болезнь Мошковица – это полисиндромная патология, сочетающая в себе тромбоцитопению, гемолитическую анемию, окклюзию артериол с развитием ишемических поражений органов. Клинически протекает с лихорадкой, кровотечениями, неврологическими нарушениями, абдоминальным синдромом. Возможно развитие ТИА, инфаркта миокарда и почек, гепатита, мезентериальной ишемии. Диагностика основана на исследовании крови (ОАК, тромбоциты, ЛДГ, активность металлопротеиназы), биоптатов почек, кожи, костного мозга. Лечение предполагает использование дезагрегантов, антикоагулянтов, глюкокортикоидов; проведение плазмафереза, переливание плазмы, по показаниям – гемодиализ.
МКБ-10
Общие сведения
Причины
Этиология болезни Мошковица остается предметом исследования в гематологии. Важным прорывом последних десятилетий в этом вопросе служит выявление связи ТТП с недостаточностью фермента ADAMTS-13 – металлопротеазы, расщепляющей фактор Виллебранда. Нарушение ферментной активности может быть вызвано как врожденными, так и приобретенными причинами:
Патогенез
Дефицит или ингибирование ADAMTS-13 приводит к повышенной активности VWF (фактора фон Виллебранда), который начинает стимулировать неконтролируемую внутрисосудистую агрегацию тромбоцитов и тромбообразование в микроциркуляторном русле. Количество циркулирующих тромбоцитов уменьшается, развивается тромбоцитопения.
Одновременно происходит пролиферация эндотелия мелких сосудов, что вызывает дополнительное сужение их просвета. Механическое затруднение для тока крови и высвобождение различных эндотелиальных факторов способствует фрагментации эритроцитов с развитием внутрисосудистого гемолиза.
Агрегаты тромбоцитов вызывают закупорку артериол и капилляров головного мозга, сердца, почек, легких. На коже и слизистых возникает геморрагическая пурпура, внутренние органы увеличиваются, в них обнаруживаются отложения гемосидерина. На фоне микроангиопатии формируются ишемические и некротические изменения тканей, возникают инфаркты сердечной мышцы, церебральной ткани, почечной паренхимы.
Классификация
С точки зрения влияния этиологических факторов, болезнь Мошковица подразделяется на наследственные и приобретенные варианты. Эти группы (особенно приобретенная форма) крайне неоднородны, отличаются по времени дебюта, доброкачественности течения, прогнозу:
1. Наследственная. Представлена синдромом Апшоу–Шульмана с аутосомно-рецессивным механизмом наследственной передачи. Чаще манифестирует в детском возрасте, однако известны эпизоды начала заболевания в 35 лет. Течение хроническое, рецидивирующее.
2. Приобретенные формы ТТП.
Симптомы болезни Мошковица
В большинстве случаев заболевание манифестирует остро и внезапно. Часто отмечается простудоподобное продромальное состояние. Клиника развивается стремительно. Классическая форма болезни Мошковица характеризуется пентадой признаков: тяжелой тробоцитопенией, гемолитической анемией, неврологическими нарушениями, лихорадкой и почечным синдромом.
В дебюте ТТП у 35% больных возникает абдоминальный синдром: рвота, выраженные боли в животе, свидетельствующие о мезентериальной ишемии. Типична лихорадка. Может выявляться гепатит, панкреатит, желтуха, спленомегалия. Иногда заболевание манифестирует с инфаркта миокарда, ОРДС, рабдомиолиза, гангрены.
Тромбоцитопения сопровождается появлением петехиальной сыпи на коже, кровотечений различной степени выраженности и локализации (десневые, носовые, меноррагии, мелена, кровохарканье, кровоизлияние в подпаутинное пространство). Церебральные и почечные нарушения отражают ишемические поражения органов. В неврологическом статусе отмечаются цефалгии, судороги, нарушения сознания. Могут возникать парезы и гемиплегия, атаксия, афатические расстройства. В тяжелых случаях возможна кома.
Признаками почечного синдрома служат массивные отеки, артериальная гипертензия, гематурия. Нарастание олигурии, электролитного дисбаланса и азотемии свидетельствует о развитии острой почечной недостаточности. Чаще болезнь Мошковица протекает остро или подостро. Возможно рецидивирующее течение.
Осложнения
Без экстренного назначения адекватного лечения смертность от болезни Мошковица составляет 85-100%. Летальные исходы обусловлены ишемическим поражением органов-мишеней (острый инфаркт миокарда, ОНМК, инфаркт почек), геморрагическим синдромом (церебральные кровоизлияния, внутренние кровотечения), органной дисфункций (ОПН, СН). Описаны случаи внезапной сердечной смерти, связанные с фатальными аритмиями, кардиогенным шоком. В поздних стадиях развивается ДВС-синдром.
Диагностика
Сложность распознавания болезни Мошковица объясняется отсутствием патогномоничной клинической картины. Больные часто поступают в стационар с клиникой инсульта, острой коронарной недостаточности, абдоминальной ишемии и безуспешно лечатся от соответствующих синдромов. Между тем, наряду с осмотром врача-невролога, кардиолога, нефролога, пациентам необходима консультация гематолога:
Дифференциальный диагноз
На основании лабораторно-инструментальных данных дифференциальная диагностика болезни Мошковица осуществляется с:
Лечение болезни Мошковица
При малейшем подозрении на ТТП рекомендуется незамедлительно начинать патогенетическое лечение. Пациенты, как правило, госпитализируются в ОРИТ, где проводится постоянный мониторинг клинико-лабораторных показателей. Терапия болезни Мошковица включает несколько направлений:
При рефрактерных к стандартной терапевтической схеме формах болезни Мошковица применяются цитостатики, иммунодепрессанты, моноклональные антитела. В целях снижения риска рецидивов показана спленэктомия.
Прогноз и профилактика
Болезнь Мошковица ‒ тяжелая, сложно диагностируемая патология с агрессивным течением. Без своевременного лечения летальность очень высока. При быстрой постановке диагноза и раннем начале лечения (проведении экстракорпоральной гемокоррекции) удается спасти свыше 80% больных. В дальнейшем для пролонгирования ремиссии необходима постоянная поддерживающая терапия. Часто сохраняются остаточные изменения в виде энцефалопатии, ХПН. Профилактика ТТП не разработана. При наследственных формах проводится генетическое консультирование.
Тромбоцитопеническая пурпура ( Болезнь Верльгофа )
Общие сведения
Причины
Большинство вариантов тромбоцитопенической пурпуры имеет иммунную природу и связано с продукцией антитромбоцитарных антител (IgG). Образование иммунных комплексов на поверхности тромбоцитов приводит к быстрому разрушению кровяных пластинок, уменьшению продолжительности их жизни до нескольких часов вместо 7-10 суток в норме.
Изоиммунная форма тромбоцитопенической пурпуры может быть обусловлена поступлением в кровь «чужеродных» тромбоцитов при повторных переливаниях крови или тромбоцитарной массы, а также антигенной несовместимостью тромбоцитов матери и плода. Гетероиммунная форма развивается при повреждении антигенной структуры тромбоцитов различными агентами (вирусами, медикаментами). Аутоиммунный вариант тромбоцитопенической пурпуры вызван появлением антител против собственных неизмененных антигенов тромбоцитов и обычно сочетается с другими заболеваниями такого же генеза (СКВ, аутоиммунной гемолитической анемией). Развитие трансиммунной тромбоцитопении у новорожденных провоцируется проходящими через плаценту антитромбоцитарными аутоантителами матери, больной тромбоцитопенической пурпурой.
Дефицит тромбоцитов при тромбоцитопенической пурпуре может быть связан с функциональным поражением мегакариоцитов, нарушением процесса отшнуровывания кровяных красных пластинок. Например, симптомокомплекс Верльгофа обусловлен неэффективностью гемопоэза при анемии (B-12 дефицитной, апластической), остром и хроническом лейкозах, системных заболеваниях органов кроветворения (ретикулезах), костномозговых метастазах злокачественных опухолей.
Патогенез
При тромбоцитопенической пурпуре происходит нарушение образования тромбопластина и серотонина, снижение сократительной способности и усиление проницаемости стенки капилляров. С этим связаны удлинение времени кровотечения, нарушение процессов тромбообразования и ретракции кровяного сгустка. При геморрагических обострениях количество тромбоцитов снижается вплоть до единичных клеток в препарате, в период ремиссии восстанавливается до уровня ниже нормы.
Классификация
Симптомы тромбоцитопенической пурпуры
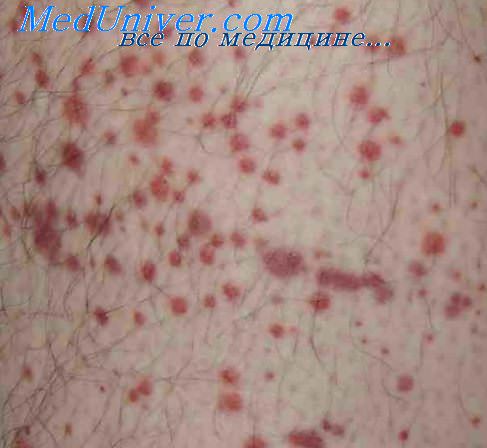
Тромбоцитопеническая пурпура клинически проявляется при падении уровня тромбоцитов ниже 50х10 9 /л, обычно через 2-3 недели после воздействия этиологического фактора. Характерна кровоточивость по петехиально-пятнистому (синячковому) типу. У больных тромбоцитопенической пурпурой появляются безболезненные множественные кровоизлияния под кожу, в слизистые оболочки («сухой» вариант), а также кровотечения («влажный» вариант). Они развиваются спонтанно (часто в ночное время) и их выраженность не соответствует силе травматического воздействия.
Геморрагические высыпания полиморфны (от незначительных петехий и экхимозов до крупных синяков и кровоподтеков) и полихромны (от ярких багрово-синих до бледных желто-зеленых в зависимости от времени появления). Чаще всего геморрагии возникают на передней поверхности туловища и конечностей, редко – в области лица и шеи. Кровоизлияния определяются и на слизистой оболочке миндалин, мягкого и твердого неба, конъюнктиве и сетчатке, барабанной перепонке, в жировой клетчатке, паренхиматозных органах, серозных оболочках головного мозга.
Медикаментозная форма манифестирует вскоре после приема лекарственного препарата, продолжается от 1 недели до 3 месяцев со спонтанным выздоровлением. Радиационная тромбоцитопеническая пурпура отличается тяжелым геморрагическим диатезом с переходом костного мозга в гипо- и апластическое состояние. Инфантильная форма (у детей до 2 лет) имеет острое начало, тяжелый, часто хронический характер и выраженную тромбоцитопению (9/л).
В течении тромбоцитопенической пурпуры выявляют периоды геморрагического криза, клинической и клинико-гематологической ремиссии. При геморрагическом кризе кровоточивость и лабораторные изменения ярко выражены, в период клинической ремиссии на фоне тромбоцитопении геморрагии не проявляются. При полной ремиссии отсутствуют и кровоточивость, и лабораторные сдвиги. При тромбоцитопенической пурпуре с большой кровопотерей наблюдается острая постгеморрагическая анемия, при длительной хронической форме – хроническая железодефицитная анемия.
Наиболее грозное осложнение – кровоизлияние в головной мозг развивается внезапно и быстро прогрессирует, сопровождаясь головокружением, головной болью, рвотой, судорогами, неврологическими нарушениями.
Диагностика
Диагноз тромбоцитопенической пурпуры устанавливается гематологом с учетом анамнеза, особенностей течения и результатов лабораторных исследований (клинического анализа крови и мочи, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга).
На тромбоцитопеническую пурпуру указывают резкое снижение числа тромбоцитов в крови (9/л), увеличение времени кровотечения (>30 мин.), протромбинового времени и АЧТВ, снижение степени или отсутствие ретракции сгустка. Число лейкоцитов обычно в пределах нормы, анемия появляется при значительной кровопотере. На высоте геморрагического криза выявляются положительные эндотелиальные пробы (щипка, жгута, уколочная). В мазке крови определяется увеличение размеров и снижение зернистости тромбоцитов. В препаратах красного костного мозга обнаруживается нормальное или повышенное количество мегакариоцитов, присутствие незрелых форм, отшнуровка тромбоцитов в малочисленных точках. Аутоиммунный характер пурпуры подтверждается наличием в крови антитромбоцитарных антител.
Тромбоцитопеническую пурпуру дифференцируют от апластических или инфильтративных процессов костного мозга, острого лейкоза, тромбоцитопатий, СКВ, гемофилии, геморрагического васкулита, гипо- и дисфибриногенемий, ювенильных маточных кровотечений.
Лечение тромбоцитопенической пурпуры
При тромбоцитопенической пурпуре с изолированной тромбоцитопенией (тромбоциты >50х10 9 /л) без геморрагического синдрома лечение не проводится; при среднетяжелой тромбоцитопении (30-50 х10 9 /л) медикаментозная терапия показана в случае повышенного риска развития кровотечений (артериальной гипертензии, язвенной болезни желудка и 12-перстной кишки). При уровне тромбоцитов 9/л лечение осуществляют без дополнительных показаний в условиях стационара.
Кровотечения купируются введением кровоостанавливающих препаратов, местно применяется гемостатическая губка. Для сдерживания иммунных реакций и снижения сосудистой проницаемости назначаются кортикостероиды в понижающей дозе; гипериммунные глобулины. При больших кровопотерях возможны трансфузии плазмы и отмытых эритроцитов. Вливания тромбоцитарной массы при тромбоцитопенической пурпуре не показаны.
У больных хронической формой с рецидивами обильных кровотечений и кровоизлияниями в жизненно важные органы выполняют спленэктомию. Возможно назначение иммунодепрессантов (цитостатиков). Лечение тромбоцитопенической пурпуры при необходимости должно сочетаться с терапией основного заболевания.
Прогноз
В большинстве случаев прогноз тромбоцитопенической пурпуры весьма благоприятный, полное выздоровление возможно в 75% случаев (у детей – в 90%). Осложнения (например, геморрагический инсульт) наблюдаются в острой стадии, создавая риск смертельного исхода. При тромбоцитопенической пурпуре требуется постоянное наблюдение гематолога, исключаются препараты, влияющие на агрегационные свойства тромбоцитов (ацетилсалициловая к-та, кофеин, барбитураты), пищевые аллергены, проявляется осторожность при проведении вакцинации детей, ограничивается инсоляция.
«Я понимала весь ужас моего диагноза» Как живут россияне с редким заболеванием крови
Более восьмидесяти лет понадобилось ученым и врачам, чтобы понять, что происходит при болезни, которую еще в 1924 году описал американский врач Эли Мошковиц [1,2]. Кровоизлияния и геморрагические высыпания на коже и слизистых, неврологические нарушения, анемия, нетипичная лихорадка, инсульт, сердечная недостаточность и другие симптомы, внезапно появлявшиеся у вполне здоровых людей, приводили к трагическим финалам. Во внутренних органах у пациентов обнаруживались множественные тромбы в мелких сосудах — артериолах и капиллярах. Сегодня уже известно, что это были симптомы тромботической тромбоцитопенической пурпуры (ТТП) — крайне редкого заболевания крови, которое развивается не более чем у шести человек на миллион. Болезнь часто обнаруживается у людей самого активного возраста [3]. «Лента.ру» поговорила с Геннадием Галстяном, доктором медицинских наук, профессором, заведующий отделением реанимации и интенсивной терапии ФГБУ НМИЦ гематологии Минздрава России и с Екатериной, у которой развилась ТТП, о том, как жить с таким заболеванием.
Обычная беременность с ее тревогами и опасениями…
Екатерина вспоминает: «В октябре 2019 года я встала на учет по беременности. До 36 недели все шло как обычно, оставалось несколько недель до встречи с малышом. На очередном приеме я сдала кровь на общий анализ, который показал внезапное и резкое снижение тромбоцитов до 35⋅10[9]/л. В общем анализе мочи — кровь, белок. Я ощущала слабость». В норме в крови 150-450⋅10[9]/л тромбоцитов, а появление крови и белка в моче — признак многих патологических процессов.
Диагноз из прошлого
«В один из дней я заметила у себя на коже живота единичные геморрагические высыпания, — рассказывает Екатерина. — Я сама врач, поэтому понимала, что со мной не все в порядке, и поспешила в женскую консультацию, откуда меня направили в поликлинику на консультацию к гематологу. Он назначил мне амбулаторно пульс-терапию, но, к сожалению, по прошествии десяти дней анализы показали, что эффекта нет. Мало того, тромбоцитов стало еще меньше — до 5⋅10[9]/л, и меня положили в стационар».
Такое состояние называется тромбоцитопенией (от древнегреческого penia — недостаток, бедность). Она чревата кровотечениями из-за того, что в крови не хватает тромбоцитов — элементов крови, отвечающих за процесс свертывания крови и за формирование «заплатки» в месте повреждения кровеносного сосуда.
«В 2017 году у меня уже было подобное снижение тромбоцитов в сочетании с мочевым синдромом, — продолжает Екатерина. — Тогда мне поставили диагноз идиопатическая тромбоцитопеническая пурпура, хронический гломерулонефрит. В этот раз, с учетом этого диагноза и нынешних симптомов, мой предварительный диагноз был таким же. Как врач я понимала весь ужас моей симптоматики, моего диагноза и его прогноза: меня охватил страх за жизнь моего еще не рожденного малыша и за свою. Я паниковала, тем более что коллеги-врачи подозревали у меня ТМА».
Когда свои становятся чужими
ТМА (тромботическая микроангиопатия) — название группы нескольких редких и опасных для жизни заболеваний, при которых в крови снижается количество тромбоцитов, из-за падения уровня гемоглобина развивается анемия, а из-за образования многочисленных микротромбов нарушается кровообращение, поражаются сосуды и органы. Одной из форм ТМА как раз и является тромботическая тромбоцитопеническая пурпура [4].
«. Тем временем в стационаре мне снова назначили пульс-терапию другим препаратом. Тромбоциты упрямо стояли на минимальных значениях 4-5⋅10[9]/л, гемоглобин был около 50 г/л. Эритроциты, разрушенные из-за гемолиза (патологическое разрушение — прим. «Ленты.ру»), забивали почки, которые не справлялись с их выведением. У меня не было ярко выраженного геморрагического синдрома, лишь единичные гематомы и единичные петехии (точечная геморрагическая сыпь). Мое состояние ухудшалось, развилась тяжелая преэклампсия, и на фоне признаков внутриутробной гипоксии малыша началась родовая деятельность».
Преэклампсия — возникающее во время беременности и затрагивающее несколько систем органов потенциально опасное для жизни заболевание, которое характеризуется повышенным артериальным давлением и появлением в моче белка с нарушением функционирования других систем и органов.
«Мне сделали экстренное кесарево сечение, предварительно перелив все компоненты крови, — рассказывает Екатерина. — Перед переводом в родильное отделение у меня случился ишемический инсульт. На момент родоразрешения мой диагноз звучал так: тяжелая преэклампсия, HELLP-синдром, синдром полиорганной недостаточности (дыхательная, почечная, печеночная). Вечером на свет появился чудесный здоровый малыш. Я осталась в реанимации. Мои коллеги ждали результаты анализа на ADAMTS13».
HELLP-синдром — крайне тяжелое осложнение беременности с высоким риском неблагоприятных перинатальных и материнских исходов.
ADAMTS13 — фермент крови. Он необходим для регулирования процессов свертывания крови, в частности — для нормальной активности фактора фон Виллебранда (VWF) — белка, который помогает компонентам свертывания крови взаимодействовать друг с другом, а также нужен для прикрепления сгустка к месту повреждению сосуда. Если ADAMTS13 мало, то к фактору Виллебранда начинают прилипать тромбоциты. Они буквально сбегаются к большой молекуле VWF, вне зависимости от того, нужно это или нет, есть кровотечение или все в порядке. В крови уменьшается количество свободных тромбоцитов, а на молекулах фактора Виллебранда формируются сгустки, тромбы. Прямо внутри сосудов идет постоянный процесс тромбообразования, сгустки перекрывают движение крови по сосудам. Она не доходит в полном объеме к сердцу, мозгу, мышцам, почкам, и там развиваются очаги ишемии — обескровливания. Из-за недостатка крови и кислорода, который она должна переносить, могут возникнуть неврологические нарушения, инсульт, инфаркт миокарда, почечная недостаточность, абдоминальный синдром с сильными болями в животе, рвотой.
Термин «абдоминальный болевой синдром» используется для обозначения комплекса признаков, ведущим из которых является боль или ощущение дискомфорта в животе.
Борьба ради двух жизней
«Я пыталась мыслить рационально, сохранять ясный ум, правильно и грамотно разговаривать, — поясняет Екатерина. — Но я с ужасом понимала, что мне все труднее и труднее не только говорить, но даже формулировать мысли. Иногда мне было так плохо и тяжело, что я прощалась и извинялась перед своим малышом — ведь ему теперь придется расти без мамы: я не доживу до утра. Борьба, попытки выжить продолжались каждый день: переливания концентрата тромбоцитов, эритроцитной взвеси и свежезамороженной плазмы стали моими верными спутниками. Назначенная терапия, к сожалению, не давала эффекта. Я провела в борьбе за жизнь почти три недели, когда пришел ответ из Москвы: активность ADAMTS13 меньше 5 процентов. У вас ТТП».
Тромботическая тромбоцитопеническая пурпура, ТТП — крайне редкое заболевание крови. Более всего удручает то, что ТПП часто обнаруживается у людей самого активного возраста — 30-50 лет, средний возраст постановки диагноза — 40 лет, почти 75 процентов случаев ТТП встречаются у женщин. Смертность без лечения при ТТП достигает 90-100 процентов [5].
Без лечения избежать летального исхода очень трудно. А лечение, начатое по протоколу сходных с ТТП заболеваний, как было в описываемом случае, помогает дождаться лабораторного подтверждения и скорректировать терапию.
Тромбы и… тромбы?
Почему в названии болезни дважды повторяется слово «тромб»? Потому что оно отражает суть болезни.
• Тромботическая — внутри кровеносных сосудов образуются тромбы.
• Тромбоцитопеническая — при анализе крови обнаруживается низкий уровень тромбоцитов (penia — недостаток, дефицит).
• Пурпура — кровоизлияния в мелких сосудах, которые видны на коже как фиолетовые пятна (мелкие — петехии и крупные — гематомы).
Причины ТТП связаны с недостаточностью активности фермента ADAMTS13 (наследственная форма ТТП чаще всего обнаруживается в детском возрасте) и с выработкой иммунной системой антител против ADAMTS13 при приобретенной ТТП. Почему это происходит — пока непонятно. Но сегодня уже известно, какие заболевания или состояния могут спровоцировать развитие ТТП:
• беременность;
• инфекции, ВИЧ;
• сепсис;
• аутоиммунные заболевания, в том числе системная красная волчанка (СКВ);
• прием некоторых токсичных лекарств;
• лечение цитостатиками (противоопухолевыми препаратами);
• лечение ингибиторами кальциневрина;
• трансплантация органов, костного мозга;
• онкологические заболевания.
«…Мои врачи-гематологи связались с московскими коллегами: ТТП — заболевание редкое, тактику ее лечения знают единицы специалистов. И снова закрутилась череда ежедневных переливаний крови, плазмообменов и терапии. Столько всего вводили, капали, вливали, что некогда здоровое сердечко не справилось: развилась легочная гипертензия и открылось овальное окно и аневризма межпредсердной перегородки».
Помимо снижения уровня тромбоцитов, геморрагического синдрома (кровоизлияния и кровотечения), гемолитической анемии у пациентов с ТТП могут развиться неврологические нарушения вплоть до комы, нарушения речи и зрения, повреждения почек и сердца и другие проблемы.
«Я понимала, что мои силы на исходе, что организм работает на износ. Я впала в состояние полного равнодушия и бессилия и думала только о том, чтобы скорее все это закончилось, все равно как. Не было ни одного дня, когда мне становилось бы хоть немного легче, только прибавлялось боли и страданий».
Профессионалы творят чудеса
«Это было время, когда пандемия COVID-19 набирала обороты. Каким-то волшебным образом удалось организовать спецборт до Москвы, — продолжает рассказ Екатерина. — Так я оказалась в Москве, где меня уже ждали специалисты с большим опытом работы с диагнозом ТТП».
«Из-за малого числа случаев у врачей практически нет информации об особенностях течения, об отличиях ТТП от схожих по течению и жалобам заболеваний: симптомы тромботической тромбоцитопенической пурпуры могут быть похожи на множество других патологий, маскироваться под них, — рассказывает Геннадий Мартинович Галстян, заведующий отделением реанимации и интенсивной терапии ФГБУ НМИЦ гематологии Минздрава России. — Человек приходит к терапевту — у него температура, слабость. С неврологическими жалобами — головные боли, судороги, нарушения чувствительности. Получает направление к невропатологу, с другими симптомами — к специалистам соответствующего профиля. И пока ведутся диагностические поиски, уходит время».
Лечение продолжалось. В реанимации НМИЦ гематологии Екатерина провела четыре месяца: «За время лечения мне перелили около 60 литров донорской плазмы, провели несколько курсов терапии. Это были долгие месяцы вне дома, без семьи. Врачи подарили мне новую жизнь, они подарили моему сыну маму. Кажется, они болели со мной и вливали мне вместе с плазмой положительный настрой, силы и надежду».
Профессор Г.М. Галстян говорит, что две основных проблемы, осложняющих своевременную диагностику тромботической тромбоцитопенической пурпуры, — редкая встречаемость заболевания и сложность его диагностики. И это глобальная проблема, такие же затруднения в диагностике ТТП испытывают врачи во всем мире, во всех странах, в любой, даже самой современной клинике. Именно время — ключевой фактор снижения неблагоприятных исходов ТТП. Чем раньше будет поставлен правильный диагноз, чем раньше начнется лечение, тем ниже риск печального развития событий.
«Один из случаев в моей практике: молодая женщина поступила с установленным диагнозом ТТП, — делится опытом профессор Г. М. Галстян. — Ее направили специалисты клиники, куда она обратилась в поисках причины своего резко ухудшившегося здоровья и необычных жалоб. Они смогли сопоставить симптомы и поставили правильный диагноз. К сожалению, время было упущено, и женщина скончалась. Этот случай еще раз подчеркнул, насколько сложна тромботическая тромбоцитопеническая пурпура для диагностики и насколько важно именно своевременное начало терапии».
ТТП — редкое заболевание с большим разнообразием клинических проявлений, которые могут поражать любые органы и системы. Основная категория заболевших — нередко здоровые до этого люди активного возраста, и особенно часто этот диагноз встречается у молодых женщин. Болезнь прогрессирует быстро, требует серьезной дифференциальной диагностики. К сожалению, врачи зачастую недостаточно осведомлены об этом редком заболевании, что становится причиной несвоевременного начала лечения и повышает частоту неблагоприятных исходов.
«Одно дело дежурить сутками в больнице, — говорит Екатерина, — возвращаться от болезней домой, где можно сбросить тревоги и заботы. И совсем другое — быть по ту сторону. Тяжелее всего было держать контроль и самообладание, верить. Спасибо моей семье, что были рядом. Спасибо коллегам и друзьям, которые поддержали мою семью в сложное время. Острый период позади. Я знаю, что еще ничего не кончилось, что мне еще долго лечиться, бороться со стероидным сахарным диабетом, артериальной гипертензией. Это пустяки. Главное — я, мы победили! Я здесь. Со всеми вместе».