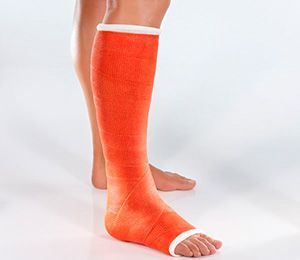
Что такое циркулярная повязка
Пластиковый гипс
Полимерный гипс — это самое высокотехнологичное средство, которое применяется в области травматологии. Благодаря уникальным свойствам, гипс обеспечивает максимальный комфорт при ношении. О недостатках стандартного гипса можно говорить долго: он тяжелый, неудобный, натирает, мешает в повседневной жизни. В результате движения больного скованы не только в поврежденной области — из-за неудобного гипса ему требуется постоянная помощь.
Наложение повязки — классический и эффективный способ иммобилизации поврежденной конечности. При переломах чаще всего используют гипс — он фиксирует конечность в заданном положении на все время лечения. К его недостаткам можно отнести и тот факт, что при наложении требуется правильно определить плотность прилегания к конечности — ведь поменять его будет сложно. А во время заживления отек может появляться и спадать — а значит, прилегание не будет идеальным.
В данный момент пластиковый гипс считается наиболее удобной альтернативой. Такая повязка, наложенная врачом, надежно зафиксирует конечность, не доставляя неудобств и не сковывая движений сверх необходимого.
Что это такое?
Полимерный гипс — это совсем не гипс. Это повязка из пластика, которая накладывается на руку или на ногу для фиксации. Такое ортопедическое изделие часто выглядит как полимерные бинты. Несмотря на небольшую толщину и маленький вес, повязка прочная.
Применение циркулярной пластиковой повязки рекомендовано для закрытых переломов конечностей. Другие типы полимерного гипса могут быть использованы при заживлении самых разных переломов: лодыжки, пальцев. Помогут и при травмах плеча, стопы, кисти. Главное преимущество с медицинской точки зрения заключается в сохранении гибкости — это особенно важно для восстановления функций поврежденной конечности.
Гипсовая иммобилизация
Лечение суставов в нашей клинике методами с доказанной эффективностью без операции.
Запишитесь на бесплатную консультацию к специалисту прямо сейчас:
Для консервативной терапии переломов используется иммобилизация с помощью повязки из гипса. Это самое оптимальное средство фиксации конечности.
Особенности иммобилизации
При наложении гипса с целью иммобилизации переломов важны следующие принципы.
Типы наложения
Существуют гипсовые повязки с подкладкой и без нее.
Гипсовые устройства без подкладок помещаются прямо на кожу. В этом случае лишь выступы костей прикрывают тонким ватным слоем, но подобная повязка может спровоцировать сжатие тканей и пролежни. Во избежание последствий и осложнений, используются повязки с подкладкой. В этом случае на поврежденную часть тела надевается либо трикотажный, либо ватно-марлевый бинт. И уже после этого накладывается повязка.
Виды повязок
В ортопедии используется несколько видов:
Гипсовая иммобилизация лонгетного вида предполагает использование желоба из гипса, который фиксируется мягким бинтом. Есть несколько вариантов: стандартная лонгета — желоб или шина из гипса, т-образная и мостовидная.
Самой популярной и зарекомендовавшей себя лучше других, считается лонгетно-циркулярная повязка без подкладки.
Если вам нужно срочно наложить гипс с целью иммобилизации переломов, посетите нашу клинику.
Гипсовая техника в амбулаторной практике травматолога
С.Б. Королев, Н.Б. Точилина, С.П. Введенский
Н. Новгород, 2006 год
Врач любой специальности в своей практике обязательно встретится с человеком, которому наложена гипсовая повязка. В предлагаемом издании даны общие правила техники наложения, наиболее часто встречающихся в амбулаторной практике гипсовых повязок. Особое внимание уделено осложнениям, вызываемым гипсовой повязкой, и способам их предотвращения.
Учебно-методическое пособие предназначены для студентов, интернов и клинических ординаторов, обучающихся по специальностям «хирургия», «травматология» и др.
Предисловие
Цель предлагаемого издания — общие правила техники наложения при лечении в амбулаторной практике.
Наблюдения Нижегородского НИИ травматологии и ортопедии свидетельствуют о том, что причиной большинства серьезных осложнений при переломах лучевой кости в типичном месте и переломах лодыжек являются погрешности в правильном наложении гипсовых повязок и отсутствие контроля за больным в ближайшие дни. Имеющаяся литература монографического плана, посвященная данной проблеме, недоступна студентам.
В предлагаемом учебно-методическом пособии приводятся краткие исторические сведения о применении гипсовых повязок, освещена роль Н.И. Пирогова в распространении и совершенствовании метода наложения гипсовых повязок. Подробно излагаются показания к наложению повязок и все практические моменты техники гипсования.
Особое внимание уделяется необходимости наблюдения врача за больными с гипсовой повязкой, возможности возникновения осложнений и их профилактике.
Авторы надеются, что учебно-методическое пособие будет способствовать освоению студентами, интернами и клиническими ординаторами гипсовой техники и помогут предупредить осложнения, связанные с неправильным их наложением повязок и несвоевременным контролем.
Введение
Одним из принципов лечения переломов является обездвиживание сопоставленных отломков на весь период образования костной мозоли. Современная гипсовая повязка, отвечающая этому требованию, прошла долгий исторический путь. Со времен Гиппократа для обеспечения неподвижности сломанной кости использовались различные шины и отвердевающие повязки. Медицине известны различные вещества, обладающие свойством затвердевать с различной скоростью: гипс, клей, жидкое стекло, крахмал, творог, желатин, клейстер и др. Много столетий назад арабские врачи пользовались для лечения переломов глиной.
Главный хирург французской армии Наполеона I Ларрей рекомендовал пропитывать перевязочный материал смесью белка, свинцового уксуса и камфорного спирта. Широкое распространение в XIX веке получил способ изготовления неподвижных повязок из ткани, клейстера и картона, предложенный бельгийским врачом Сетана. Одна из первых успешных попыток использовать для фиксации переломов гипс принадлежит русскому хирургу Карлу Гюбенталю (1815). Он обливал раствором гипса поврежденную конечность сначала с одной стороны, затем с другой и закреплял полученную гипсовую повязку бинтами. Другой наш соотечественник, В.А. Басов (1843) предлагал помещать конечность в ящик с алебастром и смачивать его водой. Голландские врачи Матиссен и Лоо использовали полосы ткани, натертые сухим гипсом, которые смачивали водой по мере наложения повязки.
По-настоящему широкое распространение при лечении переломов гипсовые повязки получили во времена Николая Ивановича Пирогова, который обобщил предыдущий опыт и предложил более простой и надежный способ наложения гипсовой повязки, опубликовав в 1854 г. книгу «Налепная алебастровая гипсовая повязка в лечении простых и сложных переломов и для транспорта раненых на поле сражения». Метод Н.И. Пирогова состоял в следующем: конечность обертывали ветошью, приготовляли гипсовый раствор, рукава рубашек, кальсоны, чулки складывали в 2—4 слоя и опускали в гипсовую кашицу.
Пропитанные гипсом эти полосы растягивали «на лету», разглаживали с обеих сторон руками и накладывали на конечность продольно (лонгеты), укрепляя их поперечными полосами так, чтобы одна перекрывала половину другой. В области суставов полосы укладывались в виде восьмерок. Такая повязка повторяла контуры конечности и была очень прочной. Таким образом, Н.И. Пирогов впервые предложил наложение лонгетных и циркулярных повязок из ткани, пропитанной жидким гипсом.
В дальнейшем Гофф, Калот и Лоренц разработали методику наложения гипсовых повязок с использованием марлевых бинтов. В последнее время появились синтетические затвердевающие материалы, которые находят применение в медицине, но гипс остается непревзойденным быстро затвердевающим материалом, который обладает превосходными пластическими и гигиеническими свойствами.
Метод одномоментной ручной закрытой репозиции с фиксацией отломков гипсовой повязкой является среди современных методов лечения переломов исторически наиболее старым, но не утратившим своего значения до настоящего времени. Существенное изменение образа жизни современного человека наряду с гарантированными благами, к сожалению, привело к значительному росту травматизма, в структуре которого все большее место занимают тяжелые повреждения, требующие лечения в специализированных клиниках. Развитие хирургии в последние десятилетия вызвало появление новых, высокотехнологичных методов в травматологии, которые помогают спасать и возвращать к жизни и труду таких пострадавших. Наряду с этим часть пациентов с легкими травмами нуждается в оказании амбулаторной помощи в условиях травматологического пункта, куда обращаются и где лечатся больные не только с повреждением мягких тканей, но и с переломами.
Методом выбора лечения амбулаторных больных с переломами следует считать консервативный с помощью гипсовых повязок. Этот метод имеет свои преимущества — неинвазивность, малотравматичность, дешевизна, и при соответствующих показаниях, при умелой технике и внимательном наблюдении за больным на протяжении всего периода иммобилизации повязкой дает желаемый результат: перелом срастается, больной возвращается к прежнему образу жизни. Как и любой другой метод, консервативное лечение переломов наложением гипсовых повязок имеет свои недостатки и может вызывать серьезные осложнения, инвалидизирующие больного.
Показания и противопоказания для наложения гипсовой повязки
Гипсовые повязки широко применяются в травматологии после выполнения нестабильного остеосинтеза, при лечении больных с переломами методом скелетного вытяжения в качестве последующей иммобилизации и в детской ортопедии. Как самостоятельный метод лечения гипсовые повязки являются незаменимыми в амбулаторной практике при лечении больных со свежими переломами костей кисти, предплечья, надмыщелковыми переломами плеча у детей, костей стопы, переломами лодыжек, некоторыми переломами большеберцовой кости, другими словами, при лечении таких переломов, которые, во-первых, могут быть отрепонированы одномоментно вручную или с помощью каких-либо приспособлений, и во-вторых, после репозиции которых отломки будут надежно удерживаться наложенной гипсовой повязкой.
Противопоказанием для наложения гипсовой повязки являются местные инфекционные осложнения: флегмоны, гнойные затеки, анаэробная инфекция, гангрена, ишемические расстройства конечности.
Противопоказано также наложение больших гипсовых повязок (торакобрахиальная, Дезо, кокситная) больным пожилого возраста.
Свойства гипса
Основным материалом для производства гипса, применяемого в медицине, служит широко распространенный в природе минерал — гипсовый камень, представляющий собой дигидрат сульфата кальция (СаSО4·2Н2О). Гипсовый камень медленно прокаливают при температуре не выше 130°С, при этом он частично теряет воду и превращается в полугидрат сульфата кальция, или так называемый жженый гипс, который обладает способностью после смешивания с водой образовывать прекрасный пластический материал, быстро затвердевающий в приданной ему форме. Этим свойством и пользуются в медицинской практике для наложения повязок.
Хранить гипс следует в сухих помещениях в закрытых емкостях, так как он имеет свойство поглощать влагу из атмосферного воздуха и при этом теряет способность быстро затвердевать.
Существуют разные сорта гипса. Хорошие сорта гипса имеют несколько желтоватый оттенок, который зависит от правильного прокаливания. Недокаленный гипс имеет белоснежный цвет. Для изготовления хорошей повязки гипс должен быть наощупь как мука, без комков и крупинок. Для этого его просеивают через частое сито. Для оценки качества гипса проводят пробу: берут немного гипса и смешивают с таким же количеством теплой воды до получения консистенции сметаны. Следует отметьть, что чем ниже температура воды, тем медленнее застывает гипс. Обычно берется вода температуры 30—35°С. Образовавшаяся кашица тонким слоем размазывается по тарелке и определяется срок затвердевания гипса (он должен быть равен 3—5 мин). Если отвердевание гипса происходит гораздо позднее, то качество порошка оценивается как низкое, и он считается непригодным для использования. Затем гипсовая пластинка снимается с тарелки и ломается на части. Плохой гипс легко ломается и крошится.
Ручной способ изготовления гипсовых бинтов
В настоящее время гипсовые повязки накладываются из гипсовых марлевых бинтов. Существуют машинные способы изготовления гипсовых бинтов и ручной способ, который позволяет получить более качественный гипсовый бинт.
Переломы лучевой кости руки в типичном месте
Переломы дистального отдела лучевой кости руки являются наиболее распространенными переломами предплечья и составляет около 16% от всех переломов костей скелета. Как правило, вызваны падением на вытянутую руку. Описание и классификация этих переломов основывается на наличии осколков, линии перелома, смещении отломков, внутрисуставной или внесуставного характера и наличием сопутствующего перелома локтевой кости предплечья.
Неправильное сращение дистального отдела лучевой кости после нелеченных переломов, либо вторично сместившихся, достигает 89% и сопровождается угловой и ротационной деформацией области лучезапястного сустава, укорочением лучевой кости и импакцией (упирается) локтевой кости в запястье. Оно вызывает среднезапястную и лучезапястную нестабильность, неравномерное распределение нагрузки на связочный аппарат и суставной хрящ лучезапястного и дистального лучелоктевого суставов. Это обусловливает боль в локтевой части запястья при нагрузке, снижение силы кисти, уменьшение объема движений в кистевом суставе и развитие деформирующего артроза.
Рентген анатомия лучезапястного сустава
Наклон суставной поверхности лучевой кости в прямой проекции в норме составляет 15-25º. Измеряется он по отношению перпендикуляра оси лучевой кости и линии вдоль суставной поверхности. Изменение угла наклона суставной поверхности нижней трети лучевой кости является признаком перелома, как свежего так и давно сросшегося. 
Ладонный наклон измеряется в боковой проекции по отношению касательной линия проведенной по ладонному и тыльному возвышениям суставной поверхности лучевой кости к осевой линии лучевой кости. Нормальный угол составляет 10-15º. Явное изменение углов является признаком перелома.
Виды переломов луча (краткая классификация)
Перелом дистального отдела лучевой кости почти всегда происходит около 2-3 см от лучезапястного сустава.
Перелом Коллеса
Один из наиболее распространенных переломов дистального отдела лучевой кости – «перелом Коллеса», при котором отломок (сломанный фрагмент) дистального отдела лучевой кости смещен к тыльной поверхности предплечья. Этот перелом был впервые описан в 1814 году ирландским хирургом и анатомом, Авраамом Коллесом.
Перелом Смита
Роберт Смит описал подобный перелом лучевой кости в 1847 году. Воздействие на тыльную поверхность кисти считается причиной такого перелома. Перелом Смита – это противоположность перелома Коллеса, следовательно, дистальный отломок смещается к ладонной поверхности.
Причины переломов луча
Наиболее распространенной причиной переломов дистального отдела лучевой кости является падения на вытянутую руку. 
Остеопороз (заболевание, при котором кости становятся хрупкими и более вероятно ломкими при значительных нагрузках, ударах) может способствовать перелому при незначительном падении на руку. Поэтому чаще данные переломы возникают у людей старше 60 лет.
Перелом лучевой кости, безусловно, может произойти и у здоровых, молодых людей, если сила воздействия достаточно велика. Например, автомобильная аварии, падения с велосипеда, производственные травмы.
Симптомы переломов лучевой кости руки
Перелом дистального отдела лучевой кости обычно вызывает:
• Немедленную боль;
• Кровоизлияние;
• Отек;
• Крепитация отломков (хруст);
• Онемение пальцев (редко);
• Во многих случаях сопровождается смещением отломков и как следствие деформации в области лучезапястного сустава.
Диагностика переломов
Большинство переломов дистального отдела лучевой диагностируются обычной рентгенографией в 2-х проекциях. Компьютерная томография (КТ) необходима при внутрисуставных переломах. 
Задержка диагностики переломов дистального отдела лучевой кости руки может привести к значительной заболеваемости.
Компьютерная томография (КТ) используется для планирования оперативного ремонта, обеспечивая повышенную точность оценки выравнивания суставной поверхности при внутрисуставном переломе. Так же в послеоперационном периоде, для определения состоявшегося сращения перелома.
После травмы запястья необходимо исключить перелом, даже если боль не очень интенсивная и нет видимой деформации, просто в данной ситуации экстренности нет. Нужно приложить лед через полотенце, придать руке возвышенное положение (согнуть в локте) и обратиться к травматологу.
Но если травма очень болезненна, запястье деформировано, имеется онемение или пальцы бледные, необходимо в экстренном порядке обратиться в травматологический пункт или вызвать скорую помощь.
Для подтверждения диагноза выполняются рентгенограммы лучезапястного сустава в 2-х проекциях. Рентген являются наиболее распространенным и широко доступным диагностическим методом визуализации костей.
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча
Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.
Распространенное у обывателя понятие «вправление перелома» –неверное. Устранение смещения отломков правильно называть –репозиция.
После репозиции костных отломков рука фиксируется гипсовой лонгетой в определенном положении (зависит от вида перелома). Лонгетная повязка обычно используется в течение первых нескольких дней, в период нарастания отека. После этого имеется возможность поменять лонгету на гипсовую циркулярную повязку или полимерный бинт. Иммобилизация при переломах луча продолжается в среднем 4-5 недель.
В зависимости от характера перелома могут понадобиться контрольные рентгенограммы через 10, 21 и 30 дней после репозиции. Это необходимо для того, чтобы вовремя определить вторичное смещение в гипсе и принять соответствующие меры: повторное устранение смещения или операция.
Повязка снимается через 4-5 недель после перелома. Назначается ЛФК лучезапястного сустава для наилучшей реабилитации.
Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами. В ходе этой операции устраняют смещение отломков и скрепляют кость металлической конструкцией, выбор которой определяется характером перелома. Операционный доступ: 1. Тыльный; 2. Ладонный. Сочетание обоих доступов. Положение пациента на спине. Обезболивание: проводниковая анестезия. Операция выполняется в кратчайшие сроки с использованием современных методик и имплантов. Импланты производства Швейцария и Германия. Материал имплантов: титан или медицинская сталь. Все операции ведутся под контролем ЭОПа (электронно-оптического преобразователя).
Закрытая репозиция и чрескожная фиксация спицами 
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
Открытая репозиция перелома лучевой кости
Открытая репозиция накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении. Сломанные кости фиксируются титановыми пластинами, ввиду этого пациенту разрешается ранняя разработка движений в лучезапястном суставе.
До операции:
После операции:
До операции:
После операции
Восстановление после перелома лучевой кости
Поскольку виды переломов дистального отдела лучевой кости настолько разнообразны, как и методы их лечения, то и реабилитация различна для каждого пациента.
Устранение боли
Интенсивность боли при переломе постепенно стихает в течение нескольких дней.
Холод местно в первые сутки по 15 минут через каждый час, покой, возвышенное положение руки (согнутую в локте на уровне сердца) и НПВП во многом устраняют боль полностью. Но болевой порог у всех разный и некоторым пациентам необходимы сильные обезболивающие препараты, приобрести которые можно только по рецепту.
Возможные осложнения
При консервативном лечении гипсовой или полимерной повязкой необходимо следить за кистью. Наблюдать, не отекают, не бледнеют ли пальцы, сохранена ли чувствительность кисти.
• Если давит гипс это может быть признаком сдавления мягких тканей, сосудов, нервов и повлечь за собой необратимые последствия. При появлении подобных симптомов необходимо срочно обратиться к врачу.
• Нагноение в области металлоконструкции (крайне редко);
• Повреждение сосудов, нервов, сухожилий (ятрогенное осложнение);
Реабилитация после перелома лучевой кости руки
Большинство пациентов возвращаются к своей повседневной деятельности после перелома дистального отдела лучевой кости через 1,5 – 2 месяца. Безусловно сроки реабилитации после перелома лучевой кости зависят от многих факторов: от характера травмы, метода лечения, реакции организма на повреждение.
Почти все пациенты имеют ограничение движений в запястье после иммобилизации. И многое зависит от пациента, его настойчивости в восстановлении амплитуды движений при переломе лучевой кости. Если пациент прооперирован с использованием пластины, то как правило врач назначает ЛФК лучезапястного сустава уже со первой недели после операции.