что такое сноса в медицине
Хроническая недостаточность мозгового кровообращения
Хроническая недостаточность мозгового кровообращения — медленно прогрессирующая дисфункция мозга, возникшая вследствие общего и/или мелкоочагового повреждения мозговой ткани на фоне длительно существующей недостаточности мозгового кровоснабжения.
Синонимы:
Наиболее широко в отечественную неврологическую практику вошёл термин «дисциркуляторная энцефалопатия», сохраняющий своё значение и на сегодняшний день.
Причины хронической недостаточности мозгового кровообращения:
Основные:
Дополнительные:
Для адекватной работы мозга необходим высокий уровень кровоснабжения. Головной мозг, масса которого составляет 2,0-2,5% массы тела, потребляет 20% циркулирующей в организме крови. Величина мозгового кровотока в полушариях составляет 50 мл на 100 грамм в минуту, потребление глюкозы составляет 30 мкмоль на 100 грамм в минуту, а в сером веществе эти величины в 3-4 раза выше, чем в белом. В условиях покоя потребление мозгом кислорода составляет 4 мл на 100 грамм в минуту, что соответствует 20% всего кислорода, поступающего в организм. С возрастом и при наличии патологических изменений величина мозгового кровотока снижается, что играет решающую роль в развитии и нарастании хронической недостаточности мозгового кровообращения.
Наличие головной боли, головокружения, снижения памяти, нарушения сна, появление шума в голове, звона в ушах, нечёткости зрения, общей слабости, повышенной утомляемости, снижения работоспособности и эмоциональной лабильности – эти симптомы чаще всего просто «информируют» человека об усталости. Только при подтверждении сосудистого генеза «астенического синдрома» и выявлении очаговой неврологической симптоматики устанавливают диагноз «дисциркуляторная энцефалопатия».
Основой клинической картины дисциркуляторной энцефалопатии в настоящее время признаны когнитивные (познавательные) нарушения. При хроническом нарушении мозгового кровообращения следует отметить обратную зависимость между наличием жалоб, особенно отражающих способность к познавательной деятельности (память, внимание), и степенью выраженности хронической недостаточности: чем больше страдают когнитивные (познавательные) функции, тем меньше жалоб. Параллельно развиваются эмоциональные расстройства (эмоциональная лабильность, инертность, отсутствие эмоциональной реакции, потеря интересов), разнообразные «двигательные нарушения» (расстройства ходьбы и равновесия).
Неврологические синдромы при дисциркуляторной энцефалопатии:
— паркинсонический синдром характерен замедленными движениями, гипомимией, негрубой мышечной ригидностью, тремор отсутствует, нарушения походки характеризуются замедлением скорости ходьбы, уменьшением длины шага, «скользящим», шаркающим шагом, мелким и быстрым топтанием на месте, поворачиванием всем корпусом с нарушением равновесия, что иногда сопровождается падением. При хронической недостаточности мозгового кровообращения двигательные нарушения проявляются, прежде всего, расстройствами ходьбы и равновесия;
— психоорганический синдром может проявляться эмоционально-аффективными расстройствами (астено- депрессивными и тревожно-депрессивными), когнитивными (познавательными) нарушениями;
В основе всех синдромов, свойственных дисциркуляторной энцефалопатии, лежит разобщение внутримозговых связей вследствие диффузного повреждения белого вещества мозга.
«Внутрисосудистое свертывание крови при COVID-19 определяет весь ход болезни»
 Беседа с академиком А.Д. Макацария, крупнейшим специалистом в области клинической гемостазиологии
Беседа с академиком А.Д. Макацария, крупнейшим специалистом в области клинической гемостазиологии
Сегодня известно, что при COVID-19, в первую очередь, страдает свертывающая система крови. Вот почему у всех умерших от осложнений новой коронавирусной инфекции находят большое количество тромбов. Как это объяснить? Почему это заметили не сразу? Каким образом и почему это происходит? Можно ли предотвратить развитие такого осложнения? Об этом – наш разговор с А.Д. Макацария, академиком РАН, одним из крупнейших в мире специалистов по изучению нарушений свертываемости крови, создателем Школы клинической гемостазиологии, заведующим кафедрой Сеченовского университета. Александр Давидович и его ученики активно сотрудничают с университетом Сорбонны, Венским, Римским, Миланским и Тель-Авивским университетами, Технион в Хайфе. Под его руководителем защищено 150 кандидатских и докторских диссертаций. Автор более 1200 научных трудов, в том числе 40 монографий.
– Александр Давидович, в последнее время во всем мире появляется всё больше сообщений о том, что при COVID-19 страдает свертывающая система крови. Так ли это, и если да, то чем вы объясняете этот феномен?
– Безусловно, это так. Более того, хочу сказать, что практически нет такой инфекции (вирусной или, тем более, бактериальной), которая бы не влияла на свертывание крови. Доказательство тому – учение о сепсисе и септическом шоке как универсальной модели ДВС-синдрома – синдрома диссеминированного внутрисосудистого свертывания крови. Степень тяжести тромботических нарушений зависит от особенностей возбудителя и организма-хозяина (иммунная система, система гемостаза, наличие сопутствующих заболеваний и т.д.).
– Но ведь не у всех пациентов развивается сепсис и септический шок?
– Конечно, не у всех. Поэтому очень актуальным и далеко не изученным в настоящее время является механизм патогенеза осложнений, вызванных коронавирусной инфекцией. Во многом это обусловлено особенностями вируса, а также особенностями организма человека, начиная от количества и качества рецепторов, представленных у человека и их способностью связываться с этим вирусом. Безусловно, на исходы заболевания огромное влияние оказывает коморбидность, то есть наличие сопутствующих хронических заболеваний у пациента.
– Почему, по вашему мнению, эта особенность течения болезни проявилась не сразу?
— Я считаю, что все это проявилось сразу, но не было адекватно оценено врачами изначально: еще не было такого количества вскрытий и широкого тестирования на гемостазиологические маркеры. Надо сказать, мы занимаемся изучением этой проблемы довольно давно, практически с самого начала эпидемии. Еще в самом начале апреля мы опубликовали работу, основанную на первых наблюдениях наших китайских коллег. Работа называлась «COVID-19 и синдром диссеминированного внутрисосудистого свертывания крови». Она имела чрезвычайно широкий резонанс, поскольку уже тогда врачи начали понимать роль свертывающей системы крови в инфекционном процессе.
– Каков механизм тромбообразования при covid-19 и отличается ли он от этого процесса при других патологиях?
– Это очень непростой вопрос. На сегодняшний день однозначно можно утверждать – при этом вирусе с самого начала имеет место активация гемостаза, внутрисосудистое свертывание крови и тромбообразование в сосудах мелкого калибра жизненно важных органов. При этом повреждаются не только легкие, а блокада микроциркуляции и ее необратимый характер определяют исход заболевания. Позднее начало антикоагулянтной терапии является неблагоприятным фактором. Причем этот процесс внутрисосудистого свертывания в капиллярах легкого играет важную роль в развитии острого респираторного дистресс-синдрома (ОРДС), о котором все говорят. Но далеко не все с самого начала уловили связь между внутрисосудистым свертыванием крови и ОРДС.
В западной литературе даже появился термин «легочная интраваскулярная коагуляция». Практически во всех случаях имеет место активация системного воспалительного ответа. Это общебиологическая реакция, которая особенно проявляется в ответ на инфекцию, вирусные возбудители. Международные организации признали, что коронавирусная инфекция – это сепсис.
Таким образом, цитокиновый и тромботический шторм усугубляют состояние больного и определяют степень тяжести. Но есть и особенности. Возможно, при COVID-19 в первую очередь повреждается фибринолиз – часть системы гемостаза, которая обеспечивает процесс разрушения уже сформированных кровяных сгустков, тем самым, выполняя защитную функцию предотвращения закупорки кровеносных сосудов фибриновыми сгустками. Отсюда синдром фибринирования при меньшей частоте геморрагических осложнений. И отсюда же открывается перспектива применения тромболитиков, о чем сейчас так много говорят и пишут. А впервые предложили такую схему наши американские коллеги.
– А ведь есть немало людей с нарушениями свертываемости крови. Сейчас, во время эпидемии, для них настали трудные времена.
– Это так. В нашей популяции есть люди не только с явными, но и со скрытыми нарушениями гемостаза, предрасполагающими к тромбозам – генетические тромбофилии, антифосфолипидный синдром и ряд других заболеваний, сопровождающихся избыточной активацией системы гемостаза; а также люди с высокой готовностью к супервоспалительному ответу (врожденные факторы и ряд ревматологических и иммунных заболеваний). Им сейчас важно контролировать своё состояние, а врачам не забывать об этом.
Вообще надо сказать, что открытие NET расширило горизонты в понимании биологии нейтрофилов и роли этих клеток в организме. Использование организмом хозяина хроматина в сочетании с внутриклеточными белками в качестве естественного противомикробного агента имеет древнюю историю и меняет наше представление о хроматине как только о носителе генетической информации. Благодаря избыточному и неконтролируемому формированию NET, нейтрофилы могут способствовать развитию патологического венозного и артериального тромбоза, или «иммунотромбоза», а также играют важную роль в процессах атеротромбоза и атеросклероза. Высвобождение NET является, как выяснилось, одной из причин тромбообразования при таких состояниях, как сепсис и рак. Наличие NET при этих заболеваниях и состояниях дает возможность использовать их или отдельные компоненты в качестве потенциальных биомаркеров. NET и их компоненты могут быть привлекательны в качестве терапевтических мишеней. Дальнейшие исследования нейтрофилов и NET необходимы для разработки новых подходов к диагностике и лечению воспалительных и тромботических состояний.
– Размышляя о высокой летальности у пациентов, которым пришлось применить ИВЛ, вы констатируете, что мы, возможно, пошли не тем путем. А какой путь может оказаться более верным?
– Да, я имел в виду, что при оценке вентиляционно-перфузионных нарушений при COVID-19 превалируют перфузионные нарушения, нарушения микроциркуляции, а это значит, что главная терапевтическая мишень – восстановление нормальной перфузии тканей, то есть противотромботическая терапия, а возможно, даже и фибринолитическая. Механическая вентиляция не может решить вопрос перфузионных нарушений.
– Видите ли вы, что в связи с эпидемией стали более частыми проблемы тромбообразования в акушерско-гинекологической практике?
– Случилось так, что во многом и благодаря нашим стараниям (лекциям и публикациям), большинство акушеров сегодня осведомлены о том, что беременность – это состояние так называемой физиологической гиперкоагуляции, и этим пациенткам нередко назначаются антикоагулянты во время беременности. Тем не менее, требуются дальнейшие исследования для вынесения суждения о частоте тромбозов у беременных с COVID-19.
Вообще надо сказать, что большинство осложнений беременности либо обусловлены, либо сочетаются с высоким тромбогенным потенциалом. Генетические факторы свертывания крови, особенно антифосфолипидный синдром, являются факторами риска огромного количества осложнений беременности – это и внутриутробные гибели плода, и неудачи ЭКО, и задержка внутриутробного развития плода, и преждевременная отслойка плаценты, что приводит к тяжелым тромбогеморрагическим осложнениям, это, наконец, тромбозы и тромбоэмболии. Поэтому, конечно, можно ожидать, что в условиях COVID-19 эти осложнения могут представлять собой еще большую опасность. Ведь вирус может быть фактором, активирующим факторы свертываемости крови. Конечно, тут нужны обобщающие исследования, но уже сейчас наши отдельные наблюдения говорят о том, что риск таких осложнений возрастает.
– Являются ли, на ваш взгляд, одним из проявлений этой проблемы случаи тяжелого течения covid-19 в педиатрии (состояния, похожие на синдром Кавасаки)?
– Глава ВОЗ Тедрос Аданом Гебрейесус призвал врачей всех стран обратить особое внимание на сообщения о том, что у некоторых детей, заразившихся коронавирусом, проявляются симптомы, схожие с еще одним заболеванием — синдромом Кавасаки (мультисистемным воспалительным синдромом). Действительно, в сообщениях из Европы и Северной Америки говорилось, что некоторое число детей поступало в отделения интенсивной терапии с мультисистемным воспалительным состоянием, с некоторыми симптомами, похожими на синдром Кавасаки и синдром токсического шока.
Синдром Кавасаки был впервые описан в 1967 году японским педиатром по имени Томисаку Кавасаки. Он обычно поражает детей до пяти лет. При этом синдроме у пациента начинается воспаление кровеносных сосудов (васкулит) и лихорадка. Болезнь Кавасаки имеет четко выраженный набор симптомов, включая постоянно высокую температуру, покраснение глаз и области вокруг рта, сыпь на теле и покраснение и отек ног и рук.
13 мая нынешнего года в авторитетном медицинском издании The Lancet было опубликовано исследование итальянских врачей, которые сообщили, что в провинции Бергамо, одной из наиболее пострадавших от эпидемии коронавируса, была зафиксирована вспышка синдрома Кавасаки или схожего с ним синдрома.
Важно, что в большинстве случаев дети также имели положительный результат теста на антитела к КОВИД-19, предполагая, что синдром последовал за вирусной инфекцией.
Болезнь Кавасаки имеет тенденцию проявляться в группах генетически похожих детей и может выглядеть немного по-разному в зависимости от генетики, лежащей в основе группы. Это говорит о том, что различные триггеры могут вызывать воспалительную реакцию у детей с определенной генетической предрасположенностью.
Вполне возможно, что атипичная пневмония SARS-COV-2, вызванная вирусом COVID-19, является одним из таких триггеров. Это важный вопрос, требующий пристального изучения.
– Александр Давидович, как вы думаете, почему у всех COVID-19 проявляется по-разному?
– Тут очень важна проблема факторов риска. Всё дело в том, что, помимо видимых болезней типа сахарного диабета или гипертонии, существуют болезни невидимые, о которых мы зачастую даже не подозреваем. В последние годы большое распространение получило учение о генетической тромбофилии. Во всем мире это примерно до 20 процентов людей, которые являются носителями той или иной формы генетической тромбофилии. С этим можно жить сто лет, но если возникает инфекция, травма, делается операция – больной может погибнуть от тромбоэмболии, даже если операция выполнена на высочайшем техническом уровне. Причиной тому – скрытая генетическая тромбофилия – мутация, которая делает её носителя подверженным высокому риску тромбообразования.
Высокая контагиозность вируса и большое количество заболевших поневоле «позволяет» вирусу выявить людей с изначальной явной или скрытой предрасположенностью к тромбозам. Это пациенты не только с генетической тромбофилией или антифосфолипидным синдромом, но и с сахарным диабетом, ожирением, ревматическими болезнями и другими патологическими состояниями, ассоциированными с повышенным свертыванием и/или воспалением.
– Какие методы профилактики и лечения covid-19 вы считаете перспективными?
– Помимо уже названных, это противовирусная терапия, терапия специфическими иммуноглобулинами, противотромботическая терапия и лечение, направленное на снижение воспаления (так называемые антицитокиновые препараты). Многое нам предстоит ещё понять об этом новом для нас заболевании, но постепенно мы движемся в сторону лучшего объяснения многих его механизмов. Вы знаете, я всегда много работал, но, пожалуй, никогда ещё я не был так занят исследовательской и практической работой, как сейчас. Уверен, что она даст свои важные результаты.
Беседу вела Наталия Лескова.
Что такое кровотечение носовое? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лапутина С. В., ЛОРа со стажем в 19 лет.
Определение болезни. Причины заболевания
Точную частоту носового кровотечения определить невозможно, поскольку большинство эпизодов разрешаются либо самопроизвольно, либо с помощью самолечения и не фиксируются.
Для большинства людей носовое кровотечение не является серьёзной неприятностью. Однако оно может быть опасным для больных с тяжёлыми заболеваниями (например, с гемофилией) и для пожилых людей, приводя к значительной кровопотере и резкому падению кровяного давления.
Симптомы носового кровотечения
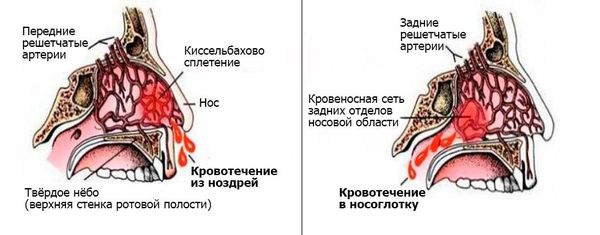
Носовое кровотечение является симптомом, а не самостоятельным заболеванием. В современной медицинской литературе принято разделять носовые кровотечения на передние и задние.
Задние кровотечения встречаются гораздо реже, протекают тяжелее и угрожают жизни больного. Спонтанно они возникают в основном у пожилых пациентов, имеющих сопутствующие заболевания, например гипертоническую болезнь или нарушение свёртывания крови. Заднее кровотечение может сперва протекать бессимптомно или постепенно проявляться тошнотой, кровавой рвотой, анемией, кровохарканьем, чёрным жидким стулом.
Небольшой объём кровопотери до 100-150 мл не причиняет большого вреда организму, однако дети или пациенты с лабильной психикой могут впасть в панику или потерять сознание.
При дальнейшей потере крови нарастают следующие симптомы:
Если помощь не оказана вовремя, состояние ухудшается:
Патогенез носового кровотечения
Основная причина кровотечения — это повреждение сосудов носовой полости, пазух носа или носоглотки. Сосуды могут повреждаться в результате травмы или спонтанного разрыва.
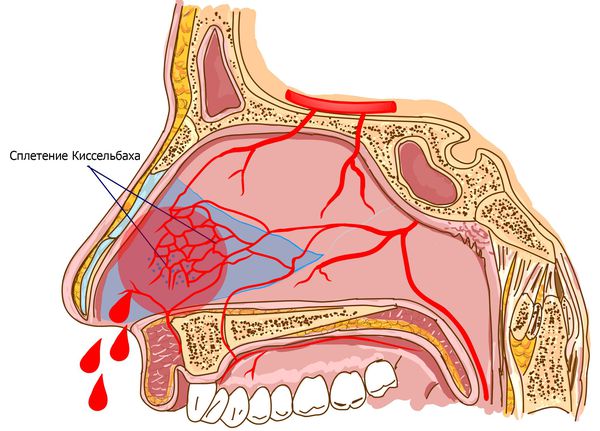
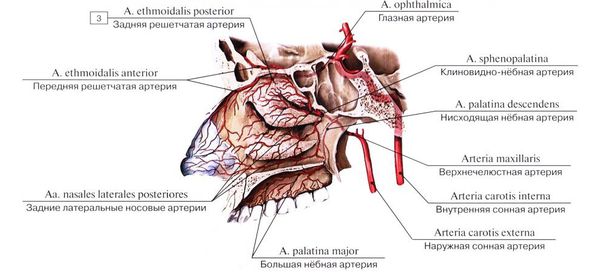
Основными сосудами, обеспечивающими кровоснабжение полости носа и перегородки, являются передняя и задняя решетчатые артерии (верхние отделы), клиновидно-нёбная артерия (задние отделы), большая нёбная артерия и верхняя губная артерия (нижние отделы). Ветви этих артерий создают анастомозы (переплетения) и в некоторых местах подходят очень близко к поверхности слизистой оболочки.
В передних отделах носовой перегородки с обеих сторон расположено богатое кровью сосудистое сплетение, которое образовано переплетениями вышеперечисленных артерий. Этот участок назван в честь немецкого отоларинголога зоной Киссельбаха или киссельбаховым сплетением. У детей носовые кровотечения чаще всего возникают именно из этой области.
Кровотечение из носа, которое повторяется неоднократно, называют рецидивирующим. Чаще всего оно вызвано следующими причинами:
Классификация и стадии развития носового кровотечения
Классификация носового кровотечения сложна, в упрощённом варианте она представлена в следующем виде :
1. Нарушение целостности сосудистой стенки:
2. Нарушение свёртывания крови:
3. Истончение слизистой оболочки
1. Носовые кровотечения из сосудов полости носа:
2. Носовые кровотечения из сосудов, расположенных вне полости носа:
3. По периодичности:
— слабость, головокружение, сердцебиение;
— бледность слизистых;
— пульс не более 100 уд./мин;
— артериальное давление (АД) в пределах нормы;
— содержание гемоглобина не менее 100 г/л;
— дефицит объёма циркулирующей крови (ОЦК) не превышает 20 %
— пульс до 110 уд./мин;
— АД не ниже 90 мм рт. ст.;
— содержание гемоглобина не менее 80 г/л;
— дефицит ОЦК составляет 20–30 %
— возможны потеря сознания и кома;
— пульс 110 уд./мин и более;
— АД ниже 90 мм рт. ст.;
— содержание гемоглобина в крови менее 80 г/л;
— на ЭКГ появляются признаки ишемии миокарда;
— дефицит ОЦК — 30 %;
— при дальнейшем кровотечении развивается геморрагический шок
Осложнения носового кровотечения
Осложнения кровотечения могут быть вызваны как кровопотерей, так и последствиями способов его остановки. Наиболее частое осложнение кровотечений — острая кровопотеря. Слабое кровотечение можно остановить самостоятельно, оно не несёт серьёзной опасности. Массивное кровотечение приводит к высокой кровопотере, которая нарушает кровообращение и жизнедеятельность организма.
Для этого состояния характерны:
Методы остановки носовых кровотечений также имеют свои особенности, связанные с анатомией и физиологией слизистых оболочек. Применение тампонады носа может приводить к следующим последствиям: сдавлению здоровых сосудов, нарушению целостности слизистой оболочки носа, что способствует рецидивам.
Диагностика носового кровотечения
Диагностика включает общий осмотр, ЛОР-осмотр и лабораторное обследование.
Общий осмотр
Уже при первичном осмотре можно выявить симптомы, относящихся к возможным причинам развития кровотечения.
При наследственных гемофилиях наблюдается поражение скелета и прочие признаки патологии опорно-двигательного аппарата. Обращают на себя внимание синяки, кровоизлияния в области склеры, участки точечных кровоизлияний (петехиальная сыпь) на фоне общей бледности кожи.
О заболеваниях печени может говорить желтоватая окраска кожи, слизистых оболочек, глазных склер.
При болезни Рандю-Ослера (генетической патологии, которая возникает в результате недоразвития эндотелия сосудов) появляются характерные сосудистые пятна размером с булавочную головку на губах, крыльях носа и других участках кожи.
При гипертонической болезни — покраснение кожи, повышенное артериальное давление.
ЛОР-осмотр
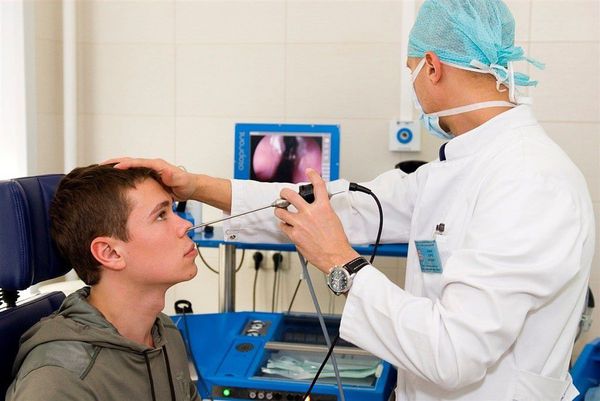
В обязательном порядке проводится передняя риноскопия (осмотр передних отделов носа), задняя риноскопия (осмотр задних отделов носа), фарингоскопия (осмотр полости рта и глотки).
Наиболее предпочтителен осмотр пациента при помощи эндоскопа. При эндоскопии можно выявить кровоточащий сосуд, тщательно осмотреть носоглотку и наиболее труднодоступные участки носовой полости.
В последние годы при патологии носа и околоносовых пазух активно применяют функциональные исследования:
Лабораторное обследование
Всем пациентам с кровотечением необходимо произвести лабораторную диагностику, в которую входят:
Лечение носового кровотечения
Остановка кровотечения из носа — одна из самых ранних медицинских практик. Ещё Гиппократ предложил сжимать крылья носа для предотвращения кровопотери. Так как носовое кровотечение может встретиться в жизни каждого человека важно знать правильный порядок действий.
Доврачебная помощь:
Если кровотечения рецидивируют (повторяются) несколько раз в месяц, следует обязательно обратиться к ЛОР-врачу в плановом порядке.
Врачебная помощь.
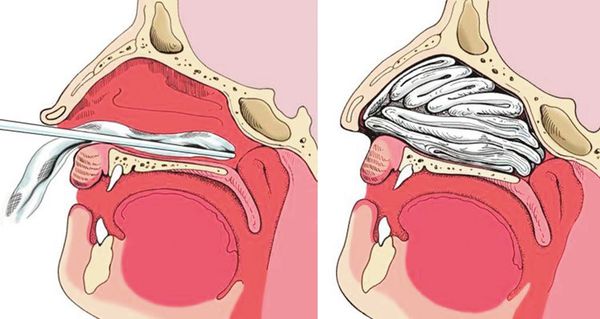
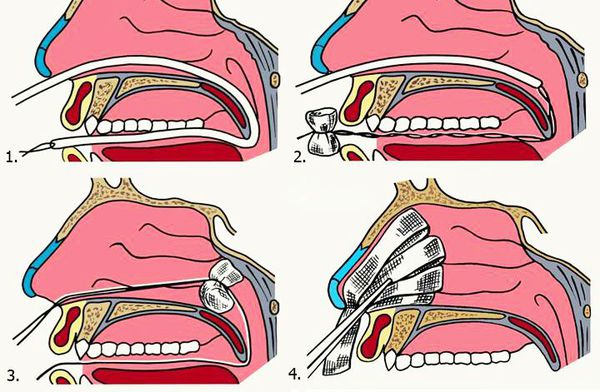
Различают два способа выполнения тампонады носа: переднюю и заднюю. В большинстве случаев достаточно передней тампонады.
2. Задняя тампонада. Если после выполнения передней тампонады кровь продолжает стекать по задней стенке глотки, прибегают к задней тампонаде носа. При помощи специального катетера в носоглотку заводят плотный тампон квадратной формы, устанавливают его в задних отделах носа, далее вновь проводят переднюю тампонаду и фиксируют носоглоточный тампон с помощью нитей. Вместо марлевых тампонов в нос могут устанавливать специальные губки, пропитанные гемостатиком — веществом, улучшающим свёртываемости крови. Кроме того, разработаны специальные баллонные носовые катетеры, которые устанавливаются в носовой ход и раздуваются воздухом, что является альтернативой классической тампонаде носа.
Возможные последствия остановки кровотечения путём введения в носовую полость тампонов:
В случае, если повреждённый сосуд небольшой и обнаружен врачом, остановить кровотечение можно с помощью современного медицинского оборудования: лазерной фотокоагуляции, криокоагуляции, диатермокоагуляции с помощью игольчатого электрода, коагуляции холодноплазменным методом.
Медикаментозная терапия.
Одновременно с механическими способами остановки носового кровотечения применяется медикаментозная терапия:
Прогноз. Профилактика
Прогноз зависит от причины кровотечения, общего состояния пациента, наличия и степени выраженности основного заболевания. В большинстве случаев прогноз благоприятный.
Для предупреждения повторных носовых кровотечений пациенту необходимо соблюдать следующие рекомендации:
Пациент также должен знать меры профилактики в отношении своего основного заболевания и придерживаться медицинских рекомендаций. Основные меры профилактики — контроль артериального давления, выявление и лечение заболеваний свёртывающей системы крови и своевременное обращение за медицинской помощью.

 Беседа с академиком А.Д. Макацария, крупнейшим специалистом в области клинической гемостазиологии
Беседа с академиком А.Д. Макацария, крупнейшим специалистом в области клинической гемостазиологии