Что такое пременопауза и постменопауза у женщин
Климакс: первые симптомы и возраст
Стаж работы 12 лет. Диплом о медицинском образовании: ДВС 1724848
Когда наступает климакс?
Представительницы прекрасного пола уверены, что климакс наступает после 50-ти и заблуждаются. Климакс – не единовременно происходящий процесс, он «растягивается» на годы.
У жительниц России норма наступления физиологического климакса – 46-55 лет, в мире – 48 лет. Климакс у женщин в разном возрасте протекает одинаково, тяжесть симптоматики зависит генетики, особенностей организма, состояния здоровья.
Симптомы и стадии климакса
Пременопауза
Начало: 40–45 лет, длится до десяти лет. Признаки пременопаузы:
Менопауза
Наступает в возрасте от 49 до 55 лет. На этом этапе зачать ребенка невозможно. Менопаузу характеризует:
Важно! Если приливы вызывают постоянный дискомфорт, идите к врачу.
Постменопауза
Третья стадия климакса — постменопауза — начинается около 55 лет и длится примерно шесть лет. Яичники полностью перестают функционировать. Симптомы постменопаузы:
Отдельно скажем о перименопаузе. Она начинается с пременопаузы и завершается через год после последней менструации.
Как показали исследования ученых Харьковского национального медицинского университета, одна из ведущих жалоб, с которой обращаются к гинекологу 20-30% женщин в перименопаузальном периоде — маточные кровотечения. Они занимают ведущее место среди причин госпитализации женщин в стационар. Чрезмерная кровопотеря создает опасность возникновения железодефицитной анемии, увеличивает риск развития онкологических заболеваний, служит причиной нарушения сексуальной жизни, снижает качество жизни.Частая причина маточных кровотечений в перименопаузальном периоде — полипы эндометрия. У женщин старших возрастных групп кровотечения могут возникать не только при доброкачественных изменениях слизистой оболочки матки, но и на фоне рака эндометрия. Пик частоты возникновения приходится на 55–65 лет.
Что такое постменопауза? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
Постменопауза — это один из периодов угасания репродуктивной функции, который начинается после менопаузы и длится до 65-70 лет или до конца жизни. Этот этап требует от женщины особого внимания к состоянию своего здоровья, так как в это время её организм подвержен развитию различных заболеваний.
Пременопауза — это период, когда месячные становятся нерегулярными. Он может длиться несколько лет до наступления последней менструации.
Пременопауза может наступить в любом возрасте за 1-3 года до менопаузы. Возраст начала данного периода зависит от генетических и индивидуальных особенностей женского организма. На этапе пременопаузы у женщины начинают проявляться вазомоторные и эмоционально-психические расстройства: появляются приливы, отмечается неустойчивость настроения, изменяется гормональный профиль, который определяется по анализам крови. Как правило, в это время начинает повышаться уровень ФСГ — гормона гипофиза, стимулирующего работу яичников. Уровень эстрогенов может оставаться в норме за счёт усиленной выработки ФСГ.
Так как яичники начинают неравномерно вырабатывать женские половые гормоны, цикл становится нерегулярным, а со временем полностью прекращается. Это говорит о том, что процесс созревания и выхода яйцеклетки уже не происходит.
Хаотичный выброс гормонов в период пременопаузы может приводить к различным женским заболеваниям:
Менопауза — это период, при котором менструации отсутствуют на протяжении одного года. Как правило, менопауза развивается в возрасте 50-55 лет. Наличие менструальноподобных кровянистых выделений в более позднем возрасте может свидетельствовать о гинекологической патологии, порой очень серьёзной, такой как рак гениталий. Это повод немедленно обратиться к врачу.
Симптомы постменопаузы
Все симптомы постменопаузы, сопровождаемой климаксом, можно разделить на три большие группы:
Вазомоторные симптомы особенно выражены в первые несколько лет постменопаузы. К ним относятся:
Гипертония может носить «кризовый» характер с ярко выраженной психоэмоциональной окраской. Она сопровождается ознобами, сердцебиением, перебоями (аритмией), затруднением дыхания.
Другим атипичным признаком постменопаузы является климактерическая миокардиодистрофия, которая сопровождается появлением боли в груди. Взаимосвязь между выраженностью такой боли и данными ЭКГ практически отсутствует: даже при выраженном болевом синдроме ЭКГ картина изменения либо незначительные, либо вовсе не выявляются.
Пациентки с таким нарушением обычно обращаются к терапевту с подозрением на ишемическую болезнь сердца. Но в отличие от ИБС, боли в сердце при климаксе постоянные и поддаются лечению гормональными препаратами.
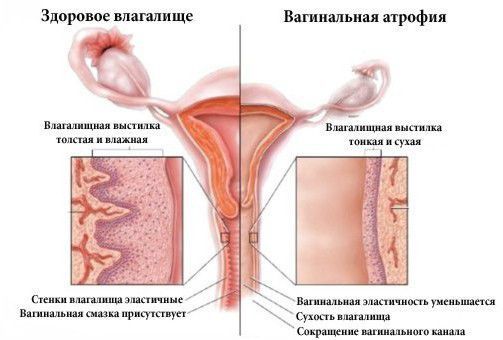
Урогенитальные расстройства встречаются более чем у 50 % женщин старше 55 лет. К таким расстройствам относятся:
Женщины чаще всего стесняются говорить об этих симптомах. Однако умалчивать о них во время приёма не стоит, так как они могут повлиять на постановку диагноза и тактику лечения.
К кожным признакам наступления постменопаузы относится резкое старение кожи — она становится сухой и морщинистой. Также сохнут слизистые оболочки, наблюдается ломкость ногтей, сухость и выпадение волос. Все эти изменения связаны с нехваткой эстрогенов, которая снижает образование коллагена в соединительной ткани.
У некоторых женщин усиливается рост волос на лице и снижается тембр голоса. Такие изменения вызываются усиленной выработкой андрогенов в яичниках при условии дефицита эстрогенов.
К поздним обменным нарушениям относятся:
Патогенез постменопаузы
Со временем функцию выработки эстрогенов для поддержания обменных процессов в организме берут на себя надпочечники. Также в метаболизм эстрогенов включается жировая ткань. Поэтому у женщин в постменопаузе преобладают такие фракции эстрогенов, как эстрон и эстриол. Однако компенсаторные возможности организма у всех женщин разные. Этим и объясняется разнообразие и выраженность клинических проявлений в постменопаузе.
Классификация и стадии развития постменопаузы
В зависимости от преобладания тех или иных возрастных проявлений постменопаузу принято делить на два периода:
Эмоционально-психические проявления обычно появляются ещё до наступления постменопаузы и беспокоят женщину в течение года после её окончания. Вазомоторные симптомы в виде приливов и других соматических проявлений присоединяются в самом начале постменопаузы и могут сохраняться в течение 3-5 лет.
Спустя 2-5 лет от начала постменопаузы проявляются урогенитальные симптомы в виде сухости влагалища, неприятных ощущений при половом акте, частом мочеиспускании и недержании мочи. Также в этот период начинаются изменения со стороны кожи, волос и ногтей.
В позднюю менопаузу на первый план выходят обменные нарушения в виде остеопороза, атеросклеротических поражений сосудов, нарушения мозгового кровообращения, болезни Альцгеймера и пр. Эти нарушения являются самостоятельными заболеваниями, требующими специфического лечения. Остеопороз, как правило, развивается постепенно и никак себя не проявляет. Его симптомы становятся заметными только спустя 10-15 лет после завершения менопаузы.
Тяжесть течения климактерического синдрома, который сопровождает постменопаузу, зависит от количества приливов в день. Согласно классификации учёного-гинеколога Е. М. Вихляевой, выделяют три степени тяжести климакса:
Осложнения постменопаузы
У женщин с тяжёлыми приливами повышается риск развития гипертензии и сердечно-сосудистых заболеваний. Так как сосудистый тонус становится неустойчивым, снижается стрессоустойчивость, в крови повышается уровень холестерина, что в итоге может привести к развитию ишемической болезни сердца, нарушению мозгового кровообращения и деменции.
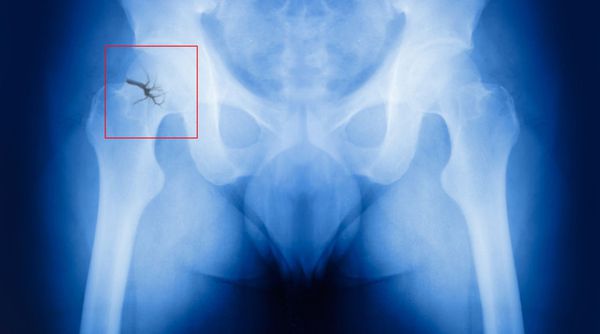
Одним из осложнений поздней постменопаузы является остеопороз. Он развивается из-за недостатка эстрогенов, который нарушает кальциевый обмен в организме. Кости становятся хрупкими, переломы возникают легко, буквально «на ровном месте».
Самый опас ный перелом в постменопаузе — перелом шейки бедра. Он никогда не срастается самостоятельно, т. е. без реконструктивных операций, и часто приводит к инвалидизации больных.
Замечено, что развитию остеопороза особенно подвержены худощавые пациентки. Это связано с дефицитом жировой ткани, которая принимает участие в синтезе эстрогенов. Поэтому у женщин с умеренно развитой подкожно-жировой клетчаткой уровень эстрогенов выше.
Диагностика постменопаузы
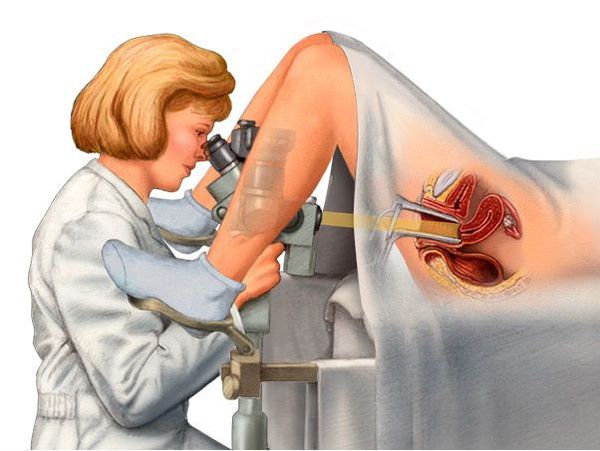
Обязательным является обследование на раковые клетки — цитология и кольпоскопия. Данные исследования проводятся раз в год в связи с высокой частотой развития рака шейки матки и вульвы в период постменопаузы.
Цитология — это исследование мазка, взятого с поверхности шейки матки и цервикального канала на раковые клетки. Предпочтение следует отдавать жидкостной цитологии, при которой биоматериал помещается не на стекло, как при традиционной цитологии, а в специальный контейнер с консервирующей жидкостью. Её информативность приравнивается к биопсии шейки матки.
Кольпоскопия — это исследование шейки матки под микроскопом с обработкой шейки матки кислотным реактивом и красителями. Оно позволяет выявить морфологически изменённые клетки и участки на слизистой шейки матки и вульвы.
Лечение постменопаузы
Лечение расстройств в постменопаузе должно начинаться с общих рекомендаций по изменению образа жизни : правильное питание, физическая активность, полноценный сон и отдых, устранение негативных факторов окружающей среды.
В последние десятил етия для лечения климактерических расстройств активно используются гормональные препараты. Они обладают рядом положительных эффектов:
Гормональное лечение проводи тся не менее одного года (в среднем длится 3-5 лет). Если приливы не возвращаются, то приём гормональных препаратов следует прекратить.
Среди средств для гормонального лечения постменопаузальных расстройств выделяют двуфазные препараты: цикло-прогинова, дивина, климен, климонорм и фемостон. Они рекомендуются женщинам, начиная с пременопаузы, т. е. когда менструации ещё не закончились, но возникают нерегулярно. При наступлении постменопаузы показаны препараты для непрерывного режима: фемостон конти, фемостон мини, анжелик, индивина, климодиен и клиогест.
В последнее время для лечения климактерических расстройств в постменопаузе и профилактики остеопороза применяется препарат ливиал (тиболон, ледибон). Он оказывает эстрогеноподобное действие на те органы и ткани, которые испытывают дефицит эстрогенов. Особенно данный препарат подходит для пациенток с депрессией. Его можно принимать длительно.
Альтернатива гормонотерапии
В комплексном лечении постменопаузальных нарушений также используется психотерапия. Она помогает справиться пациентке с психологическими трудностями, возникающими во время постменопаузы, и предупредить развитие некоторых психосоматических осложнений.
Прогноз. Профилактика
Профилактика негативных последствий постменопаузы в первую очередь должна включать в себя изменение общего образа жизни:
Правильное питание предполагает низкоуглеводную диету, богатую растительной клетчаткой, фрукты, хлеб из муки грубого помола, злаковые и молочные продукты, богатые кальцием. Необходимо ограничить употребление животных жиров и соли. Желательно два раза в неделю устраивать «рыбные» дни.
Климакс у женщин: возраст, причины, симптомы, лечение
Климаксом у женщин называют возрастное снижение функции яичников и постепенное угасание функции деторождения.
Средним возрастом наступления этого состояния считается период с 45 до 55 лет, а длится климакс 15-18 месяцев. Изменения в организме касаются не только репродуктивных органов, но и могут привести к развитию многих серьезных заболеваний. Поэтому женщинам соответствующего возраста при первых симптомах гормональной перестройки рекомендуется наблюдение у гинеколога-эндокринолога и регулярное прохождение диагностических процедур.
Причины климакса
Это состояние считается физиологическим и наступает в связи с естественными возрастными изменениями. Дело в том, что, в отличие от мужских сперматозоидов, количество яйцеклеток, созревающих в яичниках у женщины, ограничено и определяется еще при рождении. С каждым менструальным циклом их становится все меньше. Когда яйцеклеток не остается, беременность становится невозможной, а организм «отключает» функции, отвечающие за зачатие и вынашивание ребенка. Кроме того, яичники перестают вырабатывать эстроген, который отвечает за имплантацию яйцеклетки и подготавливает сосуды матки к питанию плода.
В связи с гормональными изменениями, происходящими в климактерический период, толщина эндометрия (внутреннего слизистого слоя матки) становится меньше, в результате этого женщина теряет возможность выносить беременность.
Этот физиологический процесс может ускориться. К факторам риска раннего климакса относятся нездоровый образ жизни, интенсивные физические нагрузки, хронический стресс, хронические эндокринные заболевания (сахарный диабет, гипотиреоз), неблагоприятная экология, наследственная предрасположенность, редкая половая жизнь, избыточный вес, плохое питание и диеты.
Климакс у мужчин (андропауза) характеризуется снижением выработки мужского полового гормона – тестостерона. Возраст его наступления также приходится на 45-50 лет, а продолжительность составляет от 2 до 5 лет. Детородная функция, как и у женщин, угасает.
Виды климакса
По возрасту наступления климакс бывает преждевременным (до 40 лет), ранним (40-45 лет) и поздним (55-60 лет). Любое такое отклонение от среднего возраста 45-55 лет считается патологией и говорит о наличии серьезных заболеваний в организме.
Патологическим климаксом называют состояние, когда гормональная перестройка сопровождается выраженными нарушениями со стороны эндокринной, сердечно-сосудистой, нервной систем и психологического состояния женщины.
Искусственный климакс наступает после удаления обоих яичников (овариоэктомии) при радикальном лечении тяжелых гинекологических заболеваний, после химиотерапии или лучевой терапии и в результате первичной недостаточности яичников (неспособность вырабатывать эстроген).=
Этапы климакса
Симптомы климакса
Снижение работы яичников, отвечающих за целый ряд функций в женском организме, и, в частности, за уменьшение уровня эстрогена в крови, обуславливают различные патологии в организме. В результате качество жизни женщины после наступления климакса, ее работоспособность и ежедневная активность снижаются.
Основными признаками наступления климакса считаются изменения в менструальном цикле и так называемые «приливы».
Приливы при климаксе обусловлены изменением уровня половых гормонов из-за снижения функции яичников. Приливы проявляются как неожиданное ощущение повышения температуры, которое сменяется ощущением холода. Это сопровождается повышенной потливостью и мурашками по коже.
Именно перестройка гормонального фона определяет другие нарушения, развивающиеся в этот период жизни женщины. По интенсивности и частоте «приливы» бывают легкими (до 10 раз в сутки без других выраженных климактерических признаков), средней тяжести (к приливам добавляются другие симптомы) и тяжелыми (более 20 раз в сутки со значительным ухудшением состояния здоровья и резким снижением трудоспособности).
Месячные при климаксе становятся менее обильными, а цикл удлиняется. Примерно через 2 года менструация прекращается полностью.
Анализы при климаксе
Другие обследования (УЗИ других органов, маммография, общий и расширенный биохимический анализы крови, анализ мочи, мазок на наличие раковых клеток) назначаются в случае осложненного течения климакса или подозрений на сопутствующие нарушения.
Лечение при климаксе
Терапия необходима при серьезной угрозе здоровью и назначается индивидуально. Ее цель – сократить выраженность симптомов, снизить риск развития хронических заболеваний и улучшить качество жизни.
Самым эффективным лечением при климаксе считается прием препаратов, содержащих эстроген. Такая заместительная терапия позволяет устранить дефицит гормона в крови.
Менопаузальный синдром

Климактерий в переводе с греческого означает шаг или ступень, т.е. переходный период от половой зрелости женщины к пожилому возрасту, когда на фоне общего биологического старения организма происходит постепенная инволюция паренхимы яичников. Такие изменения в яичниках сопровождаются снижением выработки ими половых гормонов (эстрадиола, прогестерона и андрогенов). В ответ на снижение функции яичников снимается ингибирующее влияние эстрогенов на гипоталамо-гипофизарную систему по механизму обратной связи. В результате происходящих изменений повышается уровень гонадотропинов, причем содержание фолликулостимулирующего гормона (ФСГ) возрастает раньше и достигает более высокого уровня по сравнению с лютеинизирующим гормоном (ЛГ). Угасание функции яичников не приводит к абсолютному дефициту эстрогенов. В этот период жизни женщины эстрогены образуются в периферических тканях из андрогенов, секретируемых надпочечниками или яичниками. Чем интенсивнее происходит образование эстрогенов в периферических тканях, тем менее выражены проявления климактерического синдрома (КС). В яичниках женщин вырабатываются 3 вида эстрогенов: эстрон, 17b-эстрадиол и эстриол. Наибольшей активностью обладает 17b-эстрадиол. Выраженный дефицит половых стероидов и, прежде всего, эстрогенов вызывает системные изменения в органах и тканях вследствие нарушения гормонального гомеостаза.
Симптомокомплекс, осложняющий физиологическое течение климактерического периода, обозначается как КС. Последний может возникать лишь в климактерическом периоде. Вторичная аменорея вследствие прекращения образования эстрогенов в яичниках с симптомокомплексом, похожим на проявления КС, может развиться в любом возрасте, но она не должна трактоваться как КС. У таких пациенток уровень эстрадиола обычно снижен, а содержание ЛГ и ФСГ повышено. Так, синдром резистентных яичников, который развивается в молодом возрасте, схож с КС и обусловлен дефектом в рецепторной системе яичников. Синдром истощенных яичников связан с аутоиммунными эндокринопатиями. Физиологическое прекращение секреции половых стероидов яичниками наблюдается во время лактации, когда в ответ на кормление грудью выделяется большое количество пролактина, подавляющего гонадотропную функцию гипофиза и стероидогенез в яичниках. Применение аналогов гонадотропин-рилизинг гормона при лечении миомы матки и эндометриоза приводит к практически полному подавлению секреции стероидов яичниками.
Тотальная овариэктомия, произведенная в репродуктивном возрасте помимо необратимой утраты детородной функции сопровождается сложными реакциями нейроэндокринной системы, характеризующими процесс адаптации женского организма к новым условиям. Удаление яичников ведет к резкому снижению уровня наиболее активного эстрогена 17b-эстрадиола, и уже в первые недели после операции он может понижаться до следовых значений. В ответ на выключение функции яичников повышается уровень гонадотропинов: ФСГ в 10—15 раз и ЛГ в 3—4 раза. Основным эстрогеном, циркулирующим в крови оперированных женщин, становится эстрон. Последний накапливается за счет периферической конверсии (в печени, коже, жировой ткани) андростендиона, образующегося в коре надпочечников. Установлено, что у женщин репродуктивного возраста 25% тестостерона, наиболее активного андрогена, синтезируется в коре надпочечников, 50% образуется путем периферической конверсии из других стероидных предшественников и 25% синтезируется в яичниках. Яичники также продуцируют около 60% андростендиона и 20% дегидроэпиандростерона. Таким образом, после тотальной овариэктомии может снизиться и уровень андрогенов за счет выключения яичниковой фракции тестостерона и его предшественника андростендиона.
Фундаментальные исследования последних лет показали, что различные типы эстрогенных, прогестероновых и андрогенных рецепторов расположены не только в основных органах-мишенях (матке и молочных железах). Они обнаружены в центральной нервной системе, клетках костной ткани, эндотелии сосудов, миокардиоцитах, фибробластах соединительной ткани, урогенитальном тракте, в слизистой оболочке рта, гортани, конъюнктивы, толстом кишечнике. Следовательно, резко выраженный дефицит половых стероидов и, прежде всего, эстрогенов вызывает изменения во всех этих органах.
Этапы климактерического периода
Климактерический период охватывает три этапа в жизни женщины — пременопаузу, менопаузу и постменопаузу.
Пременопауза характеризуется соматическими и психологическими изменениями, обусловленными угасанием функции яичников. Пременопауза предшествует менопаузе, начинается обычно после 45 лет и продолжается около 4-х лет. Основным проявлением пременопузы является нарушение менструального цикла. В течение 4 лет, предшествующих менопаузе, этот симптом отмечается у 90% женщин. Нарушения менструального цикла в период пременопаузы могут быть по типу олигоменореи, чередующиеся с регулярным циклом, в виде постоянной олигоменореи, при этом менструальное кровотечение становится более коротким и скудным, олигоменорея может чередоваться полименореей или маточными кровотечениями. В период пременопаузы менструальный цикл может быть овуляторным и ановуляторным и возможность беременности сохраняется. Поэтому женщины в этот период должны предохраняться от нежелательной беременности. В период пременопаузы содержание ФСГ в крови повышается, а эстрадиола и прогестерона — снижается. Чувствительность к гонадотропинам постепенно убывает, что служит фактором, определяющим начало менопаузы. В начальном периоде пременопаузы повышение уровня ФСГ не сопровождается возрастанием концентрации ЛГ. Причины этого фактора неизвестны. Не исключено, что с возрастом уменьшается продукция яичниками “ингибина”, вещества, тормозящего продукцию гонадотропинов, преимущественно ФСГ. По-видимому, ослабление, а затем прекращение активности фолликулов яичника являются основными эндокринными процессами в пременопаузальный период. Снижение продукции эстрогенов яичниками снимает тормозящее влияние эстрогенов на гипоталамо-гипофизарную систему по механизму отрицательной обратной связи и приводит к повышению уровня гонадотропинов. При этом содержание ФСГ возрастает раньше и достигает более высокого уровня, чем уровень ЛГ. В 1980 г. ВОЗ было предложено деление климактерического периода на 2 временных промежутка: пременопауза и постменопауза, разделенных менопаузой. В настоящее время в связи с проявлением системных изменений, обусловленных постепенным угасанием функции яичников, дополнительно выделен период перименопаузы. Он объединяет пременопаузу, менопаузу и 2 года после самостоятельной менструации либо 1 год после менопаузы.
Следующим этапом климактерического периода является менопауза — это прекращение менструаций или менструальных циклов в результате угасания функции яичников. Естественной менопаузой считается вторичная аменорея длительностью более 6 месяцев у женщин старше 45 лет. В экономически развитых странах средний возраст начала менопаузы — 51 год. Он определяется наследственными факторами и не зависит от особенностей питания и национальности. О менопаузе можно говорить при аменорее на фоне снижения уровня эстрогенов и повышении содержания ФСГ в крови.
Постменопауза следует за менопаузой и охватывает треть жизни женщины. В этот период постепенно начинается и развивается большинство симптомов менопаузы. Эти симптомы возникают в ответ на относительно низкое содержание эстрогенов и могут наблюдаться у женщин до того, как абсолютное их содержание в сыворотке крови достигает уровня, характерного для постменопаузы (менее 100 пмоль/л). Период постменопаузы проявляется в виде вазомоторных нарушений, которые могут возникать еще в пременопаузе — приливы, потливость по ночам, утомляемость, бессонница, сухость влагалища, учащенное мочеиспускание. В это же время могут иметь место психические проявления постменопаузы в виде: частой смены настроения, тревожности, ухудшения памяти, трудности сосредоточения, неуверенности в себе, депрессии. Последствия гипоэстрогении не у всех женщин выражены одинаково, поскольку процесс угасания функции яичников происходит постепенно, что не сопровождается абсолютным дефицитом эстрогенов. В постменопаузе эстрогены образуются в периферических тканях из андрогенов, секретируемых надпочечниками и яичниками.
Клиническое течение КС
Клиническая картина КС характеризуется многообразием проявлений. В сочетании с различными заболеваниями переходного возраста создаются значительные трудности в постановке диагноза, и часто имеет место гипердиагностика, когда многие проявления экстрагенитальных заболеваний объясняют КС. В то же время клиническая картина КС и синдрома овариэктомии сходны и многообразны. Многообразные симптомы этих синдромов можно объединить в 3 группы — нейропсихические, вегетативно-сосудистые и эндокринно-обменные.
Симптомы недостатка эстрогенов могут появиться до прекращения менструаций. У большинства женщин эти симптомы сохраняются в течение 3—5 и более лет.
Соматические проявления постменопаузы включают в себя классические вазомоторные симптомы — приливы и потливость по ночам. В практическом плане одной из удобных классификаций КС является классификация Е.М. Вихляевой (1980), по которой тяжесть КС определяется количеством приливов. К легкой форме КС относится частота приливов до 10 в сутки при общем удовлетворительном состоянии больной и сохранении работоспособности. При среднетяжелом течении заболевания наблюдаются 10 приливов, ухудшение общего состояния пациенток, снижение работоспособности, головные боли, боли в области сердца. При тяжелой форме КС приливы очень частые — более 20 раз в сутки — и сопровождаются рядом других симптомов, приводящих к частичной или полной утрате трудоспособности. Приливы не совпадают по времени с выбросом ЛГ, они представляют собой сосудистую реакцию на центральные нарушения терморегуляции. Функция центра терморегуляции гипоталамуса снижается, в связи с чем температура тела часто бывает повышенной. Это приводит к расширению кожных сосудов и потоотделению, которые повышают теплоотдачу за счет излучения и испарения. Ночью вазомоторные нарушения могут сопровождаться частым пробуждением, что ухудшает качество сна и уменьшает его продолжительность. Тяжесть КС В.П. Сметник (1988) связывает с уменьшением индекса ЛГ/ФСГ. Чем ниже индекс, тем тяжелее протекает климактерический синдром. Установлены определенные закономерности между степенью тяжести КС и изменениями в системе адренокортикотропный гормон — кора надпочечников. При некоторых состояниях, таких как синдром гиперпролактинемии, болезнь Иценко—Кушинга, ожирение, успех лечения КС зависит от назначения дофаминомиметиков.
Согласно Е.М. Вихляевой (1980) целесообразно выделить 3 клинических варианта течения КС: типичная, осложненная и атипичная формы. При типичной форме КС комплекс симптомов возникает с наступлением пременопаузы и менопаузы и, как правило, представлен вегетососудистыми и нейропсихическими проявлениями.
Осложненная форма КС развивается у больных сердечно-сосудистыми заболеваниями, особенно гипертонической болезнью и заболеваниями желудочно-кишечного тракта, гепатобилиарной системы. Эта форма КС протекает тяжело, приводя к снижению трудоспособности. Жалобы больных при этом зависят от основного заболевания, течение которого ухудшается.
При атипичной форме КС наблюдается климактерическая миокардиодистрофия (кардиопатия), симпатико-адреналовые кризы, бронхиальная астма. Отличие осложненной формы от атипичной заключается в том, что последняя сочетается с редко встречающимися заболеваниями, а первая развивается у женщин с часто встречающимися заболеваниями.
Выделяют еще особую форму КС, которая протекает с выраженными обменными нарушениями в виде кольпита, недержания мочи, цисталгии, остеопороза. Нередко обменные нарушения сопровождаются прогрессирующим ожирением.
Дефицит эстрогенов является причиной атрофических изменений в мочеполовой системе, которые развиваются у большинства больных с КС. Женщины нередко жалуются на частое мочеиспускание, дизурию, императивные позывы. Недержание мочи при физическом напряжении часто сопровождают КС.
Из многообразных гинекологических заболеваний, осложняющих течение КС, следует отметить гиперплазию и предрак эндометрия, дистрофические поражения наружных половых органов, мастопатию. Истончение слизистой оболочки влагалища, а также мочепузырного треугольника в мочевом пузыре в этом возрасте закономерно, но иногда возникают тяжелые атрофические или язвенные процессы. При выраженной атрофии эпителия мочевого пузыря и уретры могут наблюдаться цисталгии, вызванные тригонитом.
Как уже было отмечено выше, клетки мочеиспускательного канала и влагалища имеют большое количество рецепторов к эстрогенам, которые оказывают выраженное влияние на состояние мочеполовых органов. Снижение уровня эстрогенов во время КС приводит к постепенному развитию мочеполовых нарушений. Частота мочеполовых нарушений с возрастом увеличивается. Если в первые годы после менопаузы мочеполовые нарушения беспокоят только одну женщину из десяти, то к 60 годам. указанные нарушения имеются у каждой второй. Основными жалобами больных при этом являются: дискомфорт, сухость, зуд в области наружных половых органов, гнойные выделения из половых путей, диспареуния, нарушение мочеиспускания — никтурия, недержание мочи, частые позывы и т.д.
Сухость влагалища — один из важных симптомов КС. Толщина и увлажненность эпителия влагалища зависят от эстрогенов, и снижение их концентрации в сыворотке крови приводит к истончению и сухости слизистой оболочки влагалища. Диспареуния в сочетании со снижением или утратой либидо ведут к сексуальной дисгармонии, а в некоторых случаях — к невозможности половой жизни.
Недержание мочи — объективно подтвержденное непроизвольное отхождение мочи без позывов к мочеиспусканию — представляет собой социальную и гигиеническую проблему. Целью консервативного лечения недержания мочи является устранение факторов, ухудшающих состояние больных, таких как ожирение, курение или избыточное употребление жидкости, увеличение компенсаторных возможностей (укрепление мышц тазового дна) и заместительная гормональная терапия (ЗГТ). Наиболее эффективно при этом применение эстрогенсодержащих препаратов. Следует отметить, что атрофический вагинит, рецидивирующие цистоуретриты, недержание мочи, никтурия крайне отрицательно сказываются на качестве жизни женщины.
Дефицит эстрогенов при КС приводит к ускорению процессов увядания, снижению тургора и истончению кожи, быстрому появлению морщин, усилению сухости и ломкости волос, ногтей.
Известно, что женские половые гормоны оказывают кардиопротективный эффект. Установлено, что гипоэстрогения приводит к повышению кардиоваскулярных нарушений, которые различными авторами определяются как климактерическая кардиопатия, климактерическая миокардиодистрофия, дисгормональная кардиодистрофия, часто схожие с изменениями при ишемической болезни сердца (ИБС). Проведение проб с фармакологической или физической нагрузкой дает возможность проводить дифференциальную диагностику между миокардиодистрофией, обусловленной недостатком эстрогенов, и ИБС. Кардиопатии у больных с КС, как правило, возникают во время прилива. Обычно они не стихают на фоне кардиолитической терапии. В то же время применение ЗГТ дает быстрый эффект: уменьшаются боли в области сердца, нормализуются сердечный ритм и данные ЭКГ. В ряде работ показана эффективность сублингвального применения эстрогенсодержащих препаратов для купирования как кардиалгий, так и приступов стенокардитических болей. Гипоэстрогенемия при КС способствует повышению резистентности кровотока в сосудистом русле, увеличению периферического сопротивления, изменению липидного спектра крови в сторону повышения концентрации общего холестерина, липопротеидов низкой и очень низкой плотности и триглицеридов, в то же время происходит снижение липопротеидов высокой плотности. Указанные изменения в липидном спектре крови увеличивают риск развития атеросклероза, тромбозов и всех вытекающих отсюда последствий поражений сердечно-сосудистой системы.
У женщин с КС возникает нарушение процессов костного ремоделирования. Губчатое вещество костной ткани высокочувствительно к эстрогенам. Последние сдерживают перестройку кости и поддерживают баланс между резорбцией и образованием новой костной ткани. У больных с КС уровень эстрогенов в крови падает и над образованием костной ткани начинает преобладать ее резорбция, т.к. на поверхности кости активизируются новые участки перестройки. Перелом шейки бедра и дистального эпифиза лучевой кости происходит в результате травмы, в то время как позвонки подвержены спонтанным переломам. Эти изменения костного метаболизма наиболее выражены в период постменопаузы. Снижение минеральной плотности кости наблюдается в течение длительного времени, что приводит к развитию остеопороза и увеличению риска переломов. При снижении плотности костной ткани на каждые 10% риск переломов костей увеличивается в 2—3 раза. Наиболее уязвимыми частями скелета являются позвоночник, шейка бедра и запястье. Для профилактики и лечения остеопороза применяются следующие группы препаратов: снижающие костную резорбцию, усиливающие костеобразование и обладающие действием на костный метаболизм.
Заместительная гормональная терапия
Назначение ЗГТ может полностью блокировать потерю костной ткани. В настоящее время для терапии КС чаще применяются препараты, специально предназначенные для ЗГТ, в состав которых входит активный эстроген, представленный в различных дозах. Прогестагенный компонент большинства из этой группы препаратов представлен производными 19-нортестостерона. Недавно появились новые соединения с гестагенной активностью — производное 19 норстероидов и производное 17a-спиронолактона. Кроме гестагенного эффекта прогестагены различаются частичной андрогенной, антиминералокортикоидной и глюкокортикоидной активностью. Прогестагены последнего поколения обладают минимальной андрогенной активностью, не нарушают метаболизм липидов, не оказывают влияния на массу тела. В современных препаратах, применяемых для ЗГТ, содержание эстрогенного компонента снижено до 20—35 мкг, прогестагенов — до 50—150 мг, что в сравнении с первыми комбинированными оральными контрацептивами (КОК), применяемыми для ЗГТ, составляет 1/5—1/10. Препараты, содержащие менее 35 мкг эстрогена, называют низкодозированными, а менее 30 мкг — микро- и ультрамикродозированными. В зависимости от вида и дозы эстрогена и прогестагена КОК обладают преимущественно эстрогенным, гестагенным, андрогенным и анаболическим действием. Существуют различные способы введения ЗГТ в организм женщины в виде: пероральных таблеток, трансдермальной ЗГТ, влагалищных свечей и кремов, подкожных имплантатов. Наиболее распространен прием гормонов внутрь в виде таблеток, которые эффективны как для лечения, так и для профилактики ранних и поздних проявлений КС. Препараты, содержащие только эстрогены, назначают женщинам с удаленной маткой в непрерывном режиме. Женщинам с сохраненной маткой назначаются таблетированные препараты, содержащие эстрогены и прогестагены в виде монофазных, двухфазных и трехфазных препаратов.
Монофазные препараты содержат одинаковое количество эстрогенов и прогестагенов в каждой таблетке. Двухфазные препараты имитируют двухфазный менструальный цикл. Для чрескожного введения половых гормонов используются пластыри и гели. При этом гормоны поступают в кровь, минуя печень, поэтому могут назначаться при заболеваниях печени. Влагалищные свечи и кремы для местного применения содержат слабый эстроген — эстриол. Эти препараты эффективны для лечения мочеполовых нарушений, но не устраняют другие симптомы КС и не предупреждают развитие сердечно-сосудистых заболеваний, остеопороза и болезни Альцгеймера. К побочным эффектам ЗГТ относят:
Противопоказаниями для применения ЗГТ являются:
Длительность курса ЗГТ может быть различной и зависит от характера клинических проявлений КС. Так, при наличии только вегетососудистых нарушений достаточно нескольких месяцев лечения. Лечебный и профилактический эффект в отношении сердечно-сосудистой, костной и центральной нервной системы проявляется только при длительной терапии (3—5 лет и более) и может прекратиться при отмене лечения. Выбор режима ЗГТ (краткосрочный или долгосрочный) должен определяться индивидуально. При длительном применении ЗГТ необходим постоянный контроль за состоянием генитальных органов и молочных желез, исследование материала из цервикального канала на наличие раковых клеток. Первый осмотр пациенток, получающих ЗГТ, необходимо провести через 3 месяца. При этом выясняют, уменьшились ли симптомы постменопаузы, и оценивают эффект, связанный с началом терапии. В отсутствие побочных эффектов следующий осмотр показан через 6 месяцев, в дальнейшем — ежегодно.
В последние годы начаты исследования по применению модуляторов рецепторов эстрогенов, которые связываются с центральными рецепторами, в результате чего удается избежать двух ключевых недостатков ЗГТ — кровотечений и риска рака молочной железы. Препараты этой группы не оказывают влияния на вазомоторные нарушения, связанные с постменопаузой, и поэтому предназначены только для пациенток с повышенным риском остеопороза, во время стероидной терапии и при отягощенном семейном анамнезе.
Р.А. МАНУШАРОВА, доктор медицинских наук, профессор, Кафедра эндокринологии и диабетологии с курсом эндокринной хирургии, ГОУ ДПО РМАПО, Москва