Что такое полиморфные высыпания
Полиморфный фотодерматоз
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ПОЛИМОРФНЫМ ФОТОДЕРМАТОЗОМ
Шифр по Международной классификации болезней МКБ-10
L56.4
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Распространенность полиморфного фотодерматоза в разных странах варьирует от 3,6% до 21% 2, в странах Европы заболевание встречается у 18% населения [4]. Заболевание может развиться в любом возрасте, у представителей всех рас, чаще у женщин, чем у мужчин.
Этиология полиморфного фотодерматоза не установлена. В патогенезе заболевания большое значение имеют нарушения клеточных иммунных реакций. Считается, что при воздействии солнечного света в коже больных развиваются реакции гиперчувствительности замедленного типа к одному или нескольким антигенам [5], однако сами антигены до сих пор не выявлены. Некоторые авторы рассматривают в качестве основной причины полиморфного фотодерматоза резистентность кожи больных к иммуносупрессивному действию ультрафиолетового излучения [6, 7]. Предполагается участие генетических факторов в развитии заболевания [8, 9].
Клиническая картина
Cимптомы, течение
Реже полиморфный фотодерматоз проявляется везикулобуллёзными, уртикарными, геморрагическими высыпаниями или напоминает клиническую картину многоформной эритемы.
Заболевание обычно имеет хроническое рецидивирующее течение. При рецидивах у многих пациентов наблюдается один и тот же морфологический тип высыпаний.
Для полиморфного фотодерматоза характерен феномен адаптации (hardening) – уменьшение симптомов заболевания после неоднократного пребывания больного на солнце в течение короткого периода времени. Этот феномен обусловлен развитием толерантности кожи к солнечному свету, в связи с чем у многих больных высыпания, появившись весной или ранним летом, в дальнейшем не рецидивируют. У некоторых пациентов через несколько лет возможно уменьшение тяжести течения рецидивов или выздоровление.
Диагностика
Диагноз полиморфного фотодерматоза основывается на данных анамнеза, наличии характерных клинических симптомов заболевания, результатах фототестирования и лабораторных исследований.
Для уточнения диагноза проводят фототестирование с применением искусственных источников УФА и УФВ-излучения или симуляторов солнечного света [10, 11].
Облучение осуществляют на участки кожи, свободные от высыпаний (область спины, живота или внутреннюю поверхность предплечья).
— фотопровокационные тесты проводят с целью индукции высыпаний полиморфного фотодерматоза и выявления диапазона ультрафиолетового излучения, провоцирующего заболевание, однако у 50% больных они могут быть отрицательными [12]. Экзацербацию полиморфного фотодерматоза чаще вызывает длинноволновое ультрафиолетовое излучение (УФА диапазон, длина волны 320-400 нм), реже средневолновое ультрафиолетовое излучение (УФВ диапазон, длина волны 280-320 нм) или сочетанное среднедлинноволновое ультрафиолетовое излучение (УФАВ диапазон, длина волны 280-400 нм).
— кожные фотоаппликационные пробы (photopatch tests) проводят в случае подозрения на наличие у пациента сенсибилизации к лекарственным препаратам или химическим веществам.
Лабораторные исследования
— клинические анализы крови и мочи, биохимический анализ крови;
— исследование в крови уровня аутоантител: антинуклеарного фактора, антител к двухспиральной (нативной) ДНК, Sm, Ro/SS-A и La/SS-B антигенам и др. (проводят для исключения красной волчанки);
— исследование содержания порфиринов в плазме крови, эритроцитах и моче (проводят для исключения порфирии).
Гистологическое исследование биоптатов кожи показано в сложных для диагностики случаях
Дифференциальный диагноз
Полиморфный фотодерматоз дифференцируют с красной волчанкой, порфирией, другими фотодерматозами, пруриго, токсидермией, лимфоцитарной инфильтрацией Джесснера-Канофа, саркоидозом, эозинофильной гранулемой лица, заболеваниями кожи, ухудшение течения которых может быть спровоцировано солнечным или ультрафиолетовым светом (атопический дерматит, себорейный дерматит, многоформная экссудативная эритема и др.).
Лечение
— добиться регресса высыпаний;
— устранить отрицательные субъективные ощущения;
— предотвратить развитие рецидивов;
— повысить толерантность к солнечному свету;
— улучшить качество жизни больного.
Общие замечания по терапии
При появлении высыпаний пациентам рекомендуется избегать или ограничивать пребывание на солнце (особенно в полдень – в период с 11 до 16 часов) и регулярно наносить на открытые участки кожи солнцезащитные средства широкого спектра действия с высоким фактором защиты. Для большинства больных этих мер бывает достаточно, чтобы очаги поражения регрессировали.
В качестве симптоматической терапии применяют топические глюкокортикостероидные средства (D) [13, 14], однако контролируемые исследования, подтверждающие их эффективность, отсутствуют.
При выраженной симптоматике, вызывающей у больных значительный дискомфорт, эффективен короткий курс пероральной терапии преднизолоном (А) [15].
Одним из основных методов профилактики, предотвращающим появление высыпаний, является регулярное применение солнцезащитных средств с высоким фактором защиты широкого спектра действия, блокирующих как УФВ, так и УФА излучение (B) [16, 17]. Включение в состав солнцезащитных средств антиоксидантов значительно повышает их протективные свойства (А) [18]. Кроме того, в солнечные дни пациентам рекомендуется носить одежду, максимально защищающую кожу от солнечных лучей.
При рецидивировании полиморфного фотодерматоза и отсутствии эффекта от солнцезащитных средств рекомендуется проведение ранней весной или в начале лета курса профилактического лечения с применением узкополосной средневолновой ультрафиолетовой терапии с длиной волны 311 нм (B) [19, 20], широкополосной средневолновой ультрафиолетовой терапии с длиной волны 280-320 нм (A) [20, 21-23] или ПУВА-терапии (A) [19, 21, 24].
Профилактический курс фототерапии повышает толерантность кожи больных к солнечному свету и, тем самым, позволяет предотвратить развитие рецидивов в летний период или уменьшить тяжесть клинических проявлений при развитии обострения. Протективный эффект фототерапии может сохраняться в течение 6-8 недель и более [25]. Для поддержания толерантности к солнечному свету в течение всего летнего периода больным рекомендуется после окончания курса фототерапии находиться на солнце без использования защитных средств в течение 1-2 часов в неделю [21, 26].
Для получения более стойкого эффекта курсы профилактической фототерапии проводят несколько раз, повторяя их каждую весну.
ПУВА-терапия по эффективности превосходит широкополосную средневолновую ультрафиолетовую терапию [21, 22]. Узкополосная средневолновая ультрафиолетовая терапия с длиной волны 311 нм является более предпочтительной по сравнению с ПУВА-терапией, поскольку при сопоставимой эффективности обладает лучшим профилем безопасности [19, 20].
Имеются данные об эффективности лечения полиморфного фотодерматоза противомалярийными препаратами, β-каротином, а также средствами, обладающими антиоксидантной активностью, однако недостаточная доказательная база не позволяет сделать однозначные выводы о целесообразности их применения. В плацебо-контролируемом исследовании установлена незначительная эффективность профилактического лечения больных хлорохином и β-каротином, соответствовавшая фактору защиты, равному 2 (А) [27]. Показано, что гидроксихлорохин, в большей степени, чем хлорохин, уменьшает клинические проявления заболевания (жжение, зуд и эритему) (А) [28], однако он также обладает небольшой эффективностью (А) [29]. В двойном слепом рандомизированном исследовании эффективность перорального применения больными витаминов С и Е, обладающих антиоксидантным действием, не отличалась от плацебо (А) [30].
В тяжелых случаях в качестве альтернативных средств лечения могут применяться иммуносупрессивные препараты: азатиоприн (D) [31] или циклоспорин (D) [32, 33].
Схемы лечения
Медикаментозная терапия
1. Топические глюкокортикостероидные препараты
— мометазона фуроат, крем, мазь наружно 1-2 раза в сутки в виде аппликаций
или
— метилпреднизолона ацепонат, крем, мазь, эмульсия наружно 1-2 раза в сутки в виде аппликаций
или
— алклометазона дипропионат, крем, мазь 1-2 раза в сутки наружно в виде аппликаций
или
— бетаметазона валерат, крем, мазь наружно 1-2 раза в сутки в виде аппликаций
или
— бетаметазона дипропионат, крем, мазь наружно 1-2 раза в сутки в виде аппликаций
или
— флутиказона пропионат, крем, мазь наружно 1-2 раза в сутки в виде аппликаций
или
— гидрокортизона бутират, крем, мазь наружно 1-2 раза в сутки в виде аппликаций
или
— клобетазола пропионат, крем, мазь наружно 1-2 раза в сутки в виде аппликаций.
Лечение проводят до полного разрешения высыпаний.
2. Системные глюкокортикостероидные препараты [15].
— преднизолон 25 мг в сутки перорально в течение 4-7 дней.
Немедикаментозная терапия
1. Узкополосная средневолновая ультрафиолетовая терапия с длиной волны 311 нм [19, 20].
Начальную дозу излучения назначают с учетом индивидуальной чувствительности больного к средневолновому ультрафиолетовому свету с длиной волны 311 нм, для оценки которой на участках незагорелой кожи (предплечьях, нижней части живота, спине или ягодицах) проводят фототестирование с определением минимальной эритемной дозы.
Облучения начинают с дозы, составляющей 70% от минимальной эритемной дозы. Разовую дозу облучения увеличивают на 10-20% каждую процедуру или каждую вторую процедуру.
2. Широкополосная средневолновая ультрафиолетовая терапия (син. селективная фототерапия, длина волны 280-320 нм) (А) [20, 21, 23].
Начальную дозу излучения назначают с учетом индивидуальной чувствительности больного к средневолновому ультрафиолетовому свету с длиной волны 280-320 нм, для оценки которой на участках незагорелой кожи (предплечьях, нижней части живота, спине или ягодицах) проводят фототестирование с определением минимальной эритемной дозы.
Облучения начинают с дозы, составляющей 70% от минимальной эритемной дозы. Разовую дозу облучения увеличивают на 10-20% каждую процедуру или каждую вторую процедуру.
Процедуры фототерапии проводят с режимом 2-3 раза в неделю (но не 2 дня подряд). Облучению подвергают весь кожный покров или отдельные, открытые солнцу, участки тела. На курс назначают от 12 до 20 процедур.
При появлении зуда и/или незначительно выраженных высыпаний полиморфного фотодерматоза в процессе фототерапии наружно назначают глюкокортикостероидные средства, которые наносят на облученные участки непосредственно после процедуры [20]. При выраженном обострении заболевания процедуры фототерапии временно отменяют. После разрешения высыпаний фототерапию возобновляют, начиная с предпоследней (не вызывавшей обострения кожного процесса) дозы облучения, с последующим её увеличением на 10%. В отдельных случаях перорально назначают преднизолон в течение нескольких дней до разрешения высыпаний.
Показания к госпитализации
— тяжелое течение заболевания;
— отсутствие эффекта от лечения в амбулаторных условиях.
Требования к результатам лечения
— регресс высыпаний;
— устранение отрицательных субъективных ощущений;
— предотвращение рецидивов;
— повышение толерантности к солнечному свету;
— улучшение качества жизни больных.
Тактика при отсутствии эффекта от лечения
При отсутствии эффекта от применения солнцезащитных средств показано проведение курса средневолновой ультрафиолетовой терапии или ПУВА-терапии.
При отсутствии эффекта от средневолновой ультрафиолетовой терапии рекомендуется проведение курса ПУВА-терапии.
При отсутствии эффекта от фототерапии и лечения глюкокортикостероидными препаратами возможно применение гидроксихлорохина или иммуносупрессивных препаратов (азатиоприна или циклоспорина).
ПРОФИЛАКТИКА
Больным рекомендуется избегать воздействия солнечных лучей, носить одежду и головные уборы, защищающие от солнечного света. Необходимо регулярно защищать кожу солнцезащитными средствами широкого спектра действия с высоким фактором защиты.
Следует информировать пациентов о возможности проникновения ультрафиолетового излучения УФА диапазона через оконное стекло.
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Полиморфный фотодерматоз»:
1. Волнухин Владимир Анатольевич – ведущий научный сотрудник отделения разработки физиотерапевтических методов лечения ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, доктор медицинских наук, профессор, г. Москва
2. Жилова Марьяна Борисовна – заведующий отделением физиотерапии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций (Таблица 1):
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций (таблица 2):
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
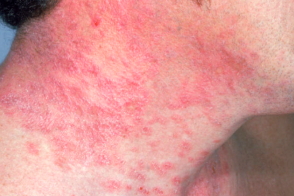
Что такое полиморфные высыпания
Высыпания отличаются значительным полиморфизмом: встречаются мелкие лихеноидные папулы или крупные, по типу пруриго, по типу полиморфной эритемы или кольцевидной гранулемы, по экзематозному типу, уртикарные высыпания.
Наиболее характерными являются высыпания папул розово-красного цвета диаметром 0, 2–1 см, расположенных на эритематозном фоне. При слиянии отдельных папул образуются бляшки, иногда клинически сходные с очагами красной волчанки. Вследствие сильного зуда кожа больных изобилует экскориациями и линейными геморрагическими корочками.
У 1/3 больных папуловезикулезные высыпания на открытых участках кожного покрова нередко сопровождаются явлениями мокнутия, что соответствует клинической картине солнечной экземы.
Кроме кожных проявлений, у 1/4 части больных отмечались явления актинического хейлита разной степени выраженности. Процесс сопровождается жжением и болью.
Для полиморфного фотодерматоза характерен феномен адаптации (hardening) – уменьшение симптомов заболевания после неоднократного пребывания больного на солнце в течение короткого периода времени. Этот феномен обусловлен развитием толерантности кожи к солнечному свету, в связи с чем у многих больных высыпания, появившись весной или ранним летом, в дальнейшем не рецидивируют. У некоторых пациентов через несколько лет возможно уменьшение тяжести течения рецидивов или выздоровление.
Диагноз полиморфного фотодерматоза основывается на данных анамнеза, наличии характерных клинических симптомов заболевания, результатах фототестирования и лабораторных исследований.
Фототестирование
Лабораторные исследования
Гистологическое исследование
Не имеет специфических признаков. Воспалительный процесс развивается в области сосудистого сплетения: сосуды расширены, часто с явлениями стаза, набуханием эпителиоцитов, отеком сосочкового слоя дермы. Вокруг сосудов располагаются инфильтраты смешанного характера. При более глубоких поражениях стенок сосудов в дерме отмечаются кровоизлияния, образование пузырей и некроз эпидермиса.
Общие замечания по терапии
При появлении высыпаний пациентам рекомендуется избегать или ограничивать пребывание на солнце (особенно в полдень – в период с 11 до 16 часов) и регулярно наносить на открытые участки кожи солнцезащитные средства широкого спектра действия с высоким фактором защиты. Для большинства больных этих мер бывает достаточно, чтобы очаги поражения регрессировали.
В тяжелых случаях в качестве альтернативных средств лечения могут применяться иммуносупрессивные препараты: азатиоприн или циклоспорин.
Медикаментозная терапия
1.Топические глюкокортикостероидные препараты.Лечение проводят до полного разрешения высыпаний.
2.Системные глюкокортикостероидные препараты.
Немедикаментозная терапия
Начальную дозу УФА назначают с учетом индивидуальной чувствительности больного к ПУВА-терапии (для оценки которой на участках незагорелой кожи проводят фототестирование с определением минимальной фототоксической дозы) или в зависимости от типа кожи.
Облучения начинают с дозы УФА, составляющей 70% от минимальной фототоксической дозы, или c дозы, равной 0, 25-1, 0 Дж/см2. Разовую дозу облучения увеличивают каждую процедуру или каждую вторую процедуру на 10-20% или на 0, 2-0, 5 Дж/см2.
Процедуры фототерапии проводят с режимом 2-3 раза в неделю (но не 2 дня подряд). Облучению подвергают весь кожный покров или отдельные, открытые солнцу, участки тела. На курс назначают от 12 до 20 процедур.
Фотодерматозы
Окончание. Начало статьи читайте в № 5.
Окончание. Начало статьи читайте в № 5.
Пигментная ксеродерма (пигментная атрофодермия)
Редкое, наследственно обусловленное заболевание, характеризующееся повышенной фоточувствительностью, развитием пигментации и атрофии кожи, фотофобией, неврологической симптоматикой, прогрессирующим течением и очень высоким риском развития кожных опухолей.
Повышенная чувствительность к ультрафиолету обусловлена нарушением репарации ДНК, поврежденной УФ-излучением.
Тип наследования аутосомно-рецессивный, возможно аутосомно-доминантный.
Заболевание развивается у новорожденных или в раннем детском возрасте.
Первые симптомы — фотодерматит, фотофобия, конъюнктивит, слезотечение. Позже на открытых участках тела появляются пигментные пятна типа веснушек и лентиго, телеангиоэктазии, гиперкератоз, участки депигментации, сухость кожи. Атрофические изменения с очагами склероза приводят к формированию микростом, сужению отверстий носа, истончению ушных раковин и кончика носа. Уже в детском возрасте развивается актинический кератоз, кератоакантоз, базальноклеточный рак кожи, меланома, ангио- и фибросаркома и др.
Прогноз неблагоприятный. Лечение не разработано.
Фототоксические (фотодинамические) реакции обусловлены наличием в организме веществ, обладающих фотосенсибилизирующим действием.
Эти вещества могут иметь эндогенное или экзогенное происхождение. Часто в роли веществ с фотодинамическим действием выступают топические и системные лекарственные препараты (табл. 2).
Фотосенсибилизирующий эффект могут вызывать также продукты каменноугольной смолы, сланцев, нефти; сок некоторых растений, например, зонтичного растения — борщевика, бергамотовое масло и др.
После отмены препарата, вызвавшего фотосенсибилизацию, повышенная чувствительность кожи к УФ-облучению может сохраняться в течение нескольких месяцев, что может быть важно для постановки диагноза заболевания.
В зависимости от концентрации фотосенсибилизатора, экспозиции солнечных лучей и интенсивности облучения проявления и степень выраженности фототоксической реакции могут быть различными.
Существуют три варианта фототоксических реакций:
1) немедленная эритема и крапивница;
2) отсроченная реакция по типу ожога, развивающаяся через 16–24 часа и позже;
3) отсроченная меланиновая гиперпигментация, через 72–96 часов.
Высыпания локализуются на коже открытых участков тела: на лбу, скулах, носу, ушных раковинах, боковых и задней поверхностях шеи, передней поверхности груди, разгибательной поверхности конечностей. При этом характерна резкая граница между здоровой и пораженной кожей, соответствующая краю одежды, ремешку от часов и др.
Однако в некоторых случаях может быть нетипичная локализация высыпаний. Так, при хорошем местном иммунитете и наличии загара могут поражаться не все открытые участки тела. С другой стороны, высыпания могут локализоваться и на закрытых участках, при недостаточном защитном действии одежды.
При контакте с растениями, вызывающими фотосенсибилизацию кожи (фитодерматит, луговой дерматит), границы эритемы четко повторяют контуры листьев в зонах соприкосновения.
Типичным примером эндогенной сенсибилизации являются порфирии (в переводе с греческого — пурпурная краска).
Это группа наследственных или с наследственной предрасположенностью, различных по тяжести течения, клиническим проявлениям и прогнозу заболеваний, имеющих общий признак — нарушение порфиринового обмена и сопровождающихся повышенным содержанием в организме порфиринов или их предшественников.
Порфирины — это пигменты, представляющие собой производные порфирина и выполняющие важную функцию в процессе жизнедеятельности животных и растений. Порфирины представляют собой ароматические соединения, легко образующие комплексы с металлами, имеющие интенсивную окраску.
В организме здорового человека промежуточные продукты синтеза порфирина содержатся в небольшом количестве. Клинические формы нарушения обмена порфирина (порфирии) сопровождаются изменением содержания в тканях и увеличением экскреции свободных порфиринов. Генетически обусловленные порфирины характеризуются с биохимической точки зрения недостаточностью фермента, катализирующего одну из реакций обмена порфирина. Определение содержания порфиринов в крови, моче, кале и активности ферментов является надежным диагностическим тестом при порфириях. Определение порфиринов производится флюориметрическим и спектрофотометрическим методами.
Помимо генетически обусловленных причин, нарушение обмена порфиринов наблюдается при заболеваниях печени (циррозе), некоторых отравлениях (свинцом), а также у больных со злокачественными опухолями. Такие состояния не относятся к порфириям.
Эритропоэтическая протопорфирия обусловлена дефектом фермента феррохелотазы, вследствие чего наблюдается гиперпродукция протопорфирина и накопление его в костном мозге, эритроцитах, повышенное выделение с желчью и калом. Впервые выделено из группы порфирий в 1961 г. J. Magnus с соавторами. Наследуется по аутосомно-доминантному типу. Является наиболее частой из эритропоэтических порфирий и в большинстве случаев протекает доброкачественно. Поражение кожи вызвано фотодинамическим эффектом протопорфирина. Токсическое действие протопорфирина выражено меньше, чем уропорфирина І. Заболевание обычно развивается в раннем детском возрасте, чаще в первый год жизни. Клиническая картина характеризуется повышенной чувствительностью к солнечному облучению с длиной волны 400 нм и более. Через несколько минут после пребывания на солнце на открытых участках кожи развивается фототоксическая реакция по типу солнечного ожога, появляется жжение, колющая и жгучая боль, выраженный отек и эритема. Фотореакция уменьшается через 24–36 часов после экспозиции. При длительном пребывании на солнце наблюдаются геморрагические высыпания. Изредка на местах ожогов образуются пузырьки и буллезные высыпания с геморрагическим содержимым, которые изъязвляются и оставляют мелкие поверхностные рубчики. Ожог у таких больных может быть получен даже через оконное стекло и синтетическое белье, так как лучи 400 нм и более свободно проходят через них.
У некоторых больных развивается хроническая экземоподобная реакция. Со временем кожа открытых участков кожи утолщается, становится огрубевшей, шагреневидной.
Развиваясь в раннем детском возрасте, заболевание длительное время может проявляться только субъективными расстройствами. Из осложнений отмечается гипохромная анемия с высоким содержанием железа в сыворотке крови, склонность к образованию конкрементов в желчном пузыре, в редких случаях — отложение огромного количества порфиринов в печени с развитием печеночной недостаточности и цирроза печени.
Лечение заключается в снижении чувствительности кожи к солнечному свету. Назначают каротиноиды, витамин Е, никотиновую и липоевую кислоты, Рибоксин, АТФ, метионин. Необходимо избегать солнечного света. Фотозащитные препараты малоэффективны, поэтому рекомендуется одежда, защищающая от солнца.
Урокопропорфирия (поздняя кожная порфирия). Заболевание впервые выделено в самостоятельную клиническую форму в 1937 г. J. Waldenstrom. В основе патогенеза лежит недостаточность фермента уропорфириноген-декарбоксилазы, наследуется по аутосомно-доминантному типу и проявляется под влиянием неблагоприятных факторов, прежде всего гепатотоксических (алкоголь, свинец, тяжелые металлы, мышьяк, перенесенные в прошлом гепатиты, малярия, длительный прием эстрогенов, барбитуратов, гризеофульвина, тетрациклинов, антидиабетических, противотуберкулезных и сульфаниламидных препаратов).
Заболевание характеризуется выраженной кожной симптоматикой, которая развивается у лиц старше 40 лет. Основными признаками являются повышенная чувствительность к механическим травмам и солнечному облучению с образованием пузырей и рубцов на открытых участках кожи. Часто наблюдается гипертрихоз в височно-скуловой области, усиление роста ресниц и бровей, потемнение волос. Сплошная гиперпигментация или гиперпигментированные пятна грязно-серого или коричневого цвета могут сочетаться со склеродермоподобными изменениями кожи, напоминающими диффузную склеродермию, а также с очагами дистрофии.
Микроцисты в виде милиумподобных элементов обнаруживаются у длительно болеющих поздней кожной порфирией на коже тыла кистей и пальцев, лица, ушей, затылка. Иногда могут быть поражения ногтей в виде подногтевого гиперкератоза, деформации и полного фотоонихолизиса.
Биохимически определяется повышенное количество железа в сыворотке крови, насыщение паренхимы печени железом, сидероз гепатоцитов и клеток Купфера, а также поражение печени различной степени тяжести. Усиление перекисного окисления липидов под влиянием УФ-облучения ведет к образованию свободных радикалов и возникновению цепной свободнорадикальной реакции. Для нейтрализации свободных радикалов включается антиоксидантная защитная система ферментативного (супероксиддисмутаза, каталаза, пероксидаза, глутатионредуктаза) и неферментативного (токоферол, сульфидные группы) характера. Снижение активности этих ферментов и токоферола коррелируется с давностью и тяжестью течения кожной поздней порфирии, ведет к повышению конечного продукта перекисного окисления липидов — малонового диальдегида, увеличению уровня железа, деструкции мембранных липидов.
В моче и плазме крови возрастает концентрация уропорфирина и копропорфирина, причем уропорфирина больше, чем копропорфирина. В кале также повышается уро- и копропорфирин.
Лечение заключается прежде всего в отказе от употребления спиртных напитков и устранении других провоцирующих факторов (эстрогенов, барбитуратов, др. средств, оказывающих порфириногенное действие).
Хороший результат наблюдается при лечении дефероксамином (Десферал), образующим комплексные соединения с железом. Внутримышечное введение 0,5–1,0 г препарата в виде 10% р-ра 1 раз в сутки в течение 15 дней способствует выведению железа и железосодержащих белков.
Хлорохин и гидроксихлорохин (Плаквенил) позволяют добиваться длительной ремиссии, однако возможны побочные реакции в виде ретинопатии, агранулоцитоза, тошноты, рвоты и др.
Назначение Делагила и его аналогов не рекомендуется.
Эффективно лечение антиоксидантами — Бета-каротином в сочетании с контаксантином (Феноро) или альфа-Токоферолом ацетатом по 100 мг в виде масляного раствора в капсулах через день, чередуя с метионином (по 0,5–0,75 г/сут).
Целесообразно лечение Унитиолом в виде 5% р-ра в/м по 5 мг 2 раза в сутки в течение 10 дней, Карболен, активированный уголь внутрь.
Копропорфирия наследственная
Аутосомно-доминантное заболевание, обусловленное дефектом копропорфириноген-оксидазы. По клиническим проявлениям сходна с вариегатной порфирией, но протекает легче. Самым частым признаком являются абдоминальные боли. Неврологические и психические расстройства встречаются реже, фоточувствительность низкая, повышается во время приступов, часто в виде буллезного фотодерматоза и легкой ранимости кожи.
В период обострения в моче обнаруживается повышенное количество дельта-аминолевулиновой кислоты и порфобилиногена (ниже, чем при острой перемежающейся порфирии). В моче и кале резко увеличено количество копропорфирина. В период ремиссии количество дельта-аминолевулиновой кислоты и порфобилиногена может быть нормальным при повышенном содержании копропорфирина в моче и кале.
Заболевание встречается редко и часто протекает латентно.
Лечение то же, что при вариегатной порфирии. Необходимо избегать провоцирующих медикаментов и гепатотоксических средств. Прогноз благоприятный.
Фотоаллергические реакции
Механизм образования антигенов и начальные этапы развития фотоаллергических реакций недостаточно ясны. В этом плане обсуждаются две теории.
Согласно первой (Willis J., Kligman A. M., 1968), химическое вещество, адсорбируя энергию света, образует стабильный фотопродукт, который при соединении с белком образует антиген.
Вторая теория (Harber L. C. et al., 1966) предполагает, что облучение генерирует свободные радикалы, высокая реакционная способность которых позволяет им конъюгировать с эпидермальными протеинами и образовывать полный антиген.
Учитывая тропизм к коже многих медикаментов, вполне вероятна возможность образования конъюгатов с белками под влиянием света при любом пути введения вещества в организм. В пользу свободнорадикальной теории образования антигенов под воздействием солнечного света говорит снижение активности антирадикальной защиты, повышение продуктов перекисного окисления липидов, изменение спектра мембранных липидов, снижение природного антиоксиданта токоферола и др.
Ряд признаков позволяет отличить фототоксические реакции от фотохимических.
К заболеваниям, в патогенезе которых лежат фотоаллергические процессы, относят род заболеваний, описанных ниже.
Фотодерматоз полиморфный
В отечественной литературе принято выделять две самостоятельные патологии — солнечную почесуху и солнечную экзему. В зарубежной литературе принято рассматривать эти заболевания как вариант полиморфного фотодерматоза.
Патогенез этого заболевания до конца не изучен, но несомненным является участие иммунной системы. Отмечается значительное повышение общего количества В-лимфоцитов в периферической крови и повышение IgA более чем в 50% случаев.
Фотодерматоз может появиться у людей любого возраста.
Полиморфный фотодерматоз может появляться у лиц любого возраста, чаще у 10–30-летних женщин.
Начало заболевания обычно происходит внезапно. Между инсоляцией и клиническими проявлениями может пройти 7–10 дней, если нет повторного пребывания на солнце. Течение волнообразное — обостряется через 1 сутки после пребывания на воздухе в солнечный день, в последующие дни — стихает.
Клиника. Клиническими признаками заболевания являются пруригинозные или везикулезные высыпания, расположенные на открытых участках кожи. Может быть развитие конъюнктивитов, хейлитов. Течение болезни имеет сезонный характер: высыпания появляются весной и прекращаются с наступлением осени. При обострении высыпания могут распространяться на закрытые участки кожи.
Характерной чертой является выраженный полиморфизм высыпаний — мелкие лихеноидные папулы, крупные — по типу пруриго, могут напоминать различные гранулемы — в т. ч. кольцевидную, может протекать по экзематозному типу, уртикарные высыпания.
Наиболее характерным типом высыпаний являются папулы розово-красного цвета, диаметром 0,2–1,0 см, расположенные на эритематозном фоне. При слиянии папул образуются бляшки, напоминающие очаги дискоидной красной волчанки. Вследствие сильного зуда — большое количество экскориаций, геморрагических корочек. У части больных преобладают папуло-везикулезные высыпания на открытых участках кожи, сопровождающиеся мокнутием по типу экземы.
Могут быть клинические проявления смешанного характера с преобладанием то папул, то везикул.
Диагноз ставится на основе клиники, анамнеза, лабораторных данных (связь с солнечным облучением, локализация на открытых участках кожи).
1. Фотозащита.
2. Антиоксиданты — каротиноиды, альфа-Токоферол ацетат внутрь по 100 мг через 1 день, метионин по 0,25 г 3 раза в день, через день, Теоникол по 0,15 г 3 раза в день.
В острый период — наружно кортикостероидные мази.
Эритема солнечная стойкая
Редкий фотодерматоз. Патогенез болезни связывают с фотоаллергией к лекарственным препаратам, растениям и другим веществам.
Клиническая картина характеризуется стойкой эритемой синюшно-красного цвета, с четкими границами на открытых участках кожи округлых или неправильных очертаний.
Диагноз ставят на основании клиники и анамнеза — характерная картина поражения, зуд, жжение, связь с солнечным облучением, сезонная динамика в виде ослабления или исчезновения процесса зимой, возобновление — весной, после инсоляций.
Дифференциальный диагноз: красная волчанка, актинический ретикулоид.
Лечение. Отмечается резистентность к лечению. Известна положительная динамика под влиянием Аевита (по 1 капсуле/день), Пресоцила (начинать с 6 таблеток в сутки с последующим снижением дозы до 1 таблетки в день). Наружно — стероидные мази с кремом Унны (1:1).
Оспа световая
Впервые заболевание было описано в 1862 г. как поражение кожи буллезного характера, возникающее на открытых участках кожи и связанное с солнечным облучением. Сначала заболевания связывали с фотосенсибилизацией к порфиринам. Однако в дальнейшем клинические наблюдения показали, что типичная картина, как правило, не сопровождается порфиринурией.
В настоящее время взгляд на патогенез этого заболевания противоречив. По мнению одних авторов некоторые клинические формы связаны с нарушением порфиринового обмена, другие — нет. Имеются данные о снижении в эпидермисе уроканиновой кислоты — защитного фактора.
Клиника заболевания начинается после солнечного облучения в первые годы жизни, характеризуется сезонностью. Имеются случаи заболеваемости среди родственников, а также случаи спонтанного выздоровления.
Характерными высыпаниями являются мелкие и средние пузыри, плотные, с прозрачным содержимым, пупковидным вдавлением в центре (содержимое может быть гнойным или геморрагическим).
Пузыри покрываются коричневой корочкой, после отторжения которой образуется оспенновидный рубчик. Сопровождаются высыпания жжением, зудом, могут быть недомогания и повышение температуры тела.
Локализация высыпаний на ушных раковинах и роговице может привести к деформации ушных раковин и помутнению роговицы. На губах возможны обширные эрозии, заполненные гноем. В некоторых случаях высыпания могут быть ослабленными и не оставлять рубцов.
Дифференциальный диагноз следует проводить с порфириями (врожденной, поздней), солнечной почесухой, некротическими угрями.
1. Обнаружение порфиринов в крови, моче.
2. Чувствительность к УФ-лучам для оспы характерно к длинноволновым — 290–320 нм, порфирии — 400 нм.
3. Угри не связаны с солнечным облучением.
1. Фотозащита.
2. Компламин (Теоникол) и Липамид.
3. Аевит по 1 капсуле в день.
4. Бета-каротин.
Ретикулоид актинический
Заболевание представляет собой хронический дерматоз, сочетающийся с сильной фоточувствительностью и гистологически напоминающий лимфому. Болеют только мужчины старше 50 лет. Патогенез не известен. Очень редкое заболевание.
Клиника. Очаги локализуются на открытых участках, имеют четкие границы. На эритематозном фоне расположены папулезные элементы розово-красного цвета, сливающиеся между собой, образуя отечные бляшки с мелкопластинчатым шелушением. Могут быть фолликулярные папулы до 0,5 см в диаметре, розово-красного цвета плотной консистенции, беспокоит зуд. Лимфоузлы не увеличены. Слизистые оболочки, волосы, ногти не поражаются.
Гистологически определяется массивный акантоз. В роговом слое — паракератоз, в шиповидном — отек, экзоцитоз, единичные микроабсцессы.
В дерме — инфильтрат из лимфоцитов, гистиоцитов. Встречаются крупные клетки с гиперхромными ядрами, напоминающие «микозные».
Диагноз ставится на основе сочетания клиники и морфологических изменений. Заболевание доброкачественное, обычно не трансформируется в лимфому.
Лечение. Кратковременный эффект наблюдается при использовании кортикостероидов, цитостатиков, противомалярийных препаратов.
Лучшие результаты получены от:
1) использования фотохимиотерапии;
2) постоянное увеличение экспозиции УФ дало клинический эффект;
3) положительный результат наблюдался от комбинированного применения преднизолона + гидроксихлорохина + азатнокрина (Haynes H. K., 1984).
Солнечная крапивница
Относительно редкий фотодерматоз, существенно отличающийся от других фотодерматозов. Патогенез изучен недостаточно. Однако возможность пассивного переноса с сывороткой повышенной чувствительности к свету послужила основанием для предположения об участии иммуноглобулинов в механизмах возникновения высыпаний.
Клиника. Сразу после облучения появляется реакция в виде высыпаний, которые зависят от экспозиции: кратковременная — мелкие, розово-красные зудящие уртикарные элементы, при продолжительной инсоляции — крупные волдыри бледно-розового цвета с красной каймой по периферии.
Уртикарии исчезают в течение 15–30 минут, эритема через 2–3 часа.
Постепенно на открытых участках высыпания перестают появляться при повторных облучениях, но на закрытых участках попадание солнечных лучей тут же сопровождается ответной реакцией.
Лечение. Подбираются индивидуально антигистаминные препараты. Антималярийные препараты. Дозированное УФ-облучение в постепенном увеличении дозы для создания устойчивости к солнечному свету.
Литература
Н. Ф. Яровая, кандидат медицинских наук, доцент
ГОУ ДПО РМАПО, Москва