Что такое паратубарная мезотелиальная киста
Клинико-гистологическая характеристика доброкачественных образований яичников
На сегодняшний день частота выявления доброкачественных образований яичников не снижается, что объясняется широким применением в гинекологии современных информативных методов исследований.
На сегодняшний день частота выявления доброкачественных образований яичников не снижается, что объясняется широким применением в гинекологии современных информативных методов исследований. В течение нескольких десятилетий для дифференциации опухолей матки и придатков с успехом применяется ультразвуковая диагностика [1]. Однако не всегда при трансвагинальной эхографии можно определить характер опухоли, особенно на ранних стадиях развития опухоли яичника [2]. Возможность дифференциации доброкачественных и злокачественных образований яичников появилась с применением цветного доплеровского картирования [1, 3].
Длительность существования доброкачественной опухоли яичника и ее способность к малигнизации имеют самый различный диапазон и частоту. Так, известно, что малигнизации подвергается каждая третья серозная кистома яичника [2, 3, 4, 5]. Вместе с тем не исключено и длительное существование этих опухолей без каких-либо пролиферативных изменений в капсуле.
Известно, что образования яичников небольших размеров часто принимаются за опухолевидные образования и подвергаются консервативной противовоспалительной терапии. Отсутствие же эффекта от лечения рассматривают как показание для оперативного вмешательства. Однако распознать грань перехода пролиферации эпителия капсулы в атипический эпителий и своевременно предотвратить опасное для жизни заболевание является довольно сложной задачей. Окончательный диагноз о характере образования яичника устанавливается путем гистологического исследования удаленной капсулы.
Целью исследования явилось изучение клинических проявлений и морфологических особенностей доброкачественных опухолей яичников для своевременного решения вопроса о необходимости их оперативного лечения. Материал и методы исследования. Нами изучено клиническое течение доброкачественных образований яичников у 170 больных, поступивших в гинекологическое отделение акушерского комплекса № 9 г. Ташкента по поводу объемного образования яичника на оперативное лечение.
Возраст обследованных женщин колебался от 25 до 45 лет. Наиболее частым возрастом выявления опухолей яичников у наших пациенток является 20–29 лет (около половины), затем возрастная группа 30–39 лет. Меньше всего среди больных было пациенток в возрасте до 20 лет (около 5%).
Дооперационное обследование включало ультразвуковое исследование с цветовым доплеровским картированием сосудов яичника и определение в крови онкомаркера СА-125. Онкомаркер СА-125 является антигеном, определяемым с помощью моноклональных антител к клеткам рака яичников, и наиболее специфичным маркером при опухолях яичников, особенно в постклимактерическом периоде [5, 6]. Интерпретация результатов определения величины онкомаркера СА-125 проводилась в соответствии с результатами гистологического исследования.
При резко повышенных показателях проводилось повторное исследование в послеоперационном периоде и после реабилитационного лечения. Верификация диагноза проводилась в послеоперационном периоде гистологическим исследованием капсулы кистомы.
Для гистологического исследования из резецированных стенок кист готовили гистологические препараты по общепринятой методике. Результаты исследования и их обсуждение. Наиболее частой жалобой пациенток было бесплодие. Из 77 (45,3%) больных с нарушением репродуктивной функции у 46 (60,0%) пациенток наблюдалось первичное бесплодие длительностью от двух до шести лет, у 31 (40%) — вторичное бесплодие длительностью от двух до четырех лет.
Второй по частоте жалобой были ноющие боли внизу живота и альгоменорея (у 71 больной — 41,8%). Около одной трети больных (55 пациенток — 32,4%) до поступления в стационар получали консервативную противовоспалительную терапию без особого успеха.
Нарушения менструаций были отмечены чаще у больных с опухолевидными образованиями воспалительного характера, что было подтверждено результатами гистологического анализа удаленной капсулы образования. Из нарушений менструально-овариального цикла, кроме альгоменореи, были выявлены гиперменорея (12,3%), гипоолигоменорея (16,8%), в некоторых случаях — дисфункциональные кровотечения в анамнезе (у 9,2%).
Доплерометрические исследования кровотока характеризовались низкой скоростью кровотока в маточных и яичниковых сосудах и повышенными значениями индекса резистентности. Определение онкомаркера СА-125, проведенное до операции, показало, что, несмотря на разброс цифр (от 8,3 до 60,3), средняя цифра не превышала принятую норму 35 Ед/мл. Оперативное лечение проведено практически всем женщинам путем лапароскопии. Послеоперационное реабилитационное лечение зависело от результатов гистологического исследования и величины онкомаркера.
Интерес представляет также полиморфизм гистологических изменений в капсуле удаленных образований. Большую часть (33%) составили опухолевидные образования (фолликулярные и лютеиновые кисты). Доброкачественные эпителиальные опухоли составили 25% случаев, из них в 11,7% случаев — серозные и в 13,3% случаев — эндометриоидные. В 5% случаев наблюдали герминогенную опухоль в виде зрелой тератомы. Вместе с тем в двух случаях гистологическое исследование выявило аденокарциному яичника. Значительная часть кистозных образований (31,7%) не имела эпителиальной выстилки, что затрудняло установление гистогенеза и характера новообразования яичника.
Фолликулярные кисты были представлены чаще как одностороннее однокамерное и тонкостенное образование с гладкой внутренней стенкой. Гистологически соединительнотканная стенка была выстлана многорядным фолликулярным эпителием, под которым располагаются клетки theca interna, в некоторых случаях наблюдалась ее гиперплазия и лютеинизация.
Лютеиновые кисты чаще выявлялись в виде двусторонних и одиночных образований. Внутренняя поверхность стенки кисты выстлана слоем текалютеиновых клеток, под которыми расположена гранулеза без лютеинизации.
Среди эпителиальных опухолей чаще встречались серозные и муцинозные. Серозные опухоли были представлены серозной цистоаденомой, обычно крупных размеров. Капсула опухоли в основном была грубоволокнистой, выстилающий стенку эпителий был однорядным кубическим или уплощенным, в некоторых случаях обнаруживался цилиндрический эпителий.
Муцинозные опухоли были представлены муцинозной цистоаденомой (или сецернирующая муцинозная кистома), обычно многокамерной и крупных размеров. Внутренняя поверхность стенки выстлана однорядным высоким призматическим эпителием, цитоплазма которых содержала слизь.
Эндометриоидные опухоли яичников были схожи с опухолями эндометрия и характеризовались выстилкой стенки кисты однорядным низким цилиндрическим эпителием эндометриального типа. Вокруг стенки часто наблюдались кровоизлияния и накопление гемосидерина.
Зрелая кистозная тератома (или дермоидная киста) яичника была обычно однокамерной и заполнена салом и волосами. Гистологически обнаруживались кожа, волосяные фолликулы, сальные и потовые железы, редко — хрящ.
Аденокарциномы яичников были представлены серозной папиллярной цистоаденокарциномой. Нами выявлены две больные с аденокарциномой, у которых онкомаркер СА-125 был соответственно в 11 и 15 раз выше нормы.
Таким образом, исследования показали, что доброкачественные опухоли и опухолевидные образования яичников чаще встречаются среди женщин активного репродуктивного возраста — от 20 до 39 лет, что несколько отличается от данных литературы [4, 5]. Клиническая картина доброкачественных опухолей неспецифична и проявляется в некоторых случаях нарушениями менструального цикла, бесплодием. Наши исследования показали, что определение онкомаркера СА-125 позволяет в предоперационном периоде с высокой степенью вероятности прогнозировать характер образования яичника и определить хирургическую тактику, что подтверждается результатами других исследователей [6].
Выводы:
Литература
Л. М. Абдуллаева, кандидат медицинских наук Ташкентская медицинская академия, Ташкент
Что такое киста параовариальная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соловьевой Т. С., гинеколога со стажем в 8 лет.
Определение болезни. Причины заболевания
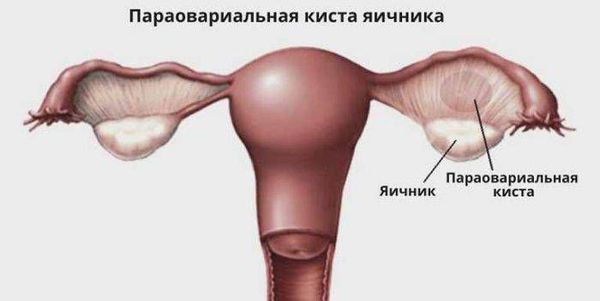
Параовариальная киста (paraovarian cyst) — это доброкачественное полостное образование рядом с яичником, заполненное жидкостью.
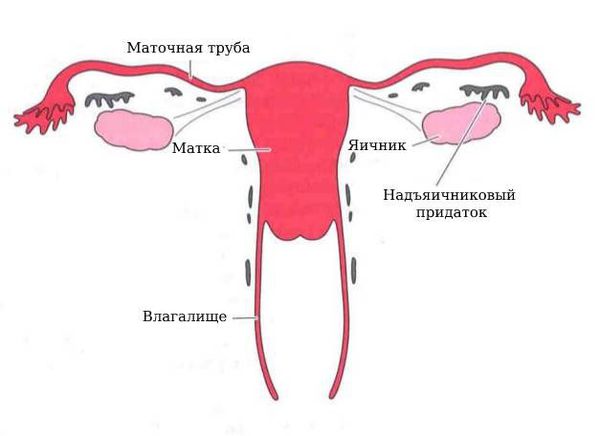
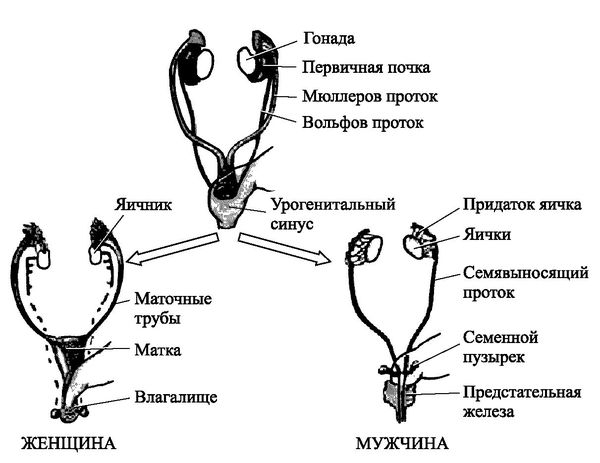
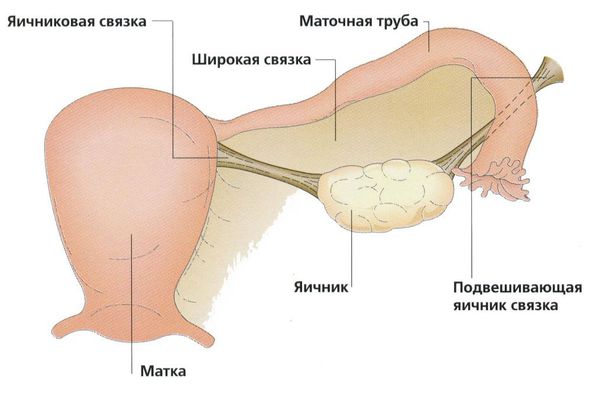
Параовариальная киста образуется из надъяичникового придатка, который расположен между яичником и трубой в широкой маточной связке. А натомически он не связан с яичником.
Параовариальная киста — это тугоэластическое гладкостенное округлое однокамерное образование. Стенки кисты тонкие, в среднем 1 мм. Внутри киста выстлана однорядным эпителием: плоским, кубическим или цилиндрическим. Полость заполнена серозной (прозрачной) жидкостью, которая содержит большое количеством белка и немного муцина.
Такое образование малоподвижно, растёт медленно за счёт накопления жидкости, которая вырабатывается стенками кисты.
Распространённость
Причины параовариальных кист
Причины возникновения этих кист неизвестны. Они формируются на этапе эмбриогенеза, т. е. внутриутробно. В течение жизни в них постепенно накапливается жидкость и они медленно растут.
Другие факторы, при которых киста может увеличиваться:
Симптомы параовариальной кисты
Большинство параовариальных кист небольшие и бессимптомные. Жалобы появляются, когда киста увеличивается до 4–5 см в диаметре и больше. Она начинает давить на соседние органы и менять их нормальное анатомическое соотношение.
Большая киста может вызывать периодические ноющие или распирающие боли внизу живота, в боку, крестце или пояснице. Такая боль не связана с менструацией или переовуляторным периодом в середине цикла (2 – 3 дня до и после овуляции). Она иногда усиливается при физической активности и нагрузке, проходит самостоятельно.
Патогенез параовариальной кисты
Закладка параовариальных кист происходит внутриутробно. При нормальном развитии эмбриона на втором месяце внутриутробной жизни в тазовой его части образуется Вольфов проток (эмбриональный орган — проток первичной почки). У мужчин он преобразуется в каналец придатка яичка и семявыносящий проток. У женщин редуцируется и остаётся в виде надъяичникового придатка, который состоит из сети поперечных канальцев и продольного протока придатка.
Классификация и стадии развития параовариальной кисты
По локализации:
В зависимости от размеров:
По степени подвижности:
По течению:
Осложнения параовариальной кисты
При интенсивной физической нагрузке, подъёмах тяжестей, резких изменениях положения тела параовариальная киста может осложняться перекрутом ножки или разрывом капсулы.
Перекрут ножки кисты. При этом осложнении пережимаются сосуды, питающие ткани кисты и маточной трубы, которая находится рядом. Нарушается кровообращение, ткани не получают достаточно кислорода и питательных веществ и начинают отмирать.
Состояние женщины резко ухудшается, появляется симптоматика «острого живота»: резкие схваткообразные боли внизу живота, которые не проходят после приёма спазмолитических препаратов; напряжение передней брюшной стенки; учащённое сердцебиение; бледность кожи; липкий холодный пот; иногда учащённый стул.
Когда ножка кисты не выражена, возможен перекрут параовариальной кисты вместе с маточной трубой и яичником. В этом случае также нарушается приток крови, что грозит некрозом (омертвением) этих органов.
Разрыв капсулы. Проявляется симптоматикой «острого живота» и признаками внутреннего кровотечения: нарастающей слабостью, вялостью и бледностью кожи.
Все эти осложнения требуют экстренной госпитализации и оперативного лечения в объёмах, диктуемых клинической ситуацией.
Диагностика параовариальной кисты
Чаще всего параовариальные кисты выявляются случайно при плановых УЗИ, во время операций, в том числе диагностической лапароскопии, или на осмотре у гинеколога, если киста большая.
Осмотр
При бимануальном исследовании на гинекологическом кресле врач может обнаружить над маткой или сбоку от неё округлое безболезненное образование с гладкими контурами, эластической консистенцией и ограниченной подвижностью. Так выявляются кисты размером около 5 см и более.
Инструментальная диагностика
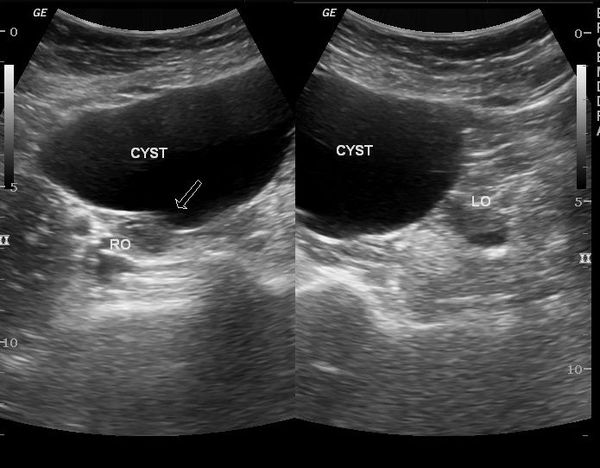
При ультразвуковом исследовании влагалищным или абдоминальным датчиком определяется округлое тонкостенное образование с однородным содержимым, которое выглядит тёмным пятном. Иногда внутри определяется мелкодисперсная взвесь.
Важным критерием, указывающим на параовариальную кисту, является незатронутый яичник, который видно при УЗИ.
Перегородки в кисте, сосочкообразные выросты и пристеночные включения — неблагоприятные признаки, которые могут указывать на неоплазию (онкопатологию).
Как правило, ультразвукового исследования, проведённого грамотным специалистом, достаточно, чтобы поставить правильный диагноз.
Если по результатам УЗИ не получается точно определить патологию, целесообразно провести магнитно-резонансную томографию (МРТ) малого таза.
Дифференциальная диагностика
Параовариальную кисту нужно отличить от яичниковых образований (истинных опухолей и кист). Они отличаются по биологическому происхождению, клиническому течению и прогнозу.
Лечение параовариальной кисты
В отличие от функциональных ретенционных кист яичника (фолликулярной кисты или кисты жёлтого тела) параовариальные кисты не исчезают самостоятельно. Поэтому их не лечат терапевтическими методами, т. е. лекарственными препаратами.
Бессимптомные кисты размером до 4 см можно оставить под динамическим наблюдением с УЗИ контролем через 3 месяца, затем через полгода.
Крупные образования, быстро увеличивающиеся или симптомные кисты, а также образования с признаками неоплазии (перегородками, папиллярными выростами, чередованием жидкого и плотного компонента) удаляют хирургическим путём.
Также плановое удаление параовариальной кисты требуется перед планированием беременности путём ЭКО. Это необходимо, чтобы во время беременности избежать таких осложнений, как перекрут ножки кисты, надрыв капсулы и др. При беременности параовариальные кисты могут увеличиваться. К тому же, в циклах ЭКО используется массивная гормональная поддержка, что тоже может повлиять на рост кисты.
Хирургическое лечение подразумевает энуклиацию (вылущивание) кисты, т. е. киста удаляется с сохранением окружающих тканей. Операцию можно провести двумя способами:
При неосложнённой параовариальной кисте в ходе плановой операции рассекается передний листок широкой маточной связки и киста вылущивается из межсвязочного пространства. При этом яичник и маточную трубу не затрагивают.
После удаления кисты деформированная маточная труба сокращается и принимает прежнюю форму, если она ещё не атрофировалась.
Иссечённые ткани кисты обязательно направляются на гистологическое исследование. Это необходимо, чтобы подтвердить поставленный диагноз и исключить онкопатологию.
Прогноз. Профилактика
В большинстве случаев при своевременном лечении целостность яичников и маточных труб сохраняется и репродуктивная функция не нарушается.
После хирургического лечения параовариальной кисты рецидивов не отмечается, так как рудиментные ткани, из которых формируется киста, полностью удаляются.
В зависимости от объёма операции и размера кисты период восстановления организма может быть разным, но в большинстве случаев почти сразу можно планировать беременность.
Параовариальная киста и беременность
Небольшая неосложнённая параовариальная киста обычно не препятствует беременности. На ранних сроках такая киста тоже не несёт дополнительных рисков. Но по мере роста плода, кровоснабжение матки усиливается, и киста может увеличиться. Когда матка выходит за пределы малого раза, возрастает риск перекрута ножки кисты. Поэтому ведение беременных пациенток с параовариальной кистой требует динамического контроля за образованием.
Если во время беременности нет экстренных показаний для операции, кисту удаляют после родов.
Профилактика
Доказанных причин формирования параовариальной кисты пока не выявлено, поэтому для профилактики рекомендуется вести здоровый образ жизни и исключать или сводить к минимуму воздействие вредных факторов.
Так как киста развивается бессимптомно и незаметно для женщины, необходимо проходить профилактические обследования у гинеколога один раз в год. При возникновении болезненных ощущений внизу живота — обращаться к специалисту внепланово.
Предотвратить рост уже существующей кисты сложно. Чтобы уменьшить риск осложнений, следует:
Рис. 1. Схематическая анатомия внутренних женских половых органов.
Какие бывают кисты яичников?
По своему характеру кисты делят на функциональные и органические. Первые имеют временный характер и формируются из-за нарушения работы яичника. Многие женщины имеют кисты яичников в какой-то момент во время их жизни. Большинство кист яичников небольших размеров и какого-либо дискомфорта не вызывают. Большинство кист яичников исчезают без лечения в течение нескольких месяцев.
Буквально в двух словах коснусь функциональных кист, т.е. кист, которые не требуют хирургического лечения
Рис. 2. Фолликулярная киста
Рис. 3. Киста желтого тела
Геморрагическая. Является следствием кровоизлияния внутри сформировавшейся фолликулярной кисты или кисты желтого тела. Чаще всего это просто вариант кисты желтого тела.
Но существуют также и кисты, не исчезающие более двух-трех месяцев и требующие хирургического вмешательства. Их принято называть органическими.
Ниже пойдет речь о кистах, которые нужно оперировать
Эндометриоидная. Образуется, когда ткани слизистой оболочки внутреннего слоя стенки матки (эндометрия) растут в яичниках. Эндометриоидная киста не является в полной мере органической кистой, т.к. ее стенка аналогична по строению стенке фолликулярной кисты. Органическим компонентом является лишь очаг эндометриоза (рис. 4). Эндометриоидная киста часто заполнена темным содержимым, кровью, ее диаметр колеблется от двух до нескольких десятков сантиметров. Эндометриоидные кисты часто бывают с двух сторон и довольно часто сочетаются с другими очагами эндометриоза и бесплодием.
Рис. 4. Поражение эндометриозом внутренних половых оорганов женщины
Дермоидная. Представляет собой заключенные в слизеобразную массу части эмбриональных зародышевых листов, производные соединительной ткани (жир, хрящи, кожу, зубы, волосы). Дермоидная киста обычно не достигает больших размеров, растет медленно (рис. 5). Между тем, в моей практике встречались дермоидные кисты размером 20 см.
Рис. 5. Дермоидна киста яичника во время лапароскопии
Эпителиальные опухоли. Развиваются из эпителиальных компонентов яичника. Могут быть доброкачественными, пограничными и злокачественными. Наиболее частыми эпителиальными кистомами (цистаденомами) являются муцинозная и серозная кистома яичника.
Муцинозная. Доброкачественная эпителиальная опухоль. Полость этой кисты имеет неровную поверхность и заполнена муцином – слизеобразная жидкость, являющаяся секретом эпителия. Муцинозная киста может достигать довольно больших размеров и иметь несколько камер.
Серозная. Доброкачественная эпителиальная опухоль. Поверхность капсулы выстлана серозным эпителием. Содержит внутри прозрачную жидкость светло-соломенного цвета.
Опухоли стромы полового тяжа. К опухолям стромы полового тяжа относятся гранулезо-стромально-клеточные опухоли (гранулезная опухоль и группа теком-фибром) и андробластомы — опухоли, которые происходят из гранулезных клеток, тека-клеток, клеток Сертоли, клеток Лейдига и фибробластов стромы яичников. В отдельных случаях женские и мужские опухолевые компоненты сочетаются (гинандробластомы). Гормонально-зависимые опухоли разделяются на феминизирующие (гранулезоклеточные и текома) и маскулинизирующие (андробластома). Опухоли стромы полового тяжа составляют менее 5% всех овариальных образований.
Параовариальные (паратубарные кисты). Параовариальная (паратубарная) киста возникает в случае нарушения процесса эмбрионального развития, то есть не предается генетически и зависит от наследственности. Параовариальная киста не является непосредственно кистой яичника и анатомически с ним не связана, хотя нааходится в непосредственной близости (рис. 6).
Рис. 6. Места расположения параовариальных кист.
Преимущественный возраст появления параовариальной кисты 20-40 лет. Она образуется из придатка яичника, располагается между яичником и трубой, поэтому некоторые ее называют паратубарной кистой. Встречается у женщин в 10%, остальные 90% занимают другие виды кист. Стоит сразу сказать, что данная киста никогда не перерастет в рак (не малигнизируется), поскольку является опухолеподобным образованием. Такие образование растут с помощью пассивного растяжения стенок и наполнения кисты, в отличие от других органических кист, которые набирают размер из растущих и размножающихся клеток.
Параовариальная киста яичника никогда не пройдет самостоятельно либо с помощью медикаментозного лечения. О скорости ее роста и максимальном размере ничего не возможно сказать, поскольку они непредсказуемы.
Если размер параовариальной кисты не большой, препятствовать зачатию ребенка она не будет и симптомов как правило не вызывает. Поэтому параовариальные кисты оперируются если они больших размеров, если они вызывают боллезненные ощущения и если делается лапароскопия по поводу другой причины, например, при бесплодии.
Рис.7. Гидросальпинкс с правой стороны. Придатки слева не изменены.
Причины кист яичника
Причин развития кисты яичника довольно много. Фактически каждый вид кисты яичника (а здесь указаны далеко не все) имеет от одной до нескольких причин. Целью данной статьи является описание хирургических методов лечения. Поэтому останавливаться на причинах не буду. Дополнительный вопрос на эту тему можно задать в разделе вопрос-ответ.
Киста яичника может иметь нижеперечисленные осложнения:
Кисты диагностируется следующими методами:
Выбор лечения кисты зависит от характера кисты, ее вида, наличия осложнений. Здесь пойдет речь только о хирургичесскомм методе лечения, который является основным при лечении органических и осложненных кист.
Единственным приемлемым хирургическим доступом в условиях современной гинекологии является лапароскопия, с помощью которой можно сделать операцию в 99% случаев. Лапароскопический доступ позволяет минимально повреждать здоровые ткани, свести к минимуму осложнения от операции и минимизировать сроки госпитализации до 1-2 дней.
Но, все же в подавляющем большинстве случаев производится удаление только кисты с сохранением здоровой ткани яичника (цистэктомия). На сегодняшний день существует 3 методики лапароскопического лечения кист (цистэктомии). Первая и, надеюсь, не используемая никем в наше время методика — дренирование кисты. Самая простая, операция длится очень мало, но женщина имеет почти 100% шанс получить рецидив кисты. Ко второй методике относится рассечение стенки кисты, ее промывание и коагуляция капсулы (фенестрация). К третьей — полное удаление капсулы кисты. На сегодняшний день, третья методика яввляется единственным правильным методом хирургического лечения органических кист яичника. Если говорить об эндометриоидных кистах в качестве примера, то торая методика — достаточно простая в исполнении и эффективная в краткосрочном периоде, но частота рецидивов через два года составляет около 50%, тогда как для третьей методики — всего 15%. То же самое касается частоты наступления желанной беременности через 12 месяцев после операции. Для второй методики — 23%, для третьей методики — 55%. Думаю, что ни у кого из хирургов и их пациенток не осталось сомнений, что нужно оперировать только по методике №3, которая дольше и намного сложнее, но дает намного лучшие результаты.
Пример цистэктомии при множественных дермоидных кистах яичника:
Использование хирургических энергий. При операциях на яичниках обязательным является применение одной из хирургических энергий — электричество, лазер, ультразвук с целью коагуляции кровоточащих сосудов. Одной из проблем, особенно при двухсторонних кистах, является чрезмерная коагуляция яичника с повреждением сосудов ворот яичника, что может привести к необратимому нарушению его функции и преждевременной менопаузе, бесплодию связанному с необратимым снижением фолликулярного резерва. Решением данной проблемы является отказ от использования монополярной коагуляции, а применение только точечной биполярной коагуляции. Это сложнее, требует использовать двуручную технику (когда хирург использует два инструмента + один инструмент у ассистента), т.е. одно отверстие в пупке и 3 дополнительных, но позволяет побороться за каждый фолликул и сохранить яичники на долгие годы.
При хирургическом лечении многих кист, в особенности дермоидных кист и при подозрении на злокачественный процесс, необходимо использовать специальный одноразовый стериильный пакет (эндобаг и ппрочие), чтобы не загрязнить брюшную полость элементами кисты. Видео с удалением дермоидных кист и применением пакетаа-экстрактора можно посмотреть здесь.
Послеоперационная профилактика. Обязательным элементом лечения некоторых органических кист, например, эндометриоидной кисты, является послеоперационная медикаментозная профилактика. Напомню, что на сегодняшний день мировым стандартом является применение в непрерывном режиме оральных контрацептивов, а не агонистов ГнРГ. И важен здесь не сколько препарат, сколько длительность применения.
Таким образом, лапароскопический доступ при лечении кист яиичника любой сложности в подавляющем большинстве случаев является единственным правильным и позволяет провести максимально качественную операцию с минимальными последствиями для здоровья, лучшими послеоперационными результатами и макимальной косметичностью.
Метод обезболивания при лапароскопической операции по поводу кисты яичника:
Длительность пребывания в больнице:
Где проводят лапароскопическую миомэктомию:
Какие осложнения возможны при лапароскопической операции по поводу кисты яичника:
Какие анализы необходимы перед лапароскопической миомэктомией (приказ №620 МЗ Украины):
В каких случаях полностью удаляют яичник?
Удаляют яичник (овариэктоммия) либо яичник вместе с маточной трубой (аднексэктомия) в следующих случаях:
Дополнительный вопрос на эту тему можно задать в разделе вопрос-ответ.