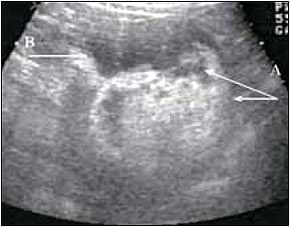
Что такое паранефральная клетчатка
Паранефрит
Паранефрит — это инфекционно-воспалительное поражение околопочечной клетчатки. Проявляется различной по интенсивности болью в пояснице, брюшной полости, усиливающейся при движениях и на вдохе, лихорадкой, ознобом, слабостью, локальной пастозностью и гиперемией кожи в области пораженной почки, вынужденным положением больного (изгибом позвоночника, сгибанием ноги). Диагностируется с помощью УЗИ и КТ почек, обзорной, экскреторной урографии, пункционной биопсии. Основой консервативной терапии паранефрита является назначение антибактериальных препаратов. Хирургическое лечение направлено на санацию гнойных очагов методами люмботомии, пункционного дренирования.
МКБ-10
Общие сведения
Впервые клинику воспаления паранефральной клетчатки в 1839 году описал французский дерматолог Пьер Райе. Распространенность паранефрита не превышает 0,3%. До 80% случаев заболевания возникает на фоне существующей почечной патологии (мочекаменной болезни с обструкцией мочевыводящих путей, гнойного пиелонефрита, аномалий развития мочевыделительных органов, перенесенных операций на почках).
Паранефрит обычно диагностируют у пациентов 16-52 лет, преимущественно мужчин. Чаще страдает задняя часть околопочечной клетчатки, патологический процесс, как правило, является односторонним и поражает левую почку. По наблюдениям специалистов в сфере урологии, вероятность развития заболевания увеличивается у больных сахарным диабетом.
Причины паранефрита
Непосредственными возбудителями параренального воспаления являются патогенные и условно-патогенные бактерии. В 70% случаев паранефрит вызывается различными штаммами стафилококков, реже — кишечной палочкой, протеем, стрептококками, пневмококками, гонококками, псевдомонадами, туберкулезными микобактериями, другими микроорганизмами. Микробному обсеменению паранефрона способствуют:
Патогенез
Жировая почечная капсула может инфицироваться контактным, лимфогенным, гематогенным путем. При наличии отдаленных гнойных очагов инфекционные агенты (чаще всего — золотистый стафилококк) распространяются гематогенно на интактную параренальную клетчатку, что приводит к развитию первичного паранефрита. Реже его началу способствует пропитывание жировой ткани кровью при закрытых травмах.
У больных, страдающих урологической патологией, воспалительными процессами в брюшной полости, забрюшинной и тазовой клетчатке инфицирование происходит контактно, по лимфатическим сосудам и анастомозам, а сам паранефрит является вторичным. Обычно первыми в воспаление вовлекаются лимфоузлы, расположенные в более развитой клетчатке позади почки. Из лимфатических узлов бактерии попадают непосредственно в жировую ткань, вызывая классическую воспалительную реакцию.
Процессы альтерации способствуют экссудации внутрисосудистой жидкости и лейкоцитов в клетчатку с возникновением инфильтративного паранефрита, который при адекватной терапии зачастую является обратимым. В более тяжелых случаях происходит очаговое или тотальное гнойное абсцедирование с дальнейшим расплавлением межфасциальных перегородок и распространением воспалительного процесса. Острое воспаление завершается фазой восстановления или приобретает хроническое течение с последующим разрастанием воспалительно-измененной жировой ткани и склерозированием.
Классификация
Кроме выделения первичной и вторичной форм воспаления паранефрит классифицируют с учетом локализации, характера патологических изменений, особенностей развития клинической картины. Такой подход позволяет правильно оценить прогноз развития заболевания и выбрать оптимальную терапевтическую тактику. На основании особенностей расположения в параренальной клетчатке различают верхнее (эндодиафрагмальное), нижнее, заднее, переднее, тотальное воспаление паранефрона.
По типу патологического процесса паранефрит может быть инфильтративным, гнойным (абсцедирующим или флегмонозным), рубцово-склерозирующим (фиброзно-склеротическим или фиброзно-липоматозным). С учетом особенностей течения и симптоматики в практической урологии различают:
Симптомы паранефрита
Острое первичное воспаление паранефрона обычно начинается с внезапного появления общей интоксикационной симптоматики. Температура тела повышается до 39-40° С, пациент испытывает озноб, общую слабость, потливость. Ухудшается аппетит, часто отмечается вздутие, запор. Локальная симптоматика возникает на 2-3 день заболевания. Больные с острым паранефритом жалуются на интенсивную боль в области поясницы, живота, реже — в подреберье. Болезненные ощущения усиливаются при глубоком вдохе, ходьбе, движениях. Наблюдается локальное напряжение мускулатуры в проекции пораженной почки.
Для нижнего и заднего паранефрита характерно вынужденное положение пациента с подтягиванием к животу согнутой в колене ноги на стороне поражения. Обнаруживается локальная гипертермия, пастозность тканей, покраснение кожи. Иногда позвоночник сколиотически искривляется в здоровую сторону. При достаточно редком верхнем паранефрите из-за вовлечения в процесс поддиафрагмальной клетчатки ограничивается экскурсия диафрагмы, возникает одышка и чувство нехватки воздуха. Нарастание воспаления сопровождается утяжелением состояния больного — появлением оглушенности, спутанности сознания, учащением дыхания и сердцебиения.
Острая форма вторичного паранефрита часто проявляется усугублением уже существующей клиники поражения почек, брюшных или тазовых органов с усилением болезненности в пояснице и гипертермией. При хроническом процессе патогномоничные симптомы обычно отсутствуют, единственной жалобой больных становится тупая болезненность в области почек. Возможно сдавливание проходящих рядом корешков спинномозговых нервов с возникновением боли, онемения, покалывания, ощущения ползания мурашек по коже в пояснично-крестцовой области, бедре, реже — голени. Иногда отмечается субфебрилитет.
Осложнения
При несвоевременной диагностике и недостаточной терапии паранефрит обычно осложняется распространением воспаления с развитием забрюшинной флегмоны или прорывом абсцесса в брюшную, плевральную полости, малый таз, прямую кишку, мочевой пузырь, под кожу в области 12-го ребра или над гребнем подвздошной кости. У таких пациентов наблюдается перитонит, эмпиема плевры, парапроктит, параметрит, формируются почечные свищи. При гематогенной генерализации процесса возможен сепсис и инфекционно-токсический шок. Сдавление почечной паренхимы и сосудов при хронических склеротических и фиброзно-липоматозных паранефритах провоцирует развитие нефрогенной артериальной гипертензии.
Диагностика
При хроническом течении и на инфильтративном этапе острого паранефрита, когда локальная симптоматика отсутствует, постановка диагноза зачастую затруднена. Определенную роль играет физикальное обследование, позволяющее визуально определить реакцию со стороны кожи и мускулатуры, искривление позвоночного столба, пальпаторно выявить инфильтрат, особенности расположения и характер поверхности почек, положительные симптомы Пастернацкого и Израэля. Наиболее информативны для диагностики паранефрита инструментальные методы:
По показаниям врач-нефролог назначает консультации абдоминального хирурга, пульмонолога, гастроэнтеролога, инфекциониста, фтизиатра, онколога. Вспомогательную роль при обследовании играет рентгеноскопия, при помощи которой подтверждается ограниченная подвижность и высокое стояние диафрагмы, наличие плеврального выпота со стороны поражения. Для оценки функционального состояния почечной ткани производится нефросцинтиграфия.
В общеклиническом анализе крови обнаруживаются общевоспалительные изменения: значительное увеличение содержания лейкоцитов, сдвиг лейкоцитарной формулы влево, высокое СОЭ. Могут снижаться уровни эритроцитов и гемоглобина. Лейкоцитурия, бактериурия в общем анализе мочи выявляются только при первичном поражении почечной паренхимы. При тяжелом течении паранефрита возможны признаки токсического повреждения фильтрующего аппарата: микрогематурия, цилиндрурия, альбуминурия.
Дифференциальный диагноз
Воспаление паранефрона дифференцируют с:
При тяжелых вариантах течения и отсутствии местных «почечных» симптомов в первые дни заболевания может потребоваться дифференциальная диагностика паранефрита с
Лечение паранефрита
Больных с острым воспалением паранефрона рекомендуется экстренно госпитализировать в урологический стационар. При хронических вариантах паранефрита возможно догоспитальное обследование с последующим плановым амбулаторным или стационарным лечением. Выбор консервативной или оперативной тактики ведения пациента зависит от характера воспалительных изменений и формы течения заболевания:
Терапию всех форм паранефрита эффективно дополняют физиопроцедуры: диатермия, УВЧ, грязевые и парафиновые аппликации, массаж, УФО. При наличии гнойно-септических осложнений с выраженным интоксикационным синдромом и нарушением почечной фильтрации рекомендовано проведение экстракорпоральной детоксикации — гемосорбции, плазмафереза, плазмосорбции, гемодиализа.
Прогноз и профилактика
Своевременное выявление и адекватная антибактериальная терапия позволяют купировать большинство случаев острого паранефрита на начальной инфильтративной стадии без проведения операции. Правильный выбор способа и времени выполнения хирургического вмешательства при гнойном воспалении обеспечивает быструю санацию абсцесса и сохранение почки.
Прогноз хронического паранефрита определяется состоянием почечных функций и уродинамики. Профилактика заболевания направлена на своевременное лечение урологических заболеваний, санацию очагов хронической инфекции, предупреждение распространенных гнойных осложнений при абдоминальной и тазовой патологии, укрепление иммунитета.
Спонтанный разрыв почки
Введение
Нетравматический разрыв почки, иными словами, спонтанный разрыв почки, в отличие от травматических разрывов встречается гораздо реже и во многих случаях представляет диагностическую сложность 3. В мировой литературе за прошедшие полтора столетия после выделения спонтанного разрыва почки в виде самостоятельной патологии опубликовано свыше 1000 наблюдений самопроизвольного разрыва почки. Вместе с тем сравнительно небольшое количество исследований посвящено изучению механизмов возникновения, диагностике и лечению спонтанного разрыва почки. Основной причиной такой ситуации является редкость возникновения данной патологии. Спонтанный разрыв почки может быть осложнением новообразований почек, гидронефроза, кист почек, наблюдается при узелковом периартериите, остром пиелонефрите, мочекаменной болезни, аневризме артерий почки, гранулематозе Вегенера, инфаркте почки, геморрагической лихорадке с почечным синдромом и т.д. Возможно возникновение спонтанного разрыва почки в ряде предрасполагающих состояний, таких как беременность, роды. В редких случаях спонтанный разрыв почки может возникнуть в неизмененной почке. В свою очередь спонтанный разрыв почки входят в гораздо большее семейство патологических состояний, объединяемых в отечественной и зарубежной литературе под общим названием «спонтанные периренальные кровотечения». Причинами спонтанных периренальных кровотечений могут быть также болезни крови (лейкемия, гемофилия и т.д.), прием антикоагулянтов, разрыв надпочечника, опухоли надпочечника, аневризмы аорты и т.д. [4].
Клиническое наблюдение
Больная, 46 лет, поступила в Урологическую клинику ММА им. И.М. Сеченова с жалобами на слабость, вялость, быструю утомляемость, боль в поясничной области справа, пальпируемое образование в правой половине живота.
Из анамнеза известно, что 20 дней назад внезапно возникла резкая боль в поясничной области и боковом отделе живота справа, подъем температуры тела до субфебрильных цифр, 5 дней назад появилась тотальная безболевая макрогематурия с бесформенными сгустками. Следует отметить, что в анамнезе отсутствовали прямые или косвенные указания на перенесенную травму, предшествующую физическую нагрузку и какие-либо оперативные вмешательства. Больная консультирована в нашей клинике и госпитализирована для оперативного лечения.
При поступлении состояние удовлетворительное, кожный покров бледный, слегка влажный. Температура тела нормальная на протяжении 4 последних суток. В правом подреберье пальпируется мягкоэластическое объемное образование размером до 110 мм, неподвижное. В анализах крови снижение гемоглобина до 9,3 г/л. В анализах мочи эритроциты покрывают все поле зрения. Цифры артериального давления соответствуют привычным (120/80 мм рт.ст), пульс 80 уд./мин. Со слов больной, показатели гемодинамики с момента начала клинических проявлений оставались стабильными.
Паранефрит. Причины, диагностика и лечение паранефрита
1. Общие сведения
В век всеобщей просвещенности и широкой популяризации медицинских знаний мы знаем: суффикс «-ит» (лат. «-itis») в названиях болезней означает воспаление. Многие пациенты, их родственники и просто здоровые люди (вероятно, встречаются до сих пор и такие) сразу скажут, что нефрит – это не только поделочный камень, но и собирательное обозначение воспалительных процессов в почках, без уточнения локализации (гломеруло-, пиело- и т.д.).
Что касается паранефрита, этот диагноз образован добавлением греческой приставки «пара-», которая на русский язык может быть в точности переведена как «вокруг да около» (вспомним, например, парамедицину или парапсихологию). Таким образом, приходим к выводу, что паранефрит – это воспалительный процесс где-то вокруг почки.
Действительно, почка от окружающего внутрибрюшного пространства отделена «чехлом», слоем жировой клетчатки, который называется паранефроном или околопочечной жировой капсулой. Паранефрит представляет собой гнойное воспаление этой капсулы, вызываемое патогенными микроорганизмами. Статистических данных о распространенности паранефритов практически нет, однако большинство источников подчеркивает, что за последние десятилетия частота этой патологии резко сократилась в связи с повсеместным широким применением антибиотиков.
2. Причины
В зависимости от происхождения, паранефриты делят на первичные и вторичные. Первичный паранефрит возникает в капсуле здоровой почки, как правило, после закрытой или проникающей травмы: возбудитель инфекции заносится в поврежденную ткань капсулы (которая, собственно, и играет роль защитного механического амортизатора) с током крови из других очагов.
Вторичным же паранефритом осложняется гнойное воспаление в самой почке. Патогенный агент может попасть в паранефронную ткань с гноем, например, при спонтанном вскрытии абсцесса, при пионефрозе и т.п. В других случаях, – в частности, при пиелонефрите, – патоген распространяется в околопочечные ткани с лимфой или кровью.
В качестве возбудителя паранефрита могут выступать самые разные бактериальные культуры, однако в большинстве случаев выявляются стафилококки или патогенные штаммы кишечной палочки Эшерихия Коли (эта бактериальная группа всегда широко представлена в нижних отделах пищеварительного тракта).
3. Симптомы и диагностика
По типу течения паранефриты, как и прочие воспалительные процессы, могут носить острый или хронический характер. Однако в обоих случаях симптоматика не является специфической именно и только для этого заболевания, в связи с чем нередко возникают значительные сложности с диагностикой.
Паранефрит с острым началом манифестирует, как правило, фебрильной температурой и соответствующим недомоганием (озноб, головная боль, симптомы общей интоксикации). В большинстве случаев локальные боли в проекции пораженной почки появляются на 2-4 день. При этом болевой синдром может быть резко выражен, больные принимают характерную вынужденную позу (т.н. псоас-симптом – согнутая и подтянутая к животу нога).
Хронический паранефрит в абсолютном большинстве случаев является вторичным, т.е. развивается на фоне воспалительного процесса в самой почке, который своей клинической картиной маскирует признаки воспаления паранефрона. Главная опасность длительного и относительно бессимптомного течения паранефрита заключается в постепенном рубцевании (фиброзе) жировой околопочечной капсулы, т.е. в перерождении и замещении функциональной клетчатки значительно более плотной соединительной тканью, которая в конечном счете может полностью «закупорить» почку.
В целях уточняющей и дифференциальной диагностики назначают лабораторные анализы, рентгенографию (обзорную уроцистографию, экскреторную урографию), УЗ-исследование (при остром гнойном процессе в паранефроне выявляются очаги расплавления), томографические методы.
4. Лечение
Консервативная терапия острого паранефрита включает, в первую очередь, мощные антибиотики, дезинтоксикацию, в некоторых случаях – дренирование (пункция под контролем УЗИ). В случае безуспешности или недостаточной эффективности медикаментозного лечения производится хирургическое вмешательство.
Хронический паранефрит требует, кроме антибактериальной терапии, назначения рассасывающих и противовоспалительных средств. При запущенном и далеко зашедшем фиброзе хирургически удаляют участки рубцевания в околопочечной ткани; в некоторых случаях приходится удалять всю почку.
Прогноз острого паранефрита, как правило, вполне благоприятный – при условии своевременного обращения за помощью, быстрой и точной диагностики, адекватного терапевтического ответа. Хронический же вариант паранефрита в прогностическом плане обобщать и усреднять труднее: слишком многое зависит от индивидуальных особенностей конкретного случая (характер, выраженность, длительность течения основного воспалительного процесса в почке, степень фиброза, вовлеченность смежных тканей и структур мочевыводящей системы, возраст и общее состояние пациента и пр.).
Лапароскопическая резекция почки
Для определения вида кисты почки, ее локализации к основным структурам органа и показаний к операции, а также выбора правильной тактики хирургического лечения необходимо прислать мне на личный электронный адрес puchkovkv@mail.ru puchkovkv@mail.ru копировать полное описание УЗИ почек, данные МСКТ почек с контрастом, указать возраст и основные жалобы. Тогда я смогу дать более точный ответ по вашей ситуации.
Вне зависимости от доступа основные хирургические принципы при выполнении резекции почки по поводу опухоли остаются неизменными:
Залогом успешного проведения резекции почки при раке является хороший гемостаз, который может быть временным (на момент резекции органа) и окончательным (ушивание раны почки). Для временного гемостаза при открытой резекции почки используется пережатие сосудов почечной ножки, а также пальцевое прижатие зоны резекции. При наложении зажима на почечную ножку возникает тепловая ишемия оперируемого органа, что лимитирует время перекрытия почечного кровотока.
Перекрытие почечных сосудов позволяет ограничить время тепловой ишемии 15-30 минутами, что не сказывается в последующем на почечной функции.
Мы подчёркиваем необходимость защиты ткани почки от ишемического повреждения в случае перекрытия почечного кровотока, для чего используем антиишемическую медикаментозную защиту почки внутривенной инфузией лазикса и ангиопротекторов. Местная гипотермия необходима, если время ишемии почки превысит 30 минут.
Считается, что наибольшая радикальность органосохраняющей операции достигается при удалении не менее 1 см нормальной почечной паренхимы, так как при этом иссекаются микроскопические сателлитные новообразования, прилежащие к основному узлу, а также исключается вероятность оставления экстратуморальной опухолевой инвазии за пределы псевдокапсулы. В то же время ряд авторов показывает хорошие отдаленные результаты при удалении 5-7 мм нормальной почечной паренхимы (Graham и Glenn, 1979; Topley и соавт., 1984; Bazeed и соавт., 1986; Licht и Novick, 1993).
Большое значение в определении возможности технического осуществления и вида резекции почки имеют следующие характеристики опухолевого процесса:
Разделяем мнение ряда авторов, которые проводят биопсию из резецированной поверхности почки, чтобы доказать полное иссечение опухоли (Giuliani L., 1989; Thrasher J.B. и соавт., 1994; Novick A.C., 1997). Экспресс-морфологическое исследование свежезамороженных срезов не проводили, из-за высокой частоты ложно-положительных ответов.
Если мочевые пути были вскрыты, то при использовании лапароскопического доступа дефект, вследствие оптического усиления раны почки, удается обнаружить и ушить, при этом необходимости дренирования верхних мочевых путей не возникало. В случае вскрытия мочевых путей, чашечки ушивались нитью Полисорб 3\0 на атравматичной круглой игле отдельными узловыми швами. Закрытие дефекта почки осуществляли следующим образом. Рана почки обрабатывалась клеевой композицией BioGlue, после чего накладывались 3-4 сводящих шва нитью из синтетического рассасывающегося материала на атравматической игле. Затем линия швов повторно обрабатывалась BioGlue. По прошествии времени полной полимеризации клеевой композиции, зажим с магистральных почечных сосудов снимали и восстанавливали почечный кровоток. Вместо BioGlue можно использовать гемостатическую систему PerClot (Италия), которое позволяет провести надежный гемостаз в зоне резекции между швов.
Рану почечной паренхимы закрывали, используя при этом узловые Z- швы нитью Полисорб или Викрил «0» на круглой атравматичной игле в один ряд (как правило, при размере опухоли до 4 см требуется наложение 3-4 швов). В наших наблюдениях при использовании лапароскопического доступа наиболее эффективным оказался отдельный узловой шов с подкладыванием под петли и узлы фрагментов гемостатической губки для предотвращения их прорезывания в почечной паренхиме.
Когда представляется техническая возможность, проводим пластику паранефрия, сшивая его фрагменты над зоной резекции. Таким образом, необходимости дополнительной фиксации почки в наших наблюдениях не возникало.
Необходимым и оптимальным для выполнения лапароскопической резекции почки и лимфаденэктомии является представленный ниже набор инструментов:
Для выполнения лапароскопических оперативных вмешательств на почках мы используем 5 доступов (рис. 1): 4 по 10 мм и 1 – 5 мм.
Рис.1. Расположение портов при лапароскопических вмешательствах по поводу рака почки: а – опухоль слева, б – справа.
Положение пациента на операционном столе – на спине с разведенными ногами, с несколько приподнятой головой и при повороте стола на 15-20° на сторону, противоположную пораженной почке. Хирург располагается с противоположной стороны, монитор – у руки больного на стороне опухоли.
Основные этапы органо-сохраняющей операции с использованием лапароскопического доступа включают:
1. Лапароскопический доступ создает условия для хорошей визуализации нижней полой вены и аорты (производим паракавальную и парааортальную лимфаденэктомию от ножек диафрагмы до бифуркации аорты), мобилизации почечных артерий и вены, верхней трети мочеточника. Этапы создания лапароскопического доступа и лимфаденэктомия являются общими для нефрэктомии и резекции почки (рис. 2).
Рис. 3. Подготовка лигатур (прошивание атравматической иглой фрагментов гемостатической губки сурджисел).
3. Почку мобилизуем единым блоком с паранефральной клетчаткой и фасциями. Вскрываем паранефрий в зоне, свободной от опухоли и выделяем остающуюся часть почки. Обнажаем фиброзную капсулу почки отступя до 3-4 см от края новообразования. При этом важно по возможности не нарушить целостность фиброзной капсулы почки, что может в последующем усложнить ушивание зоны резекции. Выделение почки из паранефрия может быть осуществлено как с использованием аппарата «LigaSure» (Covidien), так и ультразвукового скальпеля. Паранефральная клетчатка с опухоли посылается на морфологическое исследование в отдельном контейнере.
4. Рядом с зоной резекции помещаем заранее заготовленные лигатуры (полисорб или викрил 0) на атравматиеской игле с нанизанными на них фрагментами гемостатической губки (рис. 3). Внутривенно вводятся ангиопротекторы.
Рис. 4. Наложение сшивающего аппарата на сосудистую ножку (а – резекция правой почки, б – резекция левой почки) с фрагментом клетчатки и перекрытие почечного кровотока.
2. Резекцию почки осуществляем в пределах здоровых тканей, отступя от края опухоли на 1 см. Для лучшей визуализации ткани в зоне резекции и более корректных результатов морфологического исследования, используем изогнутые ножницы без коагуляции (рис. 5). На этом этапе может быть применен ультразвуковой скальпель, хотя мы не увидели преимуществ в его использовании. Биопсия из зоны резекции позволяет подтвердить радикальность операции.
Рис. 5. Клиновидная резекция левой почки эндоскопическими ножницами.
3. С целью выявления вскрытых элементов чашечно-лоханочной системы обязательно проводим ревизию зоны резекции. При наличии дефектов их тщательно ушиваем нитью полисорб или викрил 3\0 на атравматичной круглой игле.
4. Ушивание почечной паренхимы проводим узловыми Z- швами нитью полисорб или викрил «0» на круглой атравматичной игле с подкладыванием под петли и узлы фрагментов гемостатической губки сурджисел для предупреждения их прорезывания (рис. 6,7).
 |
Рис. 6. Ушивание зоны резекции (а – б – этапы ушивания)

Рис. 7. Вид операционного поля после ушивания почки
При достаточном объеме и подвижности паранефрия сшиваем его фрагменты над оперированным органом, укрывая его жировой капсулой (рис. 8)
Рис. 8. Пластика паранефрия левой почки после клиновидной резекции.
1. Удаляем лимфатические узлы почечной ножки, если клетчатка была оставлена. Извлекаем опухоль, а также лимфатические узлы в контейнере (рис. 9). Брюшная полость дренируется одним страховым дренажем.
Рис. 9. Извлечение удаленной опухоли и лимфатических узлов в пластиковом контейнере.
Результаты
Длительность органосохраняющей операции с использованием лапароскопического доступа составила 80+/-20 мин. Время тепловой ишемии при резекции почки составило 14+/-3 мин.
Считаем, что операцией выбора при локализованном раке почки Т1аN0M0 и Т3аN0M0 (размеры новообразования до 4 см) стадии является лапароскопическая резекция пораженного органа при возможности её выполнения в пределах здоровых тканей.
Посмотреть видео операций в исполнении профессора Пучкова К.В. Вы можете на сайте «Видео операций лучших хирургов мира».
Больше информации по теме киста почки:
Отзывы пациентов
24.06.2021 13:02:00 Казиев Кази
Константин Викторович! Искренне поздравляю Вас с Днём медицинского работника. Удачи Вам во всем!! Благодарен Вам за Ваш талант, за Вашу доброту, за Вашу заботу о здоровье пациентов, за Вашу простоту. И, конечно же, за те две блестящие операции, проведённые мне в июле 2018 году и 15 июня 2021 года на моих почках. Я благодарен судьбе и Всевышнему за то, что знаю. Вас и имею с Вами общение. Да хранит Вас Бог. Искренне Ваш
Пациент Казиев Кази Сардарович из г. Дербент
Республики Дагестан.
09.01.2020 10:03:00 Сергей Саблин
С уважением
Сергей Саблин
sergey.sablin48@gmail.com
12.09.2018 10:17:00 Мария Степанова
Добрый вечер, Константин Викторович!
21го февраля вы мне делали операцию по удалению кист с яичников, из-за которых все мои беременности заканчивались выкидышами.
Операция прошла на «космическом уровне» как мне сказала потом моя врач акушер-гинеколог.
Благодаря Вам и Вашему коллективу мои главные проблемы и причины были устранены и в данный момент я нахожусь на 9-й неделе беременности!
Спасибо Вам огромное! И всем кто после операции был всегда рядом, медсестры врачи и главное наш ангел-хранитель главный анастезеолог Мусихин Леонид
Венедиктович! Ему отдельное спасибо!
С уважением
Мария Степанова.
masyanya1381@mail.ru
08.11.2017 10:45:00 Ольга
С глубоким уважением, бывшая пациентка Ольга.
26.10.2016 12:06:00 Дудина Ирина
26.10.2016 11:52:00 Отзыв мужа пациентки Дудиной Ирины из ОАЭ
14.09.2016 16:12:00 Надежда
05.05.2015 12:11:00 Ольга Кишенкова
С уважением,
Ольга Кишенкова
olgakishenkova@mail.ru
11.06.2013 Корнеев Александр
Константин Викторович!
Блогодарю за отлично проведенную операцию по поводу опухоли почки 12.04.2013.
Сейчас, практически ничего не напоминает перенесенной операции.
Огромное спасибо!
С уважением, Александр Николаевич
KOPHEEB@RAMBLER.RU
05.04.2013 Молчанова Татьяна Дмитриевна
От всего сердца говорю большое спасибо Пучкову Константину Викторовичу!
Это врач от Бога! Золотые руки!
Бережное и внимательное отношение, вселяет уверенность с первой минуты общения! Спасибо всему медицинскому персоналу, все просто на высшем уровне!
Дай Вам Бог здоровья и процветания!
Побольше бы таких клиник и никакие болезни не страшны.