Что такое эпилептиформная активность головного мозга у взрослых
Что такое эпилептиформная активность головного мозга у взрослых
Многие изменения на ЭЭГ не являются специфичными, но все же некоторые из них достаточно определенно связаны с конкретными заболеваниями, такими как эпилепсия, герпетический энцефалит и метаболические энцефалопатии. В целом, о повреждении нейронов или их дисфункции можно судить по наличию медленных волн (тета или дельта-ритм), регистрирующихся диффузно или над определенной областью мозга, в то время как диффузные или очаговые острые волны или спайки (эпилептиформная активность) свидетельствуют о тенденции к развитию судорожных припадков.
Очаговое замедление высокочувствительно и представляет большую ценность для диагностики очаговой нейрональной дисфункции или очагового повреждения мозга, но недостатком является его неспецифичность, поскольку невозможно определить тип поражения. Таким образом, инфаркт мозга, опухоль, абсцесс или травма на ЭЭГ могут вызвать одинаковые очаговые изменения. Диффузное замедление с большей вероятностью свидетельствует об органическом, а не о функциональном характере поражения, но также не является специфическим признаком, поскольку может наблюдаться без какой-либо существенной токсической, метаболической, дегенеративной или даже мультифокальной патологии. ЭЭГ является ценным диагностическим методом у пациентов с нарушениями сознания и в некоторых обстоятельствах может предоставлять прогностически значимую информацию. В заключение нужно отметить, что регистрация ЭЭГ важна для установления смерти мозга.
1. Некоторые разновидности межприступного паттерна ЭЭГ обозначают термином «эпилептиформные», поскольку они имеют отчетливую морфологию и наблюдаются на ЭЭГ у большинства пациентов с судорожными припадками, но редко регистрируются у пациентов с отсутствием типичной для эпилепсии клинической симптоматики. Эти паттерны включают спорадические спайки, острые волны и комплексы спайк-медленная волна. Не все спайк-паттерны свидетельствуют об эпилепсии: 14 Гц и 6 Гц позитивные спайки; спорадические спайки, регистрируемые во время сна (шлюзовые спайки), 6 Гц спайк-волна комплексы; психомоторный паттерн — все это паттерны спайков, клиническое значение которых не вполне выяснено. Межприступные данные следует интерпретировать с осторожностью. Хотя некоторые патологические паттерны могут свидетельствовать в пользу диагноза эпилепсии, даже эпилептиформные изменения, с некоторыми исключениями, слабо коррелируют с частотой и вероятностью возобновления эпилептических припадков. Всегда следует лечить пациента, а не ЭЭГ.
2. У большей части пациентов с недиагностированной эпилепсией регистрируется нормальная ЭЭГ. Однако эпилептиформная активность высоко коррелирует с клиническими проявлениями эпилепсии. Эпилептиформная ЭЭГ регистрируется только у 2 % пациентов, не страдающих эпилепсией, тогда как этот паттерн ЭЭГ фиксируется у 50—90 % пациентов с эпилепсией в зависимости от обстоятельств проведения записи и количества выполненных исследований. Наиболее убедительные доказательства в пользу диагноза «эпилепсия» у пациентов с эпизодическими клиническими проявлениями можно получить при регистрации ЭЭГ во время типичного эпизода.
3. ЭЭГ помогает установить, распространяется ли судорожная активность в период приступа на весь мозг (генерализованные припадки) или ограничена каким-либо очагом (очаговые или парциальные припадки) (рис. 33.2). Это разграничение важно, поскольку причины разных типов припадков могут быть различными при одинаковых клинических проявлениях.
4. В целом, обнаружение эпилептиформной активности ЭЭГ может помочь в классификации типа припадков, наблюдающихся у пациента.
Генерализованные припадки не очагового происхождения обычно ассоциированы с двусторонними синхронными вспышками спайков и комплексов спайк-волна.
Постоянная очаговая эпилептиформная активность коррелирует с парциальной, или очаговой, эпилепсией.
— Передние височные спайки коррелируют со сложными парциальными эпилептическими припадками.
— Роландические спайки коррелируют с простыми двигательными или чувствительными эпилептическими припадками.
— Затылочные спайки коррелируют с примитивными зрительными галлюцинациями или снижением зрения во время приступов.
5. Анализ ЭЭГ позволяет провести дальнейшую дифференцировку нескольких относительно специфических электроклинических синдромов.
Гипсаритмия характеризуется высоким вольтажом, аритмичным паттерном ЭЭГ с хаотическим чередованием длительных, мультифокальных спайк-волн и острых волн, а также многочисленными высоковольтажными аритмичными медленными волнами. Этот инфантильный паттерн ЭЭГ обычно регистрируется при патологии, характеризующейся инфантильными спазмами, миоклоническими подергиваниями и отставанием в умственном развитии (синдроме Уэста) и обычно указывает на выраженную диффузную дисфункцию мозга. Инфантильные спазмы представляют собой тонические сгибания и разгибания шеи, туловища и конечностей с отведением рук в стороны продолжительностью, как правило, 3—10 секунд. Данные ЭЭГ и клинического обследования не коррелируют с каким-либо определенным заболеванием, но свидетельствуют о наличие тяжелого поражения мозга в возрасте до 1 года.
Наличие на ЭЭГ комплексов 3 Гц спайк-волна связано с типичными абсансами (эпилепсия petit mal). Этот паттерн чаще всего наблюдается у детей в возрасте между тремя и пятнадцатью годами и усиливается при гипервентиляции и гипогликемии. Подобные ЭЭГ-изменения обычно сопровождаются определенной клинической симптоматикой, такой как появление неподвижного взгляда прямо перед собой, коротких клонических движений, отсутствием реакции на раздражители и отсутствием двигательной активности.
Генерализованные множественные спайки и волны (паттерн «полиспайк-волна») обычно ассоциирован с миоклонус-эпилепсией или другими генерализованными эпилептическими синдромами.
Генерализованные медленные паттерны спайк-волна частотой 1-2,5 Гц наблюдаются у детей в возрасте от 1 до 6 лет с диффузной дисфункцией мозга. Большинство из этих детей отстает в умственном развитии, а припадки не поддаются медикаментозному лечению. Триада клинических признаков, состоящая из задержки умственного развития, тяжелых эпилептических припадков и медленного ЭЭГ-паттерна спайк-волна носит название синдрома Леннокса-Гасто.
6. Очаговое замедление (дельта-активность) в межприступном периоде обычно указывает на наличие структурного повреждения мозга в качестве причины эпилептических припадков. Однако подобное очаговое замедление может быть преходящим следствием парциального эпилептического припадка и не свидетельствует о значимом структурном повреждении. Такое замедление может клинически коррелировать с преходящим послеприступным неврологическим дефицитом (феномен Тодда) и проходить в течение трех дней после приступа.
7. На данных ЭЭГ может основываться диагноз у пациента при записи пролонгированного эпилептиформного ЭЭГ-патгерна, лишь на короткое время сменяющегося нормальным ЭЭГ-ритмом, что является признаком бессудорожного эпилептического статуса.
8. Амбулаторный ЭЭГ-мониторинг представляет собой запись ЭЭГ в условиях свободного передвижения пациента вне ЭЭГ-лаборатории, как при холтеровском мониторировании при записи ЭКГ. Основное показание для использования этого метода — документирование возникшего припадка или другого феномена, особенно у пациентов, припадки у которых возникают спонтанно или в связи с какими-либо специфическими событиями или видами деятельности. Результат амбулаторного ЭЭГ-мониторинга зависит от поведения пациента, но отсутствие на ЭЭГ эпилептиформной активности в течение приступа не полностью исключает диагноз эпилепсии, т. к. запись через поверхностные электроды может не отображать эпилептические пароксизмы, возникающие в срединных височных, базальных фронтальных или глубоких среднесагиттальных структурах мозга.
9. Отсутствие эффекта от лечения очаговых эпилептических припадков иногда является показанием к операции по удалению патологического очага. Точное определение локализации эпилептогенной области мозга требует специализированного стационарного оборудования, позволяющего одновременно проводить видеозапись и регистрацию ЭЭГ. Методика с применением этого же оборудования часто используется для выяснения, являются ли наблюдающиеся у пациента припадки эпилептическими или они носят функциональный (психогенный) характер.
Когда назначают ЭЭГ?
Что такое электрическая активность мозга
Мозг состоит из нервных клеток – нейронов, которые обладают способностью передавать «по цепочке» электрические импульсы. На различные внешние раздражители реагируют различные участки мозга – в пределах этих участков нейроны передают единый импульс. Кроме того, при определенных условиях импульсы могут ослаблять или усиливать друг друга.
Электрические импульсы, возникающие в мозге, способен уловить электроэнцефалограф. Он состоит из электродов, присоединенных к компьютеру. Электроды, закрепленные на голове пациента, улавливают импульсы и передают их на компьютер для расшифровки и отображения. На бумаге импульсы отображаются в виде волн. Волны отличаются по характеристикам (частоте и амплитуде) и делятся на альфа-, бета-, дельта-, тета- и мю-волны.
Что показывает ЭЭГ
Электроэнцефалограмма позволяет специалисту увидеть признаки различных нарушений работы головного мозга и оценить их характер. Например, с помощью ЭЭГ можно распознать:
Как проводится процедура
На голову пациенту надевают шапочку с закрепленными на ней электродами. Врач исследует электрическую активность мозга пациента в состоянии покоя, просит моргнуть, чтобы учесть погрешности при моргании, а затем дополнительно воздействует на пациента, прося его глубоко подышать (гипервентиляция) и изучая его реакцию на вспышки света (фотостимуляция).
В каких случаях рекомендуют снять электроэнцефалограмму?
Противопоказания к ЭЭГ
Четких противопоказаний к процедуре нет. В некоторых случаях процедура может быть затруднена из-за открытых ран и травм, мешающих присоединению электродов, а также у детей младшего возраста и людей с некоторыми психическими расстройствами – т.к. им сложно сохранять покой, необходимый для проведения обследования и точной интерпретации результата.
Как готовиться к ЭЭГ
Не принимайте противосудорожные, седативные и бодрящие препараты за 3-4 суток до исследования, ограничьте также кофе и крепкий чай, энергетики и шоколад.
Перед процедурой голова должна быть хорошо вымыта и очищена от укладочных средств, волосы высушены;
За пару часов до исследования как следует поешьте, чтобы не допустить чувства голода и падения уровня сахара в крови – это может исказить результаты исследования;
Если планируется провести ЭЭГ в состоянии сна (обычно требуется при эпилепсии), ночь накануне исследования должна быть бессонной.
ЭЭГ в психиатрии и неврологии
ЭЭГ является чрезвычайно чувствительным вольтметром. Типичные сигналы ЭЭГ колеблятся в широком диапазоне. Электрические потенциалы, измеренные между любыми двумя электродами ЭЭГ, колеблются быстро, обычно много раз в секунду. Эти сигналы ЭЭГ являются результатом суммарных потенциалов поля, генерируемых возбуждающими и ингибирующими постсинаптическими потенциалами в вертикально ориентированных пирамидальных клетках коры.
На ЭЭГ бодрствующего и расслабленного здорового взрослого человека обычно преобладают частоты от 8 до 13 колебаний в секунду (альфа-активность от 8 до 13 Гц). Как только человек сосредотачивает на чем-то свое внимание или испытывает стресс, частота увеличивается до диапазона бета (выше 13 Гц). Когда взрослый начинает испытывать чувство сонливости, ритмы ЭЭГ замедляются до диапазона тета (от 4 до 8 Гц) и, наконец, до диапазона дельта (ниже 4 Гц) во время сна. Появление высокоамплитудной теты или любой дельты во время бодрствования является определенной патологией. Чрезмерная бета-активность во время бодрствования связана с тревожными расстройствами, она не считается аномалией ЭЭГ (по современным стандартам) и не может использоваться для диагностики тревожных состояний.
Чаще всего на ЭЭГ выявляется два типа отклонений : замедление нормальных ритмов и появление аномальной пароксизмальной (эпизодической) электрической активности, наводящей на мысль об эпилептическом процессе. Оба вида аномалий могут быть очаговыми и наводить на мысль о локализованном патологическом процессе, или генерализованными и более рассеянными, наводить на мысль о дегенеративном или метаболическом процессе. Если есть подозрение на замедление, пациент должен бодрствовать во время записи ЭЭГ; если подозревается пароксизмальная активность, ЭЭГ необходимо проводить как во время сна, так и в период бодрствования.
Пограничное расстройство личности
Исследования показали, что у пациентов с пограничным расстройством личности частота достоверных и менее выраженных нарушений ЭЭГ значительно выше, чем у пациентов с дистимическим расстройством. Аномалии (в основном замедление активности коры) чаще всего были двусторонними и имели фронтальное, височное или лобно-височное распределение. Было обнаружено, что у пациентов с пограничным расстройством личности наблюдается гораздо более высокая распространенность симптомов, обычно наблюдаемых при сложных парциальных припадках или эпизодической потери контроля, чем у пациентов с униполярной депрессией. Точно так же у пациентов с пограничным расстройством личности распространенность пароксизмальной ЭЭГ-активности была значительно выше, особенно, проявляясь в виде острых задних волнах (что указывает на эпилептический профиль).
Расстройства аутистического спектра
Эпилепсия часто встречается у детей с расстройствами аутистического спектра (ASD). У значительной части детей с аутизмом наблюдаются аномальные ЭЭГ, даже у тех, у кого никогда не было судорожного припадка. Нарушения ЭЭГ могут варьироваться от умеренных медленных аномалий до откровенных эпилептиформных разрядов (эпилептиформные разряды могут быть обнаружены только во время сна и иногда могут потребовать длительного наблюдения).
Вопрос о том, оказывает ли терапевтическое лечение на устранения пиков ЭЭГ и на психопатологическую симптоматику у детей с распространенными нарушениями развития и аутизмом, остается открытым.
Наиболее распространенным психическим расстройством, которое следует отличать от эпилепсии височной доли, является паническое расстройство. Здесь судороги были более короткими и более стереотипными, чем приступы паники. Кроме того, афазия и дисмнезия сопровождали судорожную активность у некоторых пациентов. Эта дифференциация может быть диагностически сложной, поскольку у пациентов с документально подтвержденными сложными частичными припадками височного происхождения могут быть сопутствующие неиктальные эпизодические эмоциональные симптомы, включая фобию, настоящие приступы паники и беспокойство.
Исследователи сравнили симптомы панического расстройства-агорафобии с симптомами сложных парциальных припадков. Из-за сходства они пришли к выводу, что оба этих расстройства могут иметь общий нейрофизиологический субстрат.
Распространенность аномальных ЭЭГ при агрессии варьирует в широких пределах: от 6,6% у пациентов с приступами ярости и эпизодическим насильственным поведением до 53% у пациентов с антисоциальным расстройством личности. Противосудорожные препараты могут блокировать эпилептиформные выделения ЭЭГ и могут приводить к значительному клиническому улучшению у лиц, проявляющих агрессивное поведение. Добавления карбамазепина для лечения пациентов с «насильственной шизофренией» с повторными агрессивными эпизодами, которые также демонстрируют нарушения в височной доле на ЭЭГ, но у которых в анамнезе нет судорожного расстройства. показали свою эффективность. Другие исследования показывают, что противосудорожная терапия может оказывать благотворное влияние на агрессивные тенденции независимо от наличия или отсутствия нарушений ЭЭГ.
Атипичное биполярное аффективное расстройство с быстрыми циклами
Исследователи сообщили о частоте в 7% определенных отклонений, свидетельствующих о судорожном расстройстве, и о дополнительных 19% умеренно патологических расстройствах дыхания, не являющихся диагностическими признаками судорожного расстройства у детей с СДВГ.
ЭЭГ-мониторинг или лекция для тех кому любопытно
1. Введение
Широкое распространение метода ЭЭГ-мониторинга в первой половине 90-х гг. произвело буквально революционные изменения в диагностике эпилепсии, позволило распознавать сложные в клиническом отношении судорожные припадки. Стало ясно, что многие виды судорожных приступов не укладываются в классическую картину, описанную в медицинских учебниках, что привело к пересмотру взглядов на диагностику и тактику лечения пациентов.
Проведение ЭЭГ назначается для получения ответов на следующие вопросы:
Прежде чем приступить к ответу на эти вопросы необходимо понять происхождение этого метода, а потом прийти к плодам, результатам многолетних исследований, которые в изобилии разрослись на этом мощном стволе.
2. Понятия, определяющие ВЭЭГ
2.1. ЭЭГ и эпилепсия
Основные понятия, которые можно выделить, разбирая понятие видео-ЭЭГ-мониторинг — ЭЭГ и эпилепсия.
Электроэнцефалография — метод исследования биоэлектрической активности головного мозга, основанный на определении разности электрических потенциалов, генерируемых нейронами в процессе их жизнедеятельности. Регистрирующие электроды располагают так чтобы на записи были представлены все основные отделы мозга. Получаемая запись — ЭЭГ — суммарная электрическая активность миллионов нейронов, представленной преимущественно потенциалами дендритов и тел нервных клеток: возбудительными и тормозными постсинаптическими потенциалами и частично — потенциалами дендритов и тел нервных клеток. То есть ЭЭГ — как бы визуализированный результат функциональной активности головного мозга.
Здесь наверное стоило бы уделить долю внимания анатомии нейрона и его физиологии.
Нейрон является главной клеткой центральной нервной системы. Формы нейронов чрезвычайно многообразны, но основные части неизменны у всех типов нейронов: тело и многочисленных разветвленных отростков. У каждого нейрона есть два типа отростков: аксон, по которому возбуждение передается от нейрона к другому нейрону, и многочисленные дендриты (от греч. дерево), на которых заканчиваются синапсами (от греч. контакт) аксоны от других нейронов. Нейрон проводит возбуждение только от дендрита к аксону.
Основным свойством нейрона является способность возбуждаться (генерировать электрический импульс) и передавать (проводить ) это возбуждение к другим нейронам, мышечным, железистым и другим клеткам.
Нейроны разных отделов мозга выполняют очень разнообразную работу, и в соответствии с этим форма нейронов из разных частей головного мозга также многообразна.
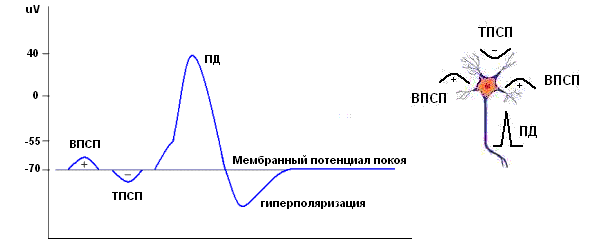
Нейрон. Возбуждающие и тормозные ПСП, потенциал действия.
Обычная спонтанная ЭЭГ, ее основные ритмы возникают в результате пространственной и временной суммации постсинаптических потенциалов (ПСП ) большого количества корковых нейронов. Временные характеристики процесса суммации достаточны медленны по сравнению с длительностью ПД.
Таким образом, в генерации ЭЭГ принимают участие и постсинаптические потенциалы и потенциалы действия. Основная ритмика ЭЭГ определяется градуальными изменениями постсинаптических потенциалов благодаря пространственной и временной суммации отдельных ПСП в больших популяциях нейронов, которые относительно синхронизированы и находятся под воздействием подкоркового водителя ритма. Пароксизмальные же события, синхронизирующие значительное количество нейронов, которые продуцируют вспышки потенциалов действия, отвечают за формирование многих эпилептиформных феноменов ЭЭГ, в частности комплексов спайк-волна.
Собственно изучением всего этого процесса и занимается электроэнцефалография.
2.2. История изучения ЭЭГ
Начало изучению электрических процессов мозга было положено Д. Реймоном (Du Bois Reymond) в 1849 году, который показал, что мозг, также как нерв и мышца, обладает электрогенными свойствами.
Начало электроэнцефалографическим исследованиям положил В.В.Правдич-Неминский, опубликовав 1913 году первую электроэнцефалограмму записанную с мозга собаки. В своих исследованиях он использовал струнный гальванометр. Так же Правдич-Неминский вводит термин электроцереброграмма.
Первая запись ЭЭГ человека получена австрийским психиатром Гансом Бергером в 1928 году. Он же предложил запись биотоков мозга называть «электроэнцефалограмма ».
По мере совершенствования компьютерной техники в 1996 году осуществлена методика амбулаторной полиграфической записи посредством 17-канального электроэнцефалографа (16 каналов ЭЭГ и 1 канал ЭКГ) с использованием переносного персонального компьютера (ноутбука ) [Ebersole J. S. et al, 1996].
И наконец к концу 20 века у в арсенале эпилетологических и нейрофизиологических служб получается несколько видов методики ЭЭГ: рутинная ЭЭГ, холтеровское ЭЭГ и ВЭЭГ.
ЭЭГ стал «лезвием бритвы», наиболее качественным и информативным методом диагностики формы эпилепсии и позволяет регистрировать клинико-электроэнцефалографический коррелят эпилептического приступа, что дает возможность установить более точный диагноз и назначить рациональную схему антиэпилептической терапии.
3. Проведение ЭЭГ. Взгляд с 3 позиций
ЭЭГ мониторинг можно рассмотреть с 3 позиций: пациента, врача который проводит исследование в данный момент и со стороны врача, который расшифровывает видео-ЭЭГ-мониторинг постфактум.
Как предисловие стоит просто назвать показания и противопоказания к проведению этого исследования (Авакян )
Противопоказания:
Противопоказаний к проведению ЭЭГ нет.
3.1. Устройство ВЭЭГ-лаборатории
Сутью метода ВЭЭГ является непрерывная запись ЭЭГ сигнала и видеоизображения пациента в течение длительного времени. Минимальная продолжительность исследования 15 минут, максимальная не лимитирована (до 7-14 суток). Обязательным условием является идеальная синхронизация видеоизображения и ЭЭГ во времени.
Основой системы ЭЭГ-мониторинга является многоканальный усилитель сигналов, имеющий возможность записи 19-32-64-128-канальной ЭЭГ, ЭКГ-канала, датчика дыхания, электромиографических и электроокулографических каналов.
К усилителю подключаются соответствующие регистрирующие датчики. Крепление ЭЭГ-электродов для длительной регистрации производится с помощью специальной шапочки или клеящей пасты. Конструкция электродной системы позволяет пациенту перемещаться по палате, не доставляет неудобств и делает проведение исследования комфортным.
Сигналы с усилителя посредством проводной или беспроводной связи направляются на рабочую компьютерную станцию.
Видеоизображение записывается посредством цифровых видеокамер, количество их может быть произвольным, в большинстве систем предусмотрена возможность использования 1-2 камер.
Обработка результатов производится изучением синхронного изображения ЭЭГ и видеоизображения, скорость прокрутки изображения выбирается произвольно. Программа обработки ЭЭГ включает возможности спектрального и когерентного анализа, программ трехмерной локализации диполя, и других вариантов компьютерного анализа.
Отделение видео-ЭЭГ-мониторинга должно включать в себя 3 основных звена:
3.2. Схемы монтажа, подготовка пациента и начало исследования
В соответствии с системой «10 –20» у испытуемого делают три измерения черепа:
Электроды, расположенные по средней линии, отмечаются индексом Z; отведения на левой половине головы имеют нечетные индексы, на правой — четные.
Отведения в системе «10 –20»:
Крепление и наложение электродов осуществляется в следующем порядке:
После правильной установки и калибровки начинается само ВЭЭГ-исследование. В сегодняшней практике используются ВЭЭГ исследования длиной 4-5 часов (утренние /дневные/вечерние), длиной 9-10 часов (ночные ), длиной 24 часа и более (холтеровские ВЭЭГ-мониторинги). Наиболее распространенными сегодня, являются короткие ВЭЭГ-исследования (60 %), далее ночные — 36%, холтеровские — 4-5%
Премедикация перед исследованием, как правило, не проводится, поскольку введение препаратов, не входящих в схему лечения, может менять картину ЭЭГ, что не позволит оценить истинные параметры биоэлектрической активности мозга.
Не рекомендуется отмена или изменение схемы лечения в день исследования, что не позволит оценить эффекты терапии.
Принципиальное значение в диагностике эпилепсии имеет ЭЭГ сна. По мнению ведущих специалистов».. регистрация ЭЭГ в течение одной минуты поверхностного сна дает больше информации для диагностики эпилепсии, чем час исследования в состоянии бодрствования».
4. Понятия нормы и патологии в ВЭЭГ
Стойкое увеличение амплитуды бета активности свыше 25 мкВ, особенно с распространением её на задние отведения — признак патологии, однако, нозологически не специфичной. Традиционно усиление бета активности ( «excessive fast») связывалось с текущим эпилептическим процессом.
Тета ритм. Ритм частотой 4-7 Гц, по амплитуде, обычно превышающий основную активность фоновой записи. Встречается различной степени выраженности на ЭЭГ у всех здоровых детей. Тета активность начинает регистрироваться в центральных отделах уже с 3-недельного возраста, постепенно нарастая с возрастом и достигая максимума в 4-6 лет. В этом возрасте тета ритм является доминирующим на ЭЭГ у детей. Большинство исследователей считают, что у подростков и молодых взрослых при бодрствовании с закрытыми глазами низкоамплитудная тета активность (не превышающая амплитуды фона) частоты 6-7 Гц с бифронтальным преобладанием является нормальной, если она не превышает 35% фоновой записи.
Сон является мощным активатором эпилептиформной активности. Неврологу, а тем более эпилептологу, важно уметь идентифицировать фазы и стадии сна. Известно, что эпилептиформная активность отмечается преимущественно в I и II стадии медленного сна, тогда как во время «дельта сна» и в периоде ФБС она чаще всего подавляется.
В настоящее время для дифференциации стадий сна применяется классификация Dement & Kleitman в модификаций Recbtshaffen & Kales (1968 ), Согласно этой классификации выделяются 2 фазы сна: фаза медленного сна (ФМС ) и фаза быстрого сна (ФБС ),
ФМС (в англоязычной литературе — non-REM sleep) развивается на фоне ослабления влияния активизирующей коры, восходящей ретикулярной формации и усиления активности синхронизирующих тормозящих структур.
В ФМС выделяют 4 стадии.
I стадия сна (дремота ) характеризуется умеренным замедлением основной активности на ЭЭГ. Проявляется постепенным исчезновением альфа ритма и появлением ритмичной тета активности в центральной и лобно-центральной области, Может появляться периодическая ритмическая высокоамплитудная медленная активность частотой 4-6 Гц в лобных отведениях. Длительность I стадии сна у здорового человека составляет не более 10-15 минут.
II стадия сна (стадия «сонных веретен»). Наблюдаются следующие феномены. 1. Характерный признак II стадии сна — появление «сонных веретен» или сигма-ритма. Этот феномен представляет собой ритмические веретенообразно нарастающие и снижающиеся по амплитуде вспышки с частотой 12-16 Гц и амплитудой 20-40 мкВ, преимущественно в центрально-париетальных отделах. Длительность «сонных веретен» колеблется от 0 до 2 сек. Высокоамплитудные и продолжительные (около 3 сек) сонные веретена с преобладанием в лобных отведениях — обычно признак патологии.
III стадия сна характеризуется нарастанием амплитуды и количества медленных волн, преимущественно, дельта диапазона. Регистрируются К-комплексы и «сонные веретена». Дельта волны на эпохе анализа ЭЭГ занимают до 50% записи. Отмечается снижение индекса бета активности.
IV стадия сна характеризуется исчезновением «сонных веретен» и К-комплексов, появлением высокоамплитудных (не менее 50 мкВ> дельта волн, которые на эпохе анализа ЭЭГ составляют более 50% записи. III и IV стадии сна являются наиболее глубоким сном. Они объединены под общим названием «дельта сон».
В фазе быстрого сна (парадоксальный сон, REM-сон) отмечается ослабление влияния тормозящей ретикулярной формации и усиление десинхронизирующих активизирующих механизмов. При входе в ФБС нарастает бета активность. Данная фаза сна характеризуется появлением на ЭЭГ картины десинхронизации в виде нерегулярной активности с одиночными низкоамплитудными тета волнами, редкими группами замедленного альфа ритма и острыми «пилообразными » волнами. ФБС сопровождается быстрыми движениями глазных яблок и диффузным снижением мышечного тонуса. Именно в эту фазу сна у здоровых людей происходят сновидения. Начало сна с фазы быстрого сна или возникновение ее менее, чем через 15 минут после засыпания — признак патологии.
Нормальный сон взрослых и детей состоит из чередования серии циклов ФМС и ФБС. ФМС наиболее выражена в первую половину ночи и занимает 75% всего сна. Во второй половине ночи наиболее представлена ФБС (фаза сновидений), которая занимает около 25% ночного сна. Продолжительность одного цикла сна у детей младшего возраста составляет 45-55 минут; у взрослых 75-100 минут. За ночь у здорового человека возникает от 4 до 6 циклов сна.
4.3. Медленноволновая активность.
Медленноволновая активность. Этот термин включает в себя активность на ЭЭГ в форме замедления ритма по сравнению с возрастной нормой. Согласно международной классификации выделяют следующие варианты медленноволновой активности:
Замедление основной активности констатируется, когда основные ритмы имеют более медленные частотные характеристики по сравнению с возрастной нормой: в 1 год — частота менее 5Гц, в 4 года — менее 6 Гц, в 5 лет — менее 7Гц, в 8 лет и старше — менее 8 Гц.
Периодическое замедление. Периодическое замедление может быть нерегулярным и ритмическим, генерализованным и региональным. Выраженное периодическое ритмическое генерализованное замедление (обычно с преобладанием в лобных отведениях) иногда наблюдается при генерализованных формах эпилепсии. Нерегулярное региональное замедление (чаще в височных отведениях) может быть косвенным ЭЭГ признаком парциальной эпилепсии или локального органического поражения головного мозга.
4.4. Провоцирующие пробы
Провоцирующие пробы. Фоновая запись биоэлектрической активности головного мозга осуществляется в состоянии пассивного бодрствования пациента с закрытыми глазами. С целью выявления нарушений ЭЭГ применяются провоцирующие пробы, Наиболее значимые из них следующие:
Подробно остановимся на первых.
Проба на открывание-закрывание глаз служит для установления контакта с пациентом. При этом медицинский работник убеждается, что пациент находится в сознании и выполняет инструкции. Данная проба позволяет выявить реактивность альфа-ритма и других видов активности на открывание глаз. В норме при открывании глаза блокируется альфа ритм, нормальная и условно нормальная медленноволновая активность. Наоборот, отсугсгвие реакции паттернов на открывание глаз — как правило, признак патологической активности. Блокирование при открывании глаз затылочной пик-волновой активности у пациентов с доброкачественной затылочной эпилепсией Гасто является важным дифференциальным признаком с симптоматической затылочной эпилепсией. Следует помнить, что при некоторых формах фотосенситивной эпилепсии, эпилепти-формная активность на ЭЭГ возникает в момент закрывания глаз. Это может быть связано с исчезновением фиксации взора при закрытых глазах. Данный феномен был описан Panayiotopoulos (1998 ) и назван им «fixation off» или фотосенситивностью.
Гипервентиляция реально проводима у детей после 3-х лет. Продолжительность от 3 мин у детей до 5 мин у взрослых. Гипервентиляцию нельзя проводить в самом конце записи ЭЭГ, так как патологическая активность нередко появляется спустя некоторое время после окончания пробы. Основное назначение гипервентиляции — выявление генерализованной пик-волновой активности, а иногда и визуализация самого приступа (обычно абсанса). Реже появляется региональная эпилептиформная активность. Согласно наблюдениям Благо-склоновой Н.К. и Новиковой Л. А. (1994 ), появление пароксизмальных вспышек медленных волн при гипервентиляции свойственно здоровым детям и подросткам и является вариантом нормы. По мнению Daly & Pediey (1997 ), патологическая реакция на гипервентиляцию включает только появление на ЭЭГ пик-волновой активности или выраженной асимметрии паттернов. Принципиально важно, что любая другая реакция, в том числе и появление дельта активности, — индивидуальный вариант нормы. Таким образом, согласно современным воззрениям, оценка пароксизмальной генерализованной (нередко с бифронтальным преобладанием) ритмической тета-дельта активности при гипервентиляции как гипотетической «дисфункции мезо-диэнцефальных структур» несостоятельна. Подобная оценка нормальных, по своей сути, паттернов не имеет никакого значения для клиники, приводит к терминологической путанице и напрасному беспокойству, как врачей неврологов, так и самих пациентов.
Ритмическая фотостимуляция (РФС ) является важнейшей пробой для выявления патологической активности при фотосенситивных формах эпилепсии. Используется классическая методика Jeavons & Harding (1975 ). Лампа стробоскопа должна находиться на расстоянии 30 см от закрытых глаз пациента. Необходимо использование широкого спектра частот, начиная от 1 вспышки в сек и, заканчивая частотой 50 Гц. Наиболее эффективна в выявлении эпилептиформной активности стандартная РФС с частотой 16 Гц. Возможны следующие реакции на РФС:
Артефакты представляют собой любые графоэлементы на ЭЭГ, не являющиеся отражением электрической активности головного мозга. Подразделяются на механические и биоэлектрические. Механические артефакты бывают инструментальные, электродные и от электросети. Наиболее распространен артефакт вследствие «наводки » от сети переменного тока (отсутствие заземления, использование рядом различной медицинской аппаратуры) в виде появления синусоидальных колебаний частоты 50 Гц.
Биоэлектрические артефакты подразделяются на следующие:
При этом врач осуществляющий мониторинг должен уметь дифференцировать эти артефакты. Если, например, артефакт не уходит с течением времени, необходимо проверить электрод на полноценность соединения с усилителем, с пациентом и в случае необходимости заменить его/настроить.
5. Эпилептиформная активность
Эпилептиформная активность характеризуется появлением на ЭЭГ острых волн или пиков, которые резко отличаются от основной активности фона и возникают преимущественно у лиц, страдающих эпилепсией. Классификация нарушений ЭЭГ, принятая Американской ассоциацией нейрофизиологов [Daly & Pedley, 1997], придерживается строгой терминологии в обозначении патологических феноменов. В классификации общепринят термин «эпилептиформная активность», в связи с его исключительным применением к электроэнцефалографическим феноменам.
Согласно классификации нарушений ЭЭГ различают 9 межприступных (интериктальных ) и два приступных (иктальных ) эпилептиформных паттерна.
Межприступные эпилептиформные изменения:
Иктальные эпилептиформные изменения:
Рассмотрим все указанные варианты эпилептиформных нарушений на ЭЭГ:
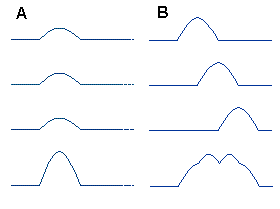
1. Пики (спайки ) — эпилептиформный феномен, отличный от основной активности и имеющий пикообразную форму. Период пика составляет от 40 до 80 мсек. Это специфичный эпилептиформный паттерн, который наблюдается в рамках различных форм эпилепсии (генерализованных и парциальных). Одиночные пики встречаются исключительно редко; обычно они предшествуют появлению волн. Согласно базисным принципам электрофизиологии, появление спайков на ЭЭГ отражает процессы возбуждения корковых нейронов, а медленных волн — процессы торможения.
4. Комплексы пик-медленная волна — представляют паттерн, состоящий из пика и следующей за ним медленной волны. Наиболее часто комплексы пик-медленная волна регистрируются в виде генерализованных разрядов, представленность и амплитуда которых усиливается в ФМС, при ГВ и РФС. Данная ЭЭГ картина высоко специфична для идиопатических генерализованных форм эпилепсии детского и юношеского возраста. Однако по данным Doose & Baier (1987 ), в 10-17% случаев генерализованные комплексы пик-медленная волна могут быть обнаружены у клинически здоровых лиц, в основном, у родственников пробандов с абсансными формами эпилепсии.
В виде единичных паттернов комплексы пик-медленная (или острая-медленная) волна встречаются при криптогенных и симптоматических формах парциальной эпилепсии.
5. Комплексы пик-медленная волна с частотой 3 Гц — представляют регулярный разряд генерализованных паттернов, состоящих из единичных спайков со следующей медленной волной с частотой от 2,5 до 3,5 Гц. Согласно классификации нарушений ЭЭГ, для отнесения паттернов в данную группу, продолжительность этих комплексов должна составлять более 3 секунд. Частота комплексов во время разряда непостоянна. В начале разряда она составляет 3-4 Гц, тогда как к финалу снижается до 2,5-2,25 Гц. Характерно амплитудное преобладание паттернов в лобных отведениях. Медленный сон вызывает активацию пик-волновых комплексов. При этом продолжительность разрядов во время сна укорачивается и одновременно возможно некоторое замедление частоты комплексов. Данный ЭЭГ паттерн характерен для абсансных форм эпилепсии, особенно — детской абсанс эпилепсии. Продолжительность разряда пик-волновых комплексов более 3 сек с высокой вероятностью является иктальным феноменом типичных абсансов.
11. ЭЭГ статуса определяется в случае продолженных эпилептиформных паттернов ЭЭГ приступа или часто повторяющихся паттернов ЭЭГ приступа без восстановления нормального ритма фоновой записи между ними. Следует отметить, что ЭЭГ статуса может не коррелировать с клиническими симптомами эпилептического статуса. Классический тому пример — электрический эпилептический статус медленного сна; тяжелая форма эпилепсии с выраженными когнитивными нарушениями, при которой частота и выраженность эпилептических приступов может быть минимальна или приступы отсутствуют вовсе. Таким образом, даже высоко специфичные паттерны ЭЭГ приступа и ЭЭГ статуса, следует рассматривать только в контексте с клиническими данными. Особенности иктальной ЭЭГ при различных типах эпилептических приступов в рамках отдельных форм эпилепсии будут рассмотрены в следующих главах.
6. Расшифровка и заключение ЭЭГ
Таким образом мы подошли к интерпретации ЭЭГ-нарушений
Эти рекомендации не являются строгими правилами. Они относятся в первую очередь к стандартной ЭЭГ. При описании более специализированных записей (неонатальные записи, электроцеребральное молчание) представление технических деталей должно быть более полным — в соответствии со стандартами ACNS (1 — «Minimum Technical Requirements (MTR ) for Performing Clinical EEG»; 2 — «Minimal Technical Standards for Pediatric Electroencephalography»; 3 — «Minimum Technical Standards for EEG Recording in Suspected Cerebral Death»).
Отчет ВЭЭГ должен состоять из 3 основных частей:
1. Введение.
Введение должно начинаться с описания специальной подготовки, если таковая предпринималась перед записью.
2. Описание.
Описание ЭЭГ должно включать все характеристики записи, включая нормальные и аномальные, представленные объективным способом, максимально избегая утверждений об их значимости.
Целью является полный и объективный отчет, который позволит другим ЭЭГ-специалистам придти к выводу касательно нормальности или степени аномальности записи по описанию — без необходимости просматривать исходную ЭЭГ. Этот вывод может отличаться от исходного вывода, поскольку в определенной мере субъективен.
Если проводились тесты — должны быть описаны реакции на открытие и закрытие глаз, а также произвольных, целенаправленных движений. Включается описание указания на симметрию или асимметрию, полноту или неполноту, устойчивость или неустойчивость.
Если аномалия является эпизодической, необходимо обратить внимание на отсутствие или наличие периодичности между эпизодами, ритмичность или иррегулярность паттерна внутри каждого эпизода. Необходимо представить временной диапазон продолжительности эпизодов.
Нет нужды указывать на отсутствие определенных характеристик, за исключением нормальных, — таких как низкоамплитудная быстрая активность, сонные веретена, и др. Такие фразы как «отсутствие фокальной патологии» или «нет эпилептиформных нарушений» могут использоваться только в разделе интерпретации — при наличии явного или предполагаемого запроса направляющего доктора. Они не должны использоваться в описательной части.
3. Интерпретация.
(I ) Впечатление — это субъективное мнение специалиста о степени нормальности записи. Описание записи предназначено, в первую очередь, для электроэнцефалографиста, который использует его для последующего вывода, или другого эксперта, и должно быть детальным и объективным. Впечатление, с другой стороны, пишется в первую очередь для направляющего врача, и, следовательно, должно быть по возможности сжатым. Большинство клиницистов из предшествующего опыта предполагают, что чтение детального описания не дает им существенно новой информации, и поэтому ограничиваются интерпретаций. Если оно слишком большое и выглядит иррелевантно клинической картине, клиницист может потерять интерес, что в итоге приводит в снижению пользы от всего ЭЭГ отчета. Если запись считается аномальной, желательно указывать ее степень — с целью облегчить сравнение между повторными исследованиями. Поскольку эта часть отчета носит довольно субъективный характер, степень нарушений может варьировать от лаборатории к лаборатории. Однако в каждой лаборатории следует четко определять критерии степени нарушения и строго следовать им.
После определения степени нарушений, необходимо указать причины, на основе которых строится вывод. Если присутствуют несколько видов нарушений, желательно ограничиться списком из двух или трех главных нарушений, которые наиболее характерны для данной записи. Если перечислять все нарушения, наиболее существенные «растворяются » в тексте и теряется значимость выводов. При наличии данных предыдущих ЭЭГ записей, необходимо включать их сравнение с результатами данного исследования.
(II ) Клиническая корреляция — это попытка показать насколько данные ЭЭГ укладываются (или нет) в общую клиническую картину. Оно может варьировать — в зависимости от того, кому оно адресуется. Для адресата, далекого от неврологии или ЭЭГ, оно должно быть более тщательным и выверенным.
Если ЭЭГ аномальная — это указывает на церебральную дисфункцию, поскольку ЭЭГ является отражением церебральной функции. Тем не менее, фраза «церебральная дисфункция» может звучать излишне угрожающе и должна использоваться только когда нарушение квалифицируется как «более чем легкое» и когда имеется достаточно клинической информации, чтобы считать такой вывод реалистичным в данном клиническом контексте. В остальных случаях допустимы предложения типа «Запись указывает на легкую иррегулярность церебральной функции». Определенные паттерны ЭЭГ являются подтверждающими для более или менее специфических клинических ситуаций; дельта фокус может говорить о структурном поражении в соответствующем клиническом контексте; определенные типы спайков или острых волн подтверждают потенциальный эпилептогенез. Если нарушение ЭЭГ соответствует клинической информации, которая содержит диагноз или подозрение на наличие подобного состояния, можно указать, что данные ЭЭГ согласуются или подтверждают диагноз.
Цифровые способы записи, генерации и передачи отчета позволяют, при необходимости, включать в отчет короткие отрезки реальной записи, в том числе с примерами нарушений.
7. ВЭЭГ-мониторинг в оценке эффективности противосудорожной терапии
Одним из основных критериев объективизации действия противоэпилептических препаратов является изменение биоэлектрической активности мозга, регистрируемое с помощью ЭЭГ.
Эти изменения носят различный характер и зависят от формы эпилепсии и применяемой терапии.
Помимо воздействия антиконвульсантов на эпилептическую активность, они также оказывают влияние на характер фоновой ритмической активности. Хорошо описаны изменения фоновой ритмики, появляющиеся при длительном приеме бензодиазепинов и барбитуратов.
При прогрессирующем течении заболевания отмечается нарастание индекса эпилептической активности в очаге.
Другим маркером отрицательной динамики является появление дополнительных очагов эпилептической активности. Они могут быть зависимы от первичного очага или существовать независимо.
К характеристикам проградиентного течения заболевания относится появление феномена вторичной билатеральной синхронизации (ВБС ).
К ЭЭГ-критериям, отражающим положительное влияние ПЭП, относятся: снижение индекса пароксизмальности в очаге, уменьшение количества эпилептических очагов и регресс эффекта ВБС.
Динамические ВЭЭГ-исследования в период отмены терапии с высокой точностью позволяют оценить риск возобновления приступов.
8. Эффективность ЭЭГ-мониторинга
Была проанализирована достоверность направляющего диагноза «Эпилепсия » у первичных пациентов, поступающих в эпилептологический стационар (НПЦ медицинской помощи детям, ДЗ Москвы).
Исследуемая группа составила 1154 пациента в возрасте от 0 до 18 лет. Всем пациентам проводились следующие методы обследования: оценка нервно-психического статуса, видео-ЭЭГ-мониторинг продолжительностью 6 и более часов, и, в большинстве случаев, МРТ головного мозга.
9. Заключение
Успешное лечение эпилепсии напрямую зависит от своевременно и правильно установленного диагноза. Использование неинформативных методов диагностики на стартовом этапе лечения эпилепсии приводит к трудностям в подборе адекватной терапии, прогрессированию заболевания. В ЭЭГ это проявляется в виде появления множественных вторичных очагов эпилептической активности, развитию феномена вторичной билатеральной синхронизации при фокальных формах и значительному нарастанию индекса генерализованных разрядов при генерализованных формах эпилепсии.
Нередко наличие у пациента эпилептических приступов, несмотря на их очевидную курабельность, побуждает врача необоснованно вводить социальные ограничения, применять полипрагмазию в лечении.
С другой стороны, необоснованная констатация ремиссии у пациентов с эпилепсией также имеет неблагоприятные для пациента последствия, поскольку сохраняются клинически «невидимые » виды приступов или эпилептиформная активность на ЭЭГ.
Отсутствие изменений в записанном фрагменте ЭЭГ бодрствования длительностью до 30 мин (рекомендации ILAE) может создать ложное впечатление о положительной динамике на фоне лечения. Опираясь на полученные данные, врач может ошибочно констатировать клинико-энцефалографическую ремиссию. С другой стороны, выявление эпилептической активности на контрольной динамической ЭЭГ на фоне подобранной терапии может содержать фрагмент эпилептической активности, которую врач ошибочно трактует как «отрицательную динамику». В некоторых случаях на коротких фрагментах записи ЭЭГ-характеристики могут выглядеть как «нормальные » при сохраняющихся приступах. При этом объективный анализ продолженной записи свидетельствует, что характер биоэлектрической активности у пациента значимо не менялся. Ошибки при интерпретации связаны с чередованием нормальных и патологических фрагментов ЭЭГ.
Можно утверждать, что объективная трактовка изменений ЭЭГ может проводиться только при проведении ВЭЭГ-мониторинга.
Введение в алгоритм диагностики и динамического обследования ВЭЭГ-мониторинга позволяет, используя объективные клинико-нейрофизиологические критерии, своевременно диагностировать заболевание, оценивать состояние больного на разных этапах лечения, оптимизировать терапевтическую тактику и избегать диагностических ошибок у пациентов с эпилепсиями и эпилептическими синдромами.
Анализ длительного катамнеза больных эпилепсией (взрослых и детей) позволил разработать и внедрить в специализированных отделениях и кабинетах высокодостоверный комплексный клинико-нейрофизиологический подход к дифференциальной диагностике эпилепсий и судорожных синдромов, значительно повысить качество проводимой терапии в этой сложной группе пациентов.
Врач-педиатр, врач высшей категории,
невролог Тамбиев И. Е..
Ковалев И. Г.