Что такое эктопия шейки матки при беременности
Что такое эктопия шейки матки при беременности
Эктопия шейки матки (ЭШМ) относится к нормальной кольпоскопической картине [4;19], выявляется с частотой от 17 до 50 %, преобладает в определенных субпопуляциях: у подростков и беременных женщин, а также среди женщин, принимающих гормональные контрацептивы [23]. Доброкачественные заболевания шейки матки при беременности выявляются у 78,6 % женщин, ЭШМ – у 24,0 % беременных [3].
Приобретенная ЭШМ является заболеванием с достаточно изученными экзо- и эндогенными факторами риска: урогенитальной инфекцией, воспалительными заболеваниями органов малого таза, ранним сексуальным дебютом, менархе до 12 лет, менструально-овариальными нарушениями, снижением репродуктивной функции, экстрагенитальной и гинекологической патологией, профессиональными вредностями, табакокурением, травмированием шейки матки в родах, при абортах, использованием барьерных методов контрацепции [3;11].
Несмотря на то, что ЭШМ относится к невоспалительным заболеваниям шейки матки (ШМ), при цитологическом исследовании отделяемого из шейки матки при беременности в норме в 58 % случаев отмечается наличие признаков воспаления [3].
Наличие воспалительных изменений является характерной особенностью доброкачественных процессов шейки матки при беременности [3]. Действительно, если вне беременности для неосложненной эктопии шейки матки при цитологическом исследовании характерны клетки плоского эпителия поверхностного и промежуточного слоев (цитограмма без особенностей), пролиферация цилиндрического эпителия; патогномоничная цитограмма эндоцервикоза, то для осложненной формы – цитограмма воспаления. При расширенной кольпоскопии в случае приобретенной эктопии шейки матки определяется цилиндрический эпителий с различными вариантами зоны трансформации. Так, нормальная зона трансформации представляется бледно-серыми язычками многослойного плоского эпителия на фоне яркой поверхности цилиндрического эпителия, протоки желез могут быть и открытыми, и закрытыми. Цилиндрический эпителий визуализируется в виде гроздьевидных скоплений ярко-красных сосочков округлой или продолговатой формы. Необходимо отметить, что у 40 % женщин с эктопией шейки матки выявляются такие аномальные кольпоскопические признаки, как лейкоплакия, пунктация, мозаика, йоднегативные зоны [11].
У беременных с ЭШМ частота воспалительных изменений в I триместре составляет 22,9 %, ко II триместру увеличивается в 2 раза, к III триместру – в 4 раза [13].
По данным F. Bánhidy и колл. (2010), ЭШМ ассоциирована с увеличенным риском врожденных аномалий плода: гипоспадии (OR 95 % CI: 4.5, 2.1-9.7) и кардиоваскулярных аномалий (OR 95 % CI: 3.4, 1.6-7.1) [18].
При беременности установлены характерные особенности кольпоскопии для ЭШМ, как и для других доброкачественных процессов в ШМ: усиленная васкуляризация, децидуоз, неравномерное утолщение эпителия, неспецифичность пробы Шиллера, аномальные картины. Так, при беременности и отсутствии доброкачественных заболеваний ШМ частота децидуоза составляет 17 %, при эктопии ШМ – 46,1 % [3]. Согласно международной классификации кольпоскопических терминов (июль 2011 года, Рио-де-Жанейро) децидуоз при беременности относят к нормальной кольпоскопической картине [1]. Различают две формы децидуоза шейки матки: опухолевидную (одиночное возвышение светло-розового или желтого цвета с множеством мелких сосудов) и полиповидную (полип белого цвета с множеством мелких анастомозирующих между собой сосудов, исходящий из цервикального канала [12].
Согласно исследованиям Зароченцевой Н.В. (2008) установлены особенности изменений шейки матки, обусловленные беременностью: появление отечности эпителия, усиление продукции секрета; незначительное зияние наружного зева, увеличение в размерах желез; смещение стыка эпителия в сторону эктоцервикса (физиологическая эктопия ectopiagravidarum) в 22,0 % и в 24,0 % случаев во II в III триместрах соответственно; немые иоднегативные зоны в 16,0 % и в 28,0 % только во II и III триместрах соответственно [3].
По мнению Сидоровой И.С. и Атабиевой Д.А. (2013), начиная с I триместра беременности при кольпоскопии определяется усиление окрашивания эктопии шейки матки в красный цвет, удлинение и отёчность сосочков цилиндрического эпителия, появление терминальных петель кровеносных сосудов. Более интенсивная васкуляризации и гиперемия шейки матки вследствие беременности может обусловить в 14,8 % случаев кровоточивость с поверхности эктопии. Для II триместра беременности характерно увеличение размеров эктопии, усиление васкуляризации шейки матки, более выраженная секреция слизи у 48,6 % женщин, появление множественных мелких кистовидно расширенных желез у 37,1 %. Во II триместре беременности у 42,8 % женщин с эктопией шейки матки диагностируются кольпоскопические признаки цервицита. Максимальные изменения в шейке матки определяются в III триместре беременности. Децидуоз выявляется у 47,2 % женщин, кровоточивость с поверхности эктопии у 37,8 % женщин. Однако при беременности кольпоскопические маркеры экзо- и эндоцервицита (гиперемия, отек, повышенная васкуляризация) могут отражать физиологические (гестационные) изменения в шейки матки, что требует дифференциальной диагностики [13]. Частота воспалительных изменений шейки матки к III триместру беременности возрастает в 4 раза при наличии цилиндрического эпителия на шейке матки [5].
Известно, что доброкачественные заболевания шейки матки ассоциированы с урогенитальной инфекцией, особенно с папилломовирусной. Однако, если УГИ при наличии лейкоплакии выявляется в 56 % случаев, при CIN в 95,5 %, при полипах в 38,8 %, то при эктопии шейки матки в 32,4 %, что сопоставимо с данными при здоровой шейке матки – 34 % [3].
Chlamydiatrachomatis является самой распростанненной ИППП, наиболее часто выявляется у молодых женщин с эктопией шейки матки [21]. По данным Lee V. и др. (2006), при обследовании 231 женщин со средним возрастом женщин 16–24 лет ЭШМ была выявлена в 46,3 %. У 68,2 % женщин с эктопией шейки матки в ближайшие 3 месяца был один половой партнер, у 28 % – два, у 3,7 % – три. 36,4 % женщин были курящими, только у 18,7 % имелись предыдущие беременности, 70,1 % женщин принимали оральные контрацептивы, 37,4 % были Chlamydia-позитивными [21].
Папилломовирусная инфекция оказывает ключевое влияние на развитие эндоцервичитов вплоть до образования кондиломатозных очагов воспаление стромы [17]. Увеличение частоты доброкачественных заболеваний шейки матки в репродуктивном возрасте может быть обусловлено инфицированностью женщин ВПЧ с максимумом заражения в 18–25 лет, снижением после 30 лет [1]. ВПЧ выявляется у 90 % беременных женщин с эктопией шейки матки [6]. Venkatesh KK, Cu-Uvin S. (2013) подчеркивают достоверную связь между эктопией шейки матки и носительством вируса иммунодефицита человека (ВИЧ) [23].
По данным Kleppa E. etal. (2015) при рандомизированном обследовании 700 сексуально активных женщин Южной Африки в возрасте 19,1 лет ЭШМ была выявлена у 27.2 % женщин, ВИЧ у 27.8 % женщин, хламидии у 25.3 % и гонорея у 15.6 % женщин [20]. Установлена значительная связь между эктопией шейки матки и возрастом, паритетом, хламидиями, гонореей, временным интервалом после наступления менархе, возрастом сексуального дебюта и числом сексуальных партнеров. У женщин с эктопией шейки матки отмечен повышенный риск хламидийной инфекции (OR 1.78, p=0.033), в возрасте менее 19 лет – двукратное увеличение носительства (OR 2.19, p=0.014).
Симбиотная микрофлора женщины предопределяет все физиологические процессы, представляет «экстракорпоральный» орган, характеризуется видовым постоянством. Роль беременности на функциональное состояние вагинальной и цервикальной экосистемы женщины является предметом изучения до настоящего времени. Микробиоценоз влагалища женщины, в репродуктивном возрасте в частности, тесно связан с особенностями и полиморфизмом генов локального иммунитета, гормонального фона. При планировании беременности необходим контроль микробиоценоза влагалища, особенностей иммунного реагирования на собственную условно-патогенную микрофлору [9].
Беременность представляет собой фактор риска для манифестации инфекционных заболеваний у женщины. Урогенитальный хламидиоз, наиболее значимый и распространенный представитель инфекций, передаваемых половым путем (ИППП), выявляемый при беременности в 2–37 % наблюдений. Частота урогенитального хламидиоза при наличии хронических воспалительных заболеваний органов малого таза (ВЗОМТ) и отягощенного акушерско-гинекологического анамнеза может составлять 70 %, в 60 % с бессимптомным течением [14].
Дисбиотические процессы во влагалище характеризуются изменением профиля экспрессии генов цитокинов клеток отделяемого из влагалища: повышение экспрессии мРНК генов IL-1b, IL-6, IL-8, TNF и LIF, CD45 и IFNG; достоверное снижение уровня экспрессии мРНК генов IL-12а и IL-18. Однако критериев, позволяющих гарантированно дифференцировать бактериальный вагиноз и неспецифический вагинит до настоящего времени не установлено [15].
Сопутствующий эктопии шейки матки цервицит представляет серьёзные риски для осложнений гестации и послеродового периода. Восходящее инфицирование плодного яйца является причиной преждевременного разрыва плодных оболочек, зачастую задолго до доношенного срока [7]. Согласно исследованиям Гребневой И.С. (2010), является причиной угрозы невынашивания в 98,4 % случаев, фетоплацентарной недостаточности – в 52,5 %, преждевременных родов – в 23 %, слабостью родовой деятельности – в 19,7 %, в послеродовом периоде – субинволюции матки и лохиометры у 11,5 % женщин, несостоятельности швов влагалища и промежности у 4,6 % женщин, послеродового эндометрита у 1,6 % женщин [2].
По данным Рева Н. Л. и колл. (2011), заболевания шейки матки способны кардинально изменить гестационный процесс, привести не только к росту частоты угрозы прерывания у 12,6 % беременных, но и к нарушению плацентации у 2,5 %, дистоции шейки матки у 3,7 %, разрывам шейки матки в родах у 20 % и гнойно-септическим заболеваниям у 16 % женщин [10].
В литературе представлены единичные описания кровотечений вследствие децидуоза во время беременности. Эктопический децидуоз у женщин с эктопией шейки матки при беременности может визуально и цитологически симулировать дисплазию шейки матки, или явиться причиной кровотечения в любой срок беременности. Описаны случаи угрожающей жизни острой массивной кровопотери при внутреннем кровотечении во время беременности и после родов у женщин с внутрибрюшным эктопическим децидуозом [22].
Частота невынашивания беременности в I триместре у женщин с эктопией и эктропионом составляет 32,6 %, маточно-плодово-плацентарных нарушений – 11,1 %. Эктопия шейки в 2,7 % случаев является причиной репродуктивных потерь [3;16].
ЭШМ признана медико-биологическим фактором, определяющим риск развития преждевременного разрыва плодных оболочек (отношение шансов, OШ=5,2), как и угроза невынашивания (OШ=38,5), два и более аборта в анамнезе (OШ=17,9), самопроизвольный выкидыш в анамнезе (OШ=14,9), активная уреаплазменная (OШ=5,7) и микоплазменная инфекция (OШ=5,7) [8].
На основании приведенного обзора современной литературы, учитывая известные риски осложнений гестации, родов и послеродового периода вследствие ЭШМ, очевидна необходимость преконцепционного консультирования женщин и соответствующего лечения при её осложненных формах.
Эктопия шейки матки
Специалисты ЦМРТ проводят информативные гинекологические обследования. Прием ведет опытный и квалифицированный врач-гинеколог.
Эктопия шейки матки – это патологический гинекологический процесс, при котором происходит смещение цилиндрического эпителия из цервикального канала на поверхность влагалищной части цервикса. Второе название патологии – псевдоэрозия. Эктопия определяется у 38% женщин с эрозией шейки матки в репродуктивном возрасте.
Рассказывает специалист ЦМРТ
Дата публикации: 13 Августа 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины эктопии шейки матки
Эктопия шейки матки в ряде случаев относится к физиологической особенности женского организма в результате гиперэстрогении и считается вариантом нормы:
Среди факторов риска, повышающих риск появления эктопии, выделяют:
Симптомы эктопии шейки матки
Характерные симптомы для эктопии шейки матки отсутствуют. Из общих признаков патологического процесса выделяют:
Стадии развития эктопии шейки матки
Выделяют 3 стадии динамики развития псевдоэрозии:
Эктопия шейки матки при беременности
Во время беременности повышается риск развития эктопии шейки матки, что связано с гормональной перестройкой женского организма и физиологического снижения иммунитета.
На зачатие, течение беременности, вынашивание плода и родовой процесс эктопия влияния не оказывает. При псевдоэрозии без воспалительной реакции вероятность разрыва шейки матки не повышается.
Лечения требуют сопутствующие гинекологические заболевания.
Как диагностировать
В связи с отсутствием жалоб и характерных признаков диагностика эктопии зачастую проводится при первичном обращении женщины к гинекологу.
Визуально на шейке матки определяется участок гиперемии вокруг цервикального канала, как правило, с четкими ровными краями.
При подозрении на патологию гинеколог проводит дополнительное обследование пациентки:
К какому врачу обратиться
При подозрении на гинекологическую патологию, а также для ежегодной диспансеризации рекомендовано обращение к гинекологу.
При первичном осмотре врач может поставить предварительный диагноз цервикальной эктопии и направить на дополнительное обследование.
При подозрении на ИППП возможна консультация у дерматовенеролога.
Как лечить эктопию шейки матки
Эктопия цилиндрического эпителия в репродуктивном возрасте требует выжидательной тактики ведения пациентки с контролем мазков на онкоцитологию и флору, а также проведения кольпоскопии 1 раз в 6 месяцев при отсутствии жалоб и нормы в мазках.
При наличии в мазках воспалительной реакции проводится противовоспалительная терапия. Чаще назначаются вагинальные свечи.
Дополнительно может проводиться иммуномодулирующая и гормональная терапия по показаниям.
Хирургическому лечению подвергаются женщины с большими поражениями шейки матки, которые сопровождаются рецидивирующими инфекционно-воспалительными реакциями.
Для оперативного лечения применяется прижигание цервикса электрическим током, лазером, химическими реагентами или радиоволнами.
Последствия
Сама по себе псевдоэрозия не опасна. Однако, на фоне железистой эктопии могут возникать опасные осложнения:
Профилактика
Профилактические мероприятия направлены на сохранение репродуктивной функции женского организма и включают в себя:
Лечение эктопии шейки матки в клиниках ЦМРТ
Клиники ЦМРТ предлагают комплексные услуги по диагностике и терапии гинекологических патологий. Записаться на прием к гинекологу для профилактического осмотра или комплексного лечения можно по телефону, в регистратуре или в режиме онлайн.
Источники
Эрозия шейки матки // Большая медицинская энциклопедия: в 30 т. / гл. ред. Б. В. Петровский. — 3-е изд. — М.: Советская энциклопедия, 1986. — Т. 28: Экономо — Ящур.
Заболевание шейки матки, влагалища и вульвы. Под ред. проф. В. Н. Прилепской. — М: Медпресс, 2000.
В. И. Грищенко, И. Н. Щербина. Эктопия шейки матки: этиология, патогенез, диагностика и лечение // Международный медицинский журнал (Харьков). — 2003. — Т. 9, № 1.
Эктопия шейки матки у беременных
. или: Эктопия эпителия шейки матки, ложная эрозия, псевдоэрозия, железистая эрозия, эндоцервикоз, железисто-мышечная гиперплазия
Эктопия шейки матки — это перемещение цилиндрического эпителия (слизистой оболочки, характерной для канала шейки матки) на влагалищную часть (обращенную в просвет влагалища) шейки матки. Эктопия шейки матки внешне выглядит как красное пятно на влагалищной части шейки матки, и потому еще называется ложной эрозией, или псевдоэрозией. Однако в отличии от эрозии, при эктопии поверхность слизистой оболочки шейки матки не повреждена.
Симптомы эктопии шейки матки у беременной
Эктопия шейки матки не имеет симптомов и никак не проявляет себя. Она может быть случайно выявлена при гинекологическом осмотре.
Формы эктопии шейки матки у беременной
Причины эктопии шейки матки у беременной
Появление эктопии шейки матки при беременности рассматривается как нормальный процесс, связанный с изменением гормонального фона женщины и подготовкой шейки матки к родам.
После окончания беременности эктопия может бесследно исчезнуть. С другой стороны, травма шейки матки в родах, наоборот, может способствовать появлению эктопии шейки матки.
Врач акушер-гинеколог поможет при лечении заболевания
Диагностика эктопии шейки матки у беременной
Лечение эктопии шейки матки у беременной
Осложнения и последствия эктопии шейки матки у беременной
Профилактика эктопии шейки матки у беременной
Специфической профилактики эктопии шейки матки нет.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Певцова Анастасия Владимировна, врач-методист, акушер-гинеколог, медицинский редактор.
Что делать при эктопии шейки матки?
Эктопия шейки матки
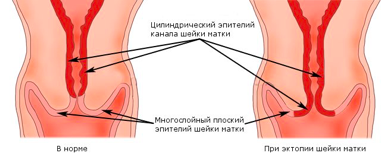
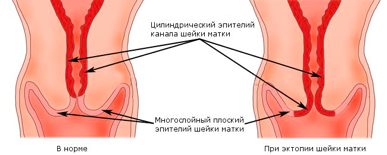
Влагалищная часть шейки матки покрыта плоским (по форме клеток) эпителием, который при осмотре в зеркалах выглядит однородного, бледно-розового цвета. Клетки, выстилающие цервикальный канал (канал шейки матки), по форме совсем другие – цилиндрические, выступающие над поверхностью, при осмотре выглядят красного цвета, а при осмотре под увеличением похожи на виноградинки. При гинекологическом осмотре эти два вида эпителия хорошо различимы. В норме, на поверхности шейки матки определяются только клетки плоского эпителия, цилиндрический эпителий не виден, т.к. он расположен внутри цервикального канала.
Есть несколько разных понятий, которые необходимо различать.
Эрозия (истинная эрозия) — заболевание шейки матки, при котором наблюдается дефект слизистого слоя, покрывающего влагалищную часть шейки матки, ярко красного цвета, неправильной формы, с относительно четкими границами, легко травмируется и кровоточит. Причиной чаще всего является воспаление или травма. Эрозивные очаги похожи на неглубокие язвы. Т.к. клетки слизистой хорошо регенерируют (восстанавливаются) обычно эрозия заживает за 5-7 дней. Незаживающая истинная эрозия встречается редко и требует наблюдения и лечения. Истинная эрозия встречается примерно у 1% женщин.
Эктопия (псевдоэрозия) — заболевание шейки матки, при котором происходит смещение границ между плоским эпителием, расположенным на поверхности шейки матки, и цилиндрическим эпителием, выстилающего цервикальный канал, на влагалищную часть шейки матки. Эктопия встречается примерно у 40% женщин и не является патологией.
И чаще всего именно эктопию шейки матки женщины неправильно именуют «эрозией». Будем корректны, и т.к. чаще всего у женщин обнаруживается эктопия, то далее речь будем вести об этом состоянии.
По причине возникновения эктопия может быть: врожденная (влияние высокого уровня гормонов материнского организма) и приобретенная. Приобретенная эктопия может быть связана с:
инфекционными факторами (раннее начало половой жизни, большое количество половых партнеров, наличие в анамнезе воспалительных процессов половых органов);
травматическими факторами (травмы шейки матки во время родов и абортов, применение барьерных методов контрацепции);
нарушением гормонального фона (раннее начало менструаций, нарушения менструального цикла и репродуктивной функции);
изменениями иммунного статуса (наличие хронических заболеваний, профессиональных вредностей).
По клиническому течению: неосложненная форма и осложненная форма (сочетание с воспалительными заболеваниями шейки матки и влагалища).
Диагностика эктопии
Врач может определить наличие изменений на шейке матки при осмотре с помощью гинекологического зеркала. Основные (обязательные) диагностические обследования, которые необходимо ежегодно проходить женщине на амбулаторном уровне:
общий гинекологический осмотр;
мазок на степень чистоты влагалища: проверяется микробная флора. Анализ исключает или подтверждает воспалительный процесс, определяет количество полезных и патогенных микроорганизмов. Обязательно назначается при осложненной форме эрозии с симптомами зуда и нетипичными выделениями. Благодаря этому мазку выявляются сопутствующие инфекционные заболевания.
цитологическое исследование мазков с шейки матки (ПАП – тест): берется мазок с поверхности шейки матки и из цервикального канала. При исследовании этих клеток под микроскопом, оценивается их строение и реакции на специальные химикаты. В заключении описывают наличие или отсутствие патологических (атипичных) клеток. От диагноза зависит выбор лечения.
расширенная кольпоскопия. Врач осматривает шейку матки, стенки влагалища с помощью специального прибора, с встроенным микроскопом. В ходе исследования врач обрабатывает шейку матки различными веществами (йод, уксусная кислота, раствор Люголя). Здоровые и пораженные ткани реагируют на эти растворы по-разному, благодаря чему врач четко видит опасные места. Атипичные (подозрительные) клетки никак не реагируют на раствор, не окрашиваются, не отекают. При осмотре врач гинеколог определяет необходимость проведения дополнительных диагностических обследований, в том числе на «скрытые» инфекции, вирус папилломы человека, вирус простого герпеса. Для уточнения диагноза при измененной слизистой, подозрении на предрак, рак может потребоваться более глубокое исследование – биопсия шейки матки, выскабливание цервикального канала с последующим гистологическим исследованием.
Нужно ли лечить эктопию шейки матки?
Неосложненная эктопия шейки матки лечения не требует. Вмешательство возможно в двух случаях: отклонения, выявленные по цитологии и кольпоскопии (вирус папилломы человека), требующие биопсии; кровянистые выделения после половых контактов.
При выявлении осложненной формы, в зависимости от патологии, с которой сочетается эктопия шейки матки, проводят:
ликвидацию сопутствующего воспаления;
коррекцию гормональных и иммунных нарушений;
коррекцию микробной флоры влагалища;
удаление патологически изменённой ткани шейки матки (применяют методы криодеструкции, лазерной коагуляции, радиохирургии).
При выявлении атипических клеток при цитологическом исследовании и (или) при наличии отклонений в результатах кольпоскопии проводят прицельную биопсию шейки матки с последующим гистологическим исследованием для принятия решения о дальнейшей тактике лечения.
Чем опасна эктопия шейки матки?
Область эктопии – зона риска, место, где может возникнуть предрак и рак. Наблюдение и лечение эктопии шейки матки предотвращает серьезные заболевания.
Методы лечения эктопии шейки матки
В большинстве случаев под лечением эктопии подразумевают ее удаление с помощью лазера, радиоволнового метода или жидкого азота (криодеструкция). Радиоволновой метод позволяет получить материал, который можно отправить на гистологическое исследование. Лазер и криодеструкция такой возможности не дают.
Эктопия шейки матки может быть причиной бесплодия?
Эрозия шейки матки не может быть причиной бесплодия. Она никак не влияет на репродуктивную функцию женщины. Но важно помнить, что патология, с которой сочетается эктопия шейки матки (воспаление, гормональные и иммунные нарушения) могут приводить к отсутствию беременности и снижать вероятность наступления беременности при ЭКО.
Можно делать ЭКО при наличии эктопией шейки матки?
Эрозия матки не является ни показанием, ни противопоказанием к проведению экстракорпорального оплодотворения. Но этапе подготовке к беременности может возникнуть необходимость в лечении осложненной эрозии шейки матки (при наличии воспаления, атипичных изменений). Планировать беременность возможно через 1-3 месяца – в зависимости от объема и характера проведенного лечения.
Симптомы, которые требуют незамедлительной консультации и осмотра гинеколога
Появление кровянистых выделений после половых контактов, физических нагрузок, проявляющихся вне менструации, является поводом для обращения к гинекологу.
Эктопия шейки матки
Влагалищная часть шейки матки покрыта плоским (по форме клеток) эпителием, который при осмотре в зеркалах выглядит однородного, бледно-розового цвета. Клетки, выстилающие цервикальный канал (канал шейки матки), по форме совсем другие – цилиндрические, выступающие над поверхностью, при осмотре выглядят красного цвета, а при осмотре под увеличением похожи на виноградинки. При гинекологическом осмотре эти два вида эпителия хорошо различимы. В норме, на поверхности шейки матки определяются только клетки плоского эпителия, цилиндрический эпителий не виден, т.к. он расположен внутри цервикального канала.
Есть несколько разных понятий, которые необходимо различать.
Эрозия (истинная эрозия) — заболевание шейки матки, при котором наблюдается дефект слизистого слоя, покрывающего влагалищную часть шейки матки, ярко красного цвета, неправильной формы, с относительно четкими границами, легко травмируется и кровоточит. Причиной чаще всего является воспаление или травма. Эрозивные очаги похожи на неглубокие язвы. Т.к. клетки слизистой хорошо регенерируют (восстанавливаются) обычно эрозия заживает за 5-7 дней. Незаживающая истинная эрозия встречается редко и требует наблюдения и лечения. Истинная эрозия встречается примерно у 1% женщин.
Эктопия (псевдоэрозия) — заболевание шейки матки, при котором происходит смещение границ между плоским эпителием, расположенным на поверхности шейки матки, и цилиндрическим эпителием, выстилающего цервикальный канал, на влагалищную часть шейки матки. Эктопия встречается примерно у 40% женщин и не является патологией.
И чаще всего именно эктопию шейки матки женщины неправильно именуют «эрозией». Будем корректны, и т.к. чаще всего у женщин обнаруживается эктопия, то далее речь будем вести об этом состоянии.
По причине возникновения эктопия может быть: врожденная (влияние высокого уровня гормонов материнского организма) и приобретенная. Приобретенная эктопия может быть связана с:
инфекционными факторами (раннее начало половой жизни, большое количество половых партнеров, наличие в анамнезе воспалительных процессов половых органов);
травматическими факторами (травмы шейки матки во время родов и абортов, применение барьерных методов контрацепции);
нарушением гормонального фона (раннее начало менструаций, нарушения менструального цикла и репродуктивной функции);
изменениями иммунного статуса (наличие хронических заболеваний, профессиональных вредностей).
По клиническому течению: неосложненная форма и осложненная форма (сочетание с воспалительными заболеваниями шейки матки и влагалища).
Диагностика эктопии
Врач может определить наличие изменений на шейке матки при осмотре с помощью гинекологического зеркала. Основные (обязательные) диагностические обследования, которые необходимо ежегодно проходить женщине на амбулаторном уровне:
общий гинекологический осмотр;
мазок на степень чистоты влагалища: проверяется микробная флора. Анализ исключает или подтверждает воспалительный процесс, определяет количество полезных и патогенных микроорганизмов. Обязательно назначается при осложненной форме эрозии с симптомами зуда и нетипичными выделениями. Благодаря этому мазку выявляются сопутствующие инфекционные заболевания.
цитологическое исследование мазков с шейки матки (ПАП – тест): берется мазок с поверхности шейки матки и из цервикального канала. При исследовании этих клеток под микроскопом, оценивается их строение и реакции на специальные химикаты. В заключении описывают наличие или отсутствие патологических (атипичных) клеток. От диагноза зависит выбор лечения.
расширенная кольпоскопия. Врач осматривает шейку матки, стенки влагалища с помощью специального прибора, с встроенным микроскопом. В ходе исследования врач обрабатывает шейку матки различными веществами (йод, уксусная кислота, раствор Люголя). Здоровые и пораженные ткани реагируют на эти растворы по-разному, благодаря чему врач четко видит опасные места. Атипичные (подозрительные) клетки никак не реагируют на раствор, не окрашиваются, не отекают. При осмотре врач гинеколог определяет необходимость проведения дополнительных диагностических обследований, в том числе на «скрытые» инфекции, вирус папилломы человека, вирус простого герпеса. Для уточнения диагноза при измененной слизистой, подозрении на предрак, рак может потребоваться более глубокое исследование – биопсия шейки матки, выскабливание цервикального канала с последующим гистологическим исследованием.
Нужно ли лечить эктопию шейки матки?
Неосложненная эктопия шейки матки лечения не требует. Вмешательство возможно в двух случаях: отклонения, выявленные по цитологии и кольпоскопии (вирус папилломы человека), требующие биопсии; кровянистые выделения после половых контактов.
При выявлении осложненной формы, в зависимости от патологии, с которой сочетается эктопия шейки матки, проводят:
ликвидацию сопутствующего воспаления;
коррекцию гормональных и иммунных нарушений;
коррекцию микробной флоры влагалища;
удаление патологически изменённой ткани шейки матки (применяют методы криодеструкции, лазерной коагуляции, радиохирургии).
При выявлении атипических клеток при цитологическом исследовании и (или) при наличии отклонений в результатах кольпоскопии проводят прицельную биопсию шейки матки с последующим гистологическим исследованием для принятия решения о дальнейшей тактике лечения.
Чем опасна эктопия шейки матки?
Область эктопии – зона риска, место, где может возникнуть предрак и рак. Наблюдение и лечение эктопии шейки матки предотвращает серьезные заболевания.
Методы лечения эктопии шейки матки
В большинстве случаев под лечением эктопии подразумевают ее удаление с помощью лазера, радиоволнового метода или жидкого азота (криодеструкция). Радиоволновой метод позволяет получить материал, который можно отправить на гистологическое исследование. Лазер и криодеструкция такой возможности не дают.
Эктопия шейки матки может быть причиной бесплодия?
Эрозия шейки матки не может быть причиной бесплодия. Она никак не влияет на репродуктивную функцию женщины. Но важно помнить, что патология, с которой сочетается эктопия шейки матки (воспаление, гормональные и иммунные нарушения) могут приводить к отсутствию беременности и снижать вероятность наступления беременности при ЭКО.
Можно делать ЭКО при наличии эктопией шейки матки?
Эрозия матки не является ни показанием, ни противопоказанием к проведению экстракорпорального оплодотворения. Но этапе подготовке к беременности может возникнуть необходимость в лечении осложненной эрозии шейки матки (при наличии воспаления, атипичных изменений). Планировать беременность возможно через 1-3 месяца – в зависимости от объема и характера проведенного лечения.
Симптомы, которые требуют незамедлительной консультации и осмотра гинеколога
Появление кровянистых выделений после половых контактов, физических нагрузок, проявляющихся вне менструации, является поводом для обращения к гинекологу.