Что такое черепной и тонусный
Невролог «СМ-Клиника» рассказала о внутричерепном давлении
Зачем нужно давление внутри черепа, почему оно может быть повышенным и насколько показатель соотносится с артериальным давлением? Каковы нормы и когда давление опасно для здоровья и жизни, как его почувствовать и как снизить, поговорим с экспертом
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог, иммунолог,
эксперт ВОЗ
ПОЛИНА ПЕТРОСЯН
Врач-невролог «СМ-Клиника»,
специалист по цереброваскулярным
заболеваниям и головной боли
Что нужно знать о внутричерепном давлении
Что такое внутричерепное давление
Мозг окружен жидкостью – ликвором, которая питает и защищает нервные клетки. Спинномозговая жидкость непрерывно образуется и оттекает от черепа, за счет чего поддерживается ее постоянное давление. Это и есть внутричерепное давление – определенная сила, которая давит на мозг и стенки черепа.
Изменяют это давление в мм рт. ст., и в норме оно составляет от 10 до 15 мм. Если оно выше – это повод насторожиться, а если давление превышает 25 мм рт. ст., это может быть опасным для работы мозга. При значении более 35 мм рт. ст. возможны тяжелые и необратимые изменения в мозге – такие ситуации рассматривают как критические.
Причины внутричерепного давления у взрослых
Повышенное внутричерепное давление (ВЧД) – это не самостоятельная болезнь, а синдром. Иногда врачи называют его внутричерепной гипертензией. Давление внутри мозга (аналогично артериальному) колеблется при наклонах головы вперед-назад или в стороны, при физической нагрузке или чихании. Но до серьезных цифр оно может повышаться при патологиях и таких немало.
– ВЧД (внутричерепное давление) возникает в результате увеличения объема внутричерепного содержимого (ликвора или спинномозговой жидкости), тканевой жидкости, либо возникновения инородной ткани (опухоли, кисты, абсцесса головного мозга), – говорит врач-невролог Полина Петросян.
Кроме того, причинами повышенного ВЧД могут являться:
Давление повышается в силу того, что жидкость либо производится в избытке (например, из-за инфекции, распространившейся на мозг или его оболочки), либо из-за того, что жидкость хуже оттекает из черепа по специальным путям. Если же в полости черепа развиваются объемные процессы (например, растет опухоль или произошло кровоизлияние), места для жидкости будет меньше, ее давление также повысится.
Симптомы внутричерепного давления у взрослых
Во многих случаях незначительное повышение ВЧД может никак себя не проявлять длительное время. Если же давление повышается резко или достаточно высоко, могут возникать следующие симптомы:
Лечение внутричерепного давления у взрослых
Также врач-невролог Полина Петросян замечает:
– Основной принцип лечения – прием препаратов, снижающих образование спинномозговой жидкости и активизирующих процесс ее всасывания, – объясняет врач-невролог Полина Петросян. – В тяжелых случаях проводят хирургическое лечение – шунтирование.
Но прежде всего, нужно обратиться к врачу и провести диагностику, чтобы точно определить повышение ВЧД и причину, которая к этому привела.
Диагностика
По внешним признакам крайне сложно заподозрить повышение ВЧД. Врачу обязательно знать все жалобы и те факты из жизни, которые предшествовали симптомам. Это могут быть гипертонический криз, травма головы, тяжелая инфекция, проблемы с почками или печенью. Для того, чтобы подтвердить диагноз, врач назначит пациенту ряд исследований:
Современные методы лечения
В некоторых случаях пациенту не требуется лечение, его наблюдают проводят терапию основной болезни, которая и стала причиной повышения ВЧД.
Если необходимо лечить патологию, применяют два подхода – консервативный и оперативный.
Консервативные вмешательства проводят для тех пациентов, у которых повышение ВЧД хроническое, нет выраженного ухудшения состояния во времени. Основа лечения – препараты, обладающие мочегонным эффектом, которые уменьшают объем жидкости в голове. Конкретное лекарство определяется уровнем давления и ситуацией. При тяжелых и острых процессах используют осмотические диуретики (маннитол), при хроническом течении – фуросемид, гидрохлортиазид, спироналактон. На фоне их приема необходимо пить препарат калия – Аспаркам, Калия оротат, Панангин.
Хирургические методы лечения повышения ВЧД зависят от стадии и тяжести недуга. В острых ситуациях проводят трепанацию черепа, чтобы уменьшить давление жидкости на мозг и отвести ее излишки. Планово ставят специальные шунты (трубочки), которые отводят жидкость из мозга в брюшную полость.
Профилактика внутричерепного давления у взрослых в домашних условиях
Профилактика повышения ВЧД – это предупреждение различных заболеваний, затрагивающих полость черепа. В том числе, защита от инфекций, которые могут поражать мозг – прививка от менингококковой и гемофильной инфекции, прививка от гриппа. Также необходимо лечение различных патологий, которые могут отразиться на работе мозга.
Общие рекомендации просты:
Популярные вопросы и ответы
Как заподозрить, что повышено внутричерепное давление и можно ли его скорректировать самим, в домашних условиях, когда вызывать врача или скорую, что делать при повышении ВЧД, нам рассказала врач-невролог Полина Петросян.
Как понять, что у тебя повышено внутричерепное давление?
Самым первым симптомом является головная боль разной интенсивности, чаще в ночное время. Также к частым симптомам относятся:
Чем опасно внутричерепное давление?
Вследствие отека могут сдавливаться кровеносные сосуды, что может приводить к ишемическому инсульту. Если пострадает зрительный нерв, то возможна его атрофия (резкое снижение зрения), слепота. Самым страшным последствием может стать летальный исход.
Когда вызывать врача на дом при внутричерепном давлении?
Поскольку ВЧД в большинстве случаев является симптомом какого-либо заболевания, вызов бригады скорой помощи необходим в случае проявления вышеперечисленных симптомов (выраженная головная боль, снижение зрения, рвота, не приносящая облегчения, нестабильные показатели артериального давления).
Можно ли понизить внутричерепное давление в домашних условиях?
Снизить ВЧД в домашних условиях невозможно! Заниматься самолечением без установленного диагноза и дополнительной диагностики категорически запрещено! Лечение народными способами может нанести непоправимый вред организму, так как заболевание имеет серьезные осложнения, угрожающие жизни.
Внутричерепная гипертензия
Поделиться:
Внутричерепная гипертензия, или повышенное внутричерепное давление, — это опасный синдром, который может привести к летальному исходу. Синдромальный диагноз устанавливает невролог с помощью осмотра и дополнительных методов исследования. Повышение внутричерепного давления требует незамедлительного адекватного лечения.
К сожалению, в нашей стране этот диагноз безо всяких оснований нередко выставляют все, кто хоть как-то связан с исследованием головы: окулисты, терапевты, рентгенологи. Внутричерепную гипертензию ставят и взрослым, и детям направо и налево. При этом назначают лечение (в основном сосудистые препараты), которое, закономерно, не приводит к излечению. Нередко на приеме можно услышать, что пациент лечится от внутричерепной гипертензии безуспешно с детства и всю жизнь принимает сосудистые препараты курсами.
Что такое внутричерепная гипертензия на самом деле
Череп представляет собой замкнутое пространство, в котором расположены мозг, сосуды, а также ликвор (спинномозговая жидкость) и другие структуры. Все эти органы создают определенное давление внутри черепа, которое может колебаться в норме. В связи с тем, что кости черепа у взрослого человека в норме неподвижно соединены, любое увеличение объема в полости черепа приводит к увеличению давления внутри него. Например, внутричерепное давление слегка повышается при натуживании, затем возвращается к привычным значениям.
При определенных заболеваниях давление может значительно подняться или снизиться, что вызывает повреждение структур внутри черепной коробки. Например, внутричерепное давление медленно и неуклонно повышается при росте опухоли мозга. Так как кости черепа неподвижны, а опухоль продолжает расти, то происходит увеличение объема содержимого черепной коробки, давление внутри растет, головной мозг и сосуды смещаются или сдавливаются. Все это приводит к необратимым последствиям и даже смерти.
Внутричерепное давление может повышаться очень быстро при кровоизлиянии в мозг или при тяжелом менингите. В этом случае требуются экстренные меры. Внезапное снижение внутричерепного давления также опасно, поскольку может привести к вклиниванию мозга в костные отверстия черепа и вызвать быструю гибель.
Есть еще один вид гипертензии — это доброкачественная внутричерепная гипертензия. Особенностью является то, что причину повышения давления найти не удается, заболевание может пройти само. Однако доброкачественная внутричерепная гипертензия — довольно редкое заболевание. Известно, что чаще им страдают женщины, особенно в период беременности или при избыточном весе.
Какие симптомы могут беспокоить
Если давление меняется плавно, то у пациента могут быть различные жалобы. Среди них самыми распространенными являются головная боль и рвота в утренние часы или после нахождения в горизонтальном положении. Иногда присоединяются нечеткость зрения и двоение. У младенцев может быть выбухание или западение родничка. Остальные симптомы неспецифичны: слабость, раздражительность, у малышей — резкий крик и др.
Если давление внутри изменилось резко, то, скорее всего, человек будет без сознания в тяжелейшем состоянии.
Методы исследования
Прежде всего, хотелось бы сказать, что измерить внутричерепное давление можно только вскрыв череп. На сегодняшний момент других методов точного измерения внутричерепного давления нет. Предположить стабильное изменение давления (в большей степени повышение) можно с помощью следующих методов:
Все эти данные необходимо оценивать в комплексе, потому что каждое из них по отдельности не позволяет установить синдром внутричерепной гипертензии. Для постановки диагноза необходимо также посетить как минимум невролога и окулиста.
К сожалению, нередки случаи, когда на основании осмотра одним специалистом или по результатам какого-то одного исследования устанавливается синдром внутричерепной гипертензии и назначается лечение. В большинстве случаев головные боли и нарушения зрения вызваны совершенно другими причинами (головная боль напряжения, мигрень, цервикокраниалгия и т. д.).
Лечение внутричерепной гипертензии
Лечение внутричерепной гипертензии зависит от причины, вызвавшей это синдром.
И помните, что реальная внутричерепная гипертензия не лечится сосудистыми, ноотропными препаратами, физиотерапией и массажем! Это тяжелое состояние. Здесь нередко требуется госпитализация в отделение реанимации и экстренная помощь нейрохирурга.
Синдром задней черепной ямки
Другие названия: церебеллярный мутизм, синдром церебеллярного мутизма, мозжечковый когнитивно-аффективный синдром, преходящий церебеллярный мутизм, мутизм с последующей дизартрией
Что такое синдром задней черепной ямки?
У детей с синдромом задней черепной ямки обычно наблюдается целый ряд симптомов. Наиболее выраженный из них — это ограничение или полная потеря речи. Хотя у таких детей отсутствует экспрессивная речь, они сохраняют способность к обработке и пониманию информации. Среди прочих симптомов синдрома задней черепной ямки выделяют изменения характера речи, движений, поведения, а также изменения эмоций.
Как правило, симптомы появляются на 1–10 день после хирургической операции по удалению опухоли и могут наблюдаться в течение нескольких недель или месяцев. Даже после улучшения состояния у пациента могут остаться определенные проблемы.
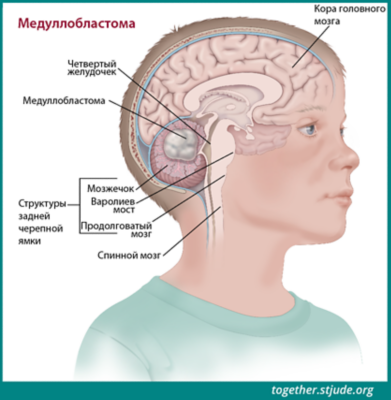
Опухоли в задней черепной ямке составляют более половины всех опухолей головного мозга у детей. Примерно у 25% детей, перенесших хирургическую операцию по удалению медуллобластомы (опухоли задней черепной ямки), возникает синдром задней черепной ямки.
Опухоли в задней черепной ямке составляют более половины всех опухолей головного мозга у детей. Примерно у 25% детей, перенесших хирургическую операцию по удалению медуллобластомы (опухоли задней черепной ямки), возникает синдром задней черепной ямки. Хирургические операции по удалению других опухолей (например, астроцитомы и эпендимомы) также могут вызывать синдром задней черепной ямки, но с меньшей вероятностью.
Природа синдрома задней черепной ямки не до конца изучена. Врачи не могут с точностью сказать, почему у каких-то детей это заболевание развивается, а у других — нет. Выявлены определенные факторы риска, но в целом его возникновение нельзя предсказать заранее. В настоящее время средство излечения синдрома задней черепной ямки не найдено, а скорость восстановления индивидуальна.
Синдром задней черепной ямки развивается примерно у 25% детей, перенесших операцию по удалению опухоли задней черепной ямки — медуллобластомы.
Симптомы могут быть умеренными или тяжелыми. С течением времени по мере восстановления головного мозга симптоматика, как правило, ослабевает. Большинству детей удается восстановить навыки речи и самостоятельной ходьбы. Выздоровление протекает длительно, занимает недели и месяцы, иногда даже годы. У пациентов часто сохраняются длительные проблемы в одной или нескольких функциональных областях, в частности могут быть затронуты походка, координация, четкость речи и когнитивные функции. Чем сильнее симптомы, тем более вероятно, что у ребенка сохранятся длительные последствия.
Лечение при синдроме задней черепной ямки обычно подразумевает комбинацию реабилитационных мероприятий, в том числе физиотерапию, эрготерапию и логопедическое лечение. Важную роль также играют клиническое питание, психологическая помощь и поддержка в процессе обучения.
Распространенные симптомы синдрома задней черепной ямки
Симптомы синдрома задней черепной ямки
Синдром задней черепной ямки подразумевает ряд симптомов, включая изменения характера речи, движений, когнитивных функций, а также перемены в поведении и эмоциях.
Речь, язык и глотание
Мышечный тонус, моторный контроль и движения
Изменения сенсорной чувствительности, настроения и поведения
У детей с синдромом задней черепной ямки часто наблюдается эмоциональная лабильность. Они могут неожиданно заплакать или засмеяться, либо их реакции могут не соответствовать ситуации. Ребенок может страдать от перепадов настроения, его бывает трудно успокоить. Иногда такие дети выглядят отстраненными или мало реагируют на внешнюю обстановку. Часто встречаются раздражительность, депрессия, тревога и невнимательность. Могут возникать нарушения сна, в том числе изменение привычного режима или характера сна.
Некоторые дети с синдромом задней черепной ямки начинают по-другому реагировать на ощущения, такие как прикосновения, свет, звуки или движения. Их может раздражать то, на что раньше они не обращали внимания.
Такие перемены могут повлиять на способность или желание ребенка играть, вести обычную повседневную жизнь или на его реабилитацию.
Когнитивные проявления
Синдром задней черепной ямки сопровождается сложными, часто взаимосвязанными симптомами. Например, ребенок может быть огорчен или возбужден оттого, что не может говорить. Проблемы с речью и языком могут иметь несколько причин, включая мышечную слабость, апраксию и ухудшение когнитивных способностей. Кроме того, пациенты продолжают проходить лечение основного заболевания, которое может вызывать другие проблемы, усугублять симптомы или задерживать восстановление. Однако важно знать, что у большинства пациентов со временем происходит значительное ослабление симптомов, после чего они становятся способны к самостоятельной повседневной жизни.
Правильная поддерживающая терапия и поощрения помогают достичь максимально полного выздоровления.
Риск развития синдрома существует у любого ребенка, подвергшегося операции по удалению опухоли задней черепной ямки. Чтобы выяснить, почему и как это происходит, нужны будут дополнительные исследования.
Наиболее значительные факторы риска развития синдрома задней черепной ямки после хирургической операции:
По данным некоторых исследователей, более ранний возраст, более крупная опухоль, гидроцефалия или языковые трудности до операции повышают риск развития синдрома. Однако результаты исследований неоднозначны.
Исследователи активно изучают причины, симптомы, подходы к терапии и прогноз для этого заболевания. Травмы нервных путей, идущих к мозжечку от коры головного мозга и обратно (область зубчатого ядра и верхних ножек мозжечка), скорее всего, играют решающую роль в развитии синдрома задней черепной ямки. Медуллобластомы располагаются очень близко к этим структурам мозга, и это наиболее распространенные опухоли у пациентов с синдромом задней черепной ямки. Исследователи надеются, что улучшение методик хирургических операций позволит уменьшить частоту возникновения этого явления.
Уход за детьми с синдромом задней черепной ямки
Поддерживающая терапия — это основной доступный метод лечения синдрома задней черепной ямки. Для ослабления конкретных симптомов применяется сочетание терапевтических подходов:
Рекомендации для семьи
Заручитесь поддержкой. Синдром задней черепной ямки может стать серьезным испытанием для пациента и членов его семьи. Родители чувствуют свою беспомощность и переживают из-за того, что они не могут общаться со своим ребенком или облегчить его состояние. По мере восстановления ребенок также может расстраиваться из-за того, что он все понимает, но не может сказать или выразить мысли и чувства. Членам семьи бывает трудно понять, чего ожидать и как помочь ребенку. Поддержки и совета можно искать у семей, которые уже прошли через подобное. Не менее важно наличие в лечащей группе опытных специалистов, которые способны обеспечить пациента и его семью всеми необходимыми для восстановления ресурсами.
Будьте сдержаны в ожиданиях. Синдром задней черепной ямки — очень непредсказуемое состояние. Каждый пациент восстанавливается по-своему, и у каждого симптома свой характер изменения со временем. Хотя другие семьи могут стать для вас источником помощи и поддержки, важно не основывать свои ожидания на опыте другой семьи.
Ищите информацию и задавайте вопросы. Синдром задней черепной ямки встречается редко. Многие специалисты по реабилитации никогда не работали с такими детьми. Важная роль родителей состоит в том, чтобы отстаивать интересы своего ребенка. Вместе с врачами они могут найти для ребенка необходимых специалистов и службы помощи, в особенности при переводе ребенка на амбулаторный режим или режим длительного ухода.
Вопросы, которые следует задать врачу о синдроме задней черепной ямки:
Пользуйтесь вспомогательными приспособлениями и методиками, рекомендованными лечащей бригадой. Существует множество видов поддержки для пациентов и их семей, которые направлены на поддержание возможностей общения, физической мобильности и повседневной жизни ребенка.
Логопед может рекомендовать использовать такие вспомогательные средства коммуникации, как жесты, сигналы рукой, жестовый язык, доски для записей или другие устройства, которые позволят ребенку выразить свои желания и потребности.
Физиотерапевт поможет принять решение о том, какое оборудование для передвижения вам потребуется, поможет измерить ребенка и подобрать для него такие средства, как инвалидное кресло, ходунки, трость и/или ортезы. В ходе восстановления пациенты могут использовать самое разнообразное оборудование. Какие-то из вспомогательных средств могут подходить для определенной деятельности, но не во всех случаях. Например, по дому ребенок может передвигаться на ходунках, в то время как на более длинные расстояния — в магазин или в школу — ездить в инвалидном кресле.
Эрготерапевт может рекомендовать специальные устройства, помогающие обслуживать себя ежедневно, например мыться или ходить в туалет. Упростить выполнение повседневных задач также могут такие устройства, как модифицированные ручки для письма и специальная посуда для кормления. Иногда ребенку могут быть рекомендованы ортезы для рук, чтобы ему было проще выполнять действия, требующие мелкой моторики.
Будьте терпеливы в ходе лечения. Пациент и члены его семьи могут раздражаться, когда прогресс незначителен и не сразу заметен. Однако важно продолжать лечение, даже если кажется, что дело продвигается очень медленно. Постоянное наблюдение и длительная поддержка, в том числе помощь в организации обучения, помогут улучшить качество жизни при синдроме задней черепной ямки.
Атаксия
Введение
«Ataxia» в дословном переводе с греческого языка обозначает «беспорядок». Однако наше современное понимание этого термина заключается в плохо координированных движениях, связанных, главным образом, с повреждением мозжечка и/или мозжечковых связей. В дополнение к мозжечковой атаксии (объясняющей большую часть случаев атаксий в клинической практике) существует также случаи так называемой сенситивной и вестибулярной атаксии, вызываемые соответственно повреждениями спинальных проприоцептивных путей и вестибулярной системы.
Клинические проявления различных типов атаксий
Мозжечковая атаксия
Клинически церебеллярная атаксия манифестирует неустойчивой и шаткой походкой с расширенной базой, а также дискоординацией и неуклюжестью движений, дизартрией (скандированной, отрывистой речью), дисметрией саккад и осцилляциями. Пациенты обычно стоят с широко отставленными стопами, при попытке поставить ноги ближе друг к другу они начинают раскачиваться или даже падают, из-за неустойчивого равновесия требуется поддержка или опора на окружающие предметы. Даже небольшие проявления атаксии ходьбы могут быть выявлены при так называемой тандемной ходьбе по прямой. Атаксия может быть генерализованной или преимущественно нарушать ходьбу, движения в руках, ногах, речь, движения глаз; может быть односторонней или вовлекать обе стороны. Атаксия часто сопровождается мышечной гипотония, замедленностью движений, интенционным тремором (тремор действия, усиливающийся по амплитуде при приближении к цели), нарушением контроля сложных многосуставных движений (асинергия), усиленными постуральными рефлексами, нистагмом (обычно горизонтальным при мозжечковой атаксии) и некоторыми когнитивными и аффективными изменениями (так называемым «мозжечковым когнитивно-аффективным синдромом», вызываемым обычно острыми, достаточно большими ишемическими повреждениями задней доли мозжечка). Следует подчеркнуть, что двигательные нарушения при атаксии обычно не связаны с мышечной слабостью, гиперкинезами, спастичностью и т.д., однако, все они, а также и другие дополнительные симптомы могут усложнять клиническую картину заболевания. В свою очередь выраженная атаксия может быть основной причиной инвалидизации и социальной дезадаптации.
Сенситивная атаксия
По сравнению с мозжечковой сенситивная атаксия достаточно редка. Обычно она является следствием поражения задних столбов и, соответственно, нарушения проприоцептивной афферентации (например, при болезни Фридрейха, дефиците витаминов Е и В12, нейросифилисе). Сенситивная атаксия может быть диагностирована по отчетливому проприоцептивному дефициту и значительному усилению симптоматики при закрытии глаз. Иногда в таких случаях можно заметить феномен «псевдоатетоза» в пораженной конечности.
Вестибулярная атаксия
Вестибулярная дисфункция может вызывать синдром, обозначаемый «вестибулярная» (или «лабиринтная») атаксия. Фактически этот синдром можно считать определенным подтипом сенситивной атаксии. Пациенты с вестибулярной атаксией демонстрируют грубые нарушения ходьбы и стояния (вестибулярное нарушение равновесия), но без вовлечения конечностей и речи. При односторонних поражениях лабиринта значительно нарушена «фланговая походка» в сторону повреждения. Этот тип атаксии часто сопровождается головокружением, рвотой и потерей слуха
Патофизиология
Патофизиологически мозжечковая атаксия представляет собой несостоятельность нормальных анти-инерционных механизмов, которые отвечают за плавность, равномерность и точность движений
Атактические расстройства при поражениях мозжечка
Поражения мозжечка и мозжечковых путей могут быть обусловлены острой или хронической патологией (см. таблицу).
Острая атаксия
Острая атаксия обычно наблюдается при ишемическом (лакунарном, кардиоэмболическом и атеротромботическом инфаркте) или геморрагичеком инсульте, поражающем полушария мозжечка. Также она может наблюдаться при рассеянном склерозе, черепно-мозговой травме, инфекционном церебеллите или абсцессе мозжечка, паразитарной инвазии, синдроме MELAS, острых лекарственных интоксикациях и отравлениях (этанолом, нейролептиками, антиконвульсантами), аномалии Арнольда-Киари и других патологиях. В этих случаях атаксия часто ассоциирована с головной болью, рвотой, головокружением, симптомами поражения ствола и черепных нервов. Следует помнить, что даже небольшие инфаркты мозжечка и кровоизлияния в связи с ограниченным объемом задней черепной ямки – это потенциально жизнеугрожающие состояния, которые могут приводить к обструктивной гидроцефалии. Поэтому всем пациентам с остро развившейся мозжечковой атаксией необходимо экстренно проводить нейровизуализацию (КТ или МРТ) и при необходимости последующее вентрикулярное дренирование и/или декомпрессионную трепанацию задней черепной ямки. Эти же мероприятия рекомендованы при любых заболеваниях, сопровождающихся большими острыми повреждениями мозжечка с быстро прогрессирующим отеком структур задней черепной ямки. Что же касается люмбальной пункции у этих пациентов, то она строго противопоказана в виду риска вклинения.
Повторяющиеся пароксизмы острой атаксии наблюдаются при периодических (эпизодических) атаксиях. Эти наследственные заболевания вызваны генетическими дефектами ионных каналов (кальциевых, калиевых), которые в свою очередь приводят к нарушениям возбудимости нейронов. Некоторые пациенты с атактическими пароксизмами могут хорошо отвечать на прием ацетазоламида (ацетазоламид-чувствительные формы периодических атаксий). Периодические атаксии принадлежат к группе так называемых каналопатий.
Хроническая атаксия
Хроническая атаксия может быть вызвана рядом различных заболеваний (см. таблицу) как генетической, так и негенетической природы. Хроническая или подострая мозжечковая атаксия, особенно в молодом возрасте, является типичной манифестацией рассеянного склероза, диагноз которого подтверждается ремитирующим течением и множественными очагами демиелинизации в головном и спинном мозге на МРТ. Следует всегда помнить, что хроническая или подострая мозжечковая атаксия может вызываться опухолью (среди характерных для мозжечка опухолей – церебеллопонтинная шваннома, медуллобластома и гемангиобластома), нормотензивной гидроцефалией (синдром Хакими-Адамса) и паранеопластической мозжечковой дегенерацией (рак легких и другие системными новообразованиями); все эти заболевания требуют соответствующего и своевременного хирургического лечения. Дегенерация мозжечка также может быть вызвана хроническим алкоголизмом, гипотиреозом, глютеновой болезнью, дефицитом витамина В12, тепловым ударом, злоупотреблением некоторыми препаратами с анксиолитическим, снотворным и противосудорожным действием.
Хроническая прогрессирующая атаксия является ключевой особенностью дегенеративных атактических синдромов как наследственных, так и спорадических.
Наследственные атаксии – клинически и генетически гетерогенная группа заболеваний, передающихся чаще всего по аутосомно-доминантному или аутосомно-рецессивному типу.
Среди аутосомно-рецессивных и Х-сцепленных рецессивных атаксий наиболее часто встречается атаксия Фридрейха, вызываемая экспансией ГАА-повторов в некодируемом участке гена FRDA на хромосоме 9q. Белковый продукт этого гена, фратаксин, считается вовлеченным в гомеостаз митохондриального железа. Таким образом, болезнь Фридрейха представляет собой менделирующую форму митохондриальных цитопатий. Обычно заболевание манифестирует достаточно рано (до 20 лет) и проявляется смешанной сенситивно-мозжечковой атаксией, дизартрией, мышечной слабостью, кардиомиопатией, скелетными деформациями, диабетом и неуклонно прогрессирующим течением. Существует достаточно строгая корреляция между длиной экспансии и клиническими проявлениями болезни Фридрейха, так относительно позднее начало и «доброкачественное» течение характерно для непротяженной экспансии ГАА-повторов.
Диагноз
У пациентов с атактическими расстройствами диагноз основывается в первую очередь на нейровизуализационных (КТ, МРТ) и нейрофизиологических (вызванные потенциалы, электронейромиография и др.) исследованиях, которые предоставляют данные о структурных и функциональных характеристиках центральной и периферической нервной системы. В большинстве случаев наследственных атаксий сегодня доступна верификация диагноза с помощью ДНК-анализа как для самих больных, так и для их клинически здоровых родственников из группы «риска». Для предотвращения новых случаев заболевания в этих семьях может проводиться медико-генетическое консультирование и пренатальная ДНК-диагностика.
У пациентов со спорадическим вариантом атаксии необходим поиск всех возможных соматических расстройств, которые могут вызывать мозжечковую симптоматику (новообразования, эндокринные заболевания и др.). Атаксия может быть проявлением ряда метаболических заболеваний (см. таблицу), поэтому следует проводить соответствующий биохимический скрининг.
Лечение
Лечение и прогноз атактических синдромов основывается на их причине. При существовании радиального лечения (как например, хирургия опухолей мозжечка или коррекция дефицита витаминов) можно ожидать полного или частичного восстановления или, по крайней мере, прекращение дальнейшего прогрессирования.
Не существует лечения непосредственно самой атаксии. Ограниченный положительный эффект сообщался при дегенеративных атаксиях при приеме амантадина, буспирона, L-5-гидрокситриптофана, тиреотропин-релизинг-фактора и прегабалина, однако, эти данные не подтверждены рандомизированными исследованиями. Есть сообщения успешного лечения мозжечкового тремора изониазидом и некоторыми антиконвульсантами (клоназепамом, карбамазепином и топираматом); в некоторых случаях возможна стереотаксическая хирургия на ядрах таламуса.
Физиотерапия является важной составляющей в лечении пациентов с атаксией. Она направлена на предотвращение различных осложнений (таких как контрактуры и мышечные атрофии), поддержания физической формы, улучшения координации и ходьбы. Рекомендованы специальные комплексы «мозжечковых» и «сенсорных» упражнений, а также процедуры с биологической обратной связью и стабилографией.
На стадии разработки находятся первые подходы к генной и клеточной терапии наследственных атаксий; возможно, что именно эти технологии в будущем позволят совершить существенный прорыв в лечении.
Таблица. Причины острой и хронической атаксии
Острая атаксия
Хроническая атаксия
Острая лекарственная интоксикация и отравление:
MELAS, болезнь Лея и другие митохондриальные энцефаломиопатии с острым началом
Опухоли и мальформации с острой и подострой манифестацией
Дефицит тиамина (энцефалопатия Вернике)
Паранеопластическая мозжечковая дегенерация
Гипертермия (тепловой удар)
Наследственные болезни метаболизма:
Хроническая ишемия мозга
Нормотензивная гидроцефалия (синдром Хакима-Адамса)
Паранеопластическая дегенерация мозжечка
Мозжечковая дисплазия или гипоплазия (врожденная атаксия, обычно не прогрессирующая)
Прионные заболевания (атактическая форма)
Дефицит витамина B12
Гипертермия (тепловой удар)
Злоупотребление препаратами с анксиолитическим, снотворным и антиконвульсивным действием
Наследственные атаксия с аутосомно-доминантным, аутосомно-рецессивным и Х-сцепленным наследованием
Спорадические идиопатические дегенеративные атаксии: