что делать при обострении астмы у взрослых
Терапия обострений бронхиальной астмы
Бронхиальная астма (БА) — это гетерогенное заболевание, характеризующееся наличием хронического воспаления дыхательных путей и респираторных симптомов (сухие хрипы, одышка, стеснение в груди и кашель), интенсивность которых изменяется с течением времени, а также вариабельностью в отношении ограничения экспираторного потока.
Симптомы астмы могут купироваться как самостоятельно, так и с помощью медикаментов. Проявления БА зачастую усугубляются ночью или ранним утром, а также провоцируются вирусной инфекцией (простуда), физической нагрузкой, аллергенами, изменениями погоды, смехом, ирритантами (выхлопные газы автомобилей, дым и сильные запахи) и другими факторами.
Снижают вероятность диагноза изолированный кашель без других респираторных симптомов, хроническая продукция мокроты, одышка, сопровождающаяся головокружением, предобморочным состоянием или периферическими парестезиями (чувство покалывания, жжения в дистальных отделах конечностей), боль за грудиной, а также инспираторная одышка, обусловленная физической нагрузкой.
Фенотипы астмы
Как говорилось выше, бронхиальная астма — гетерогенное заболевание с различным течением процесса. Демографический кластер, клинические и/или патологические характеристики заболевания называются «фенотипом астмы». Наиболее часто встречаемые «фенотипы астмы»:
Аллергическая
Самый распространенный фенотип астмы. Часто выявляется в детстве, обычно характерно наличие обширного семейного и/или личного аллергологического анамнеза (экзема, аллергический ринит, пищевая или лекарственная аллергия и т. д.). При исследовании мокроты пациентов часто выявляется воспаление дыхательных путей с эозинофильной инфильтрацией. Пациенты с данным фенотипом хорошо отвечают на терапию ингаляционными глюкокортикостероидами (ИГКС).
Неаллергическая
Выделяется у взрослых пациентов при отсутствии аллергии в анамнезе. Клеточный профиль их мокроты может быть нейтрофильным, эозинофильным или содержать лишь незначительное количество воспалительных клеток. Пациенты данной группы зачастую хуже отвечают на терапию ИГКС.
Астма с поздним началом
Чаще выявляется у женщин, первые проявления возникают во взрослой жизни. В большинстве случаев это пациенты без аллергии, требующие высоких доз ИГКС или относительно невосприимчивые к лечению глюкокортикостероидами.
Астма с фиксированным ограничением экспираторного потока
У части пациентов с длительным течением астмы ограничения экспираторного потока становятся необратимыми из-за ремоделирования стенок дыхательных путей.
Астма с ожирением
В эту группу, собственно, входят пациенты с ожирением и респираторными проявлениями астмы, а также незначительной эозинофилией мокроты.
Перекрест бронхиальной астмы и ХОБЛ (ПБАХ)
Перекрест бронхиальной астмы и ХОБЛ (ПБАХ) характеризуется персистирующим ограничением экспираторного потока c проявлениями, всегда ассоциирующимися с астмой (молодой возраст, значительная вариабельность ограничения экспираторного потока, положительный тест с бронходилататором), а также c некоторыми проявлениями, всегда ассоциирующимися с ХОБЛ (возраст старше 40 лет, отсутствие вариабельности потока, снижение емкости легких, отсутствие ответа на бронходилататор).
У некоторых больных, особенно пожилых и курильщиков, сложно провести дифференциальный диагноз астмы и хронической обструктивной болезни легких. Прогноз у таких пациентов значительно хуже, чем у имеющих изолированную БА либо ХОБЛ, и информации о подборе оптимальной терапии для них пока недостаточно. Вот некоторые рекомендации по начальной терапии «сомнительных» пациентов:
Всем пациентам требуется изменение образа жизни (отказ от курения, умеренная физическая активность), а также лечение коморбидной патологии.
Наличие типичных респираторных симптомов бронхиальной астмы, а также характерного анамнеза, является показанием к выполнению спирометрии либо пикфлоуметрии (измерение пиковой скорости выдоха, ПСВ) с целью выявления ограничений экспираторного потока. При тяжелом состоянии пациента и низкой вероятности других диагнозов начинают проведение эмпирической терапии БА ингаляционными глюкокортикостероидами (ИГКС) и короткодействующими бета-2-агонистами (КДБА), и в дальнейшем после оценки состояния больного и эффекта от терапии проводят необходимые диагностические мероприятия для уточнения и подтверждения диагноза.
Проводится ряд тестов, позволяющих оценить степень и обратимость бронхиальной обструкции: оценка увеличения функции легких после введения бронходилататора или после проведенной терапии, снижения функции легких после физической нагрузки или при проведении провокационных тестов с гистамином или метахолином, выявление нарушений функции легких и вариаций потока в течение 1–2 недель при плановых посещениях либо самостоятельно.
Подтипы БА
«Трудно поддающаяся лечению» БА — термин, применяемый для обозначения случаев, когда невозможно достичь контроля БА несмотря на оптимально подобранную терапию. Зачастую это происходит при наличии у пациента отягчающих факторов, таких как наличие коморбидной патологии, низкая приверженность к лечению, присутствие в среде обитания человека неустранимых аллергенов.
Термины «резистентная» или «рефрактерная к лечению астма» применяются для пациентов, у которых течение, обострения и выраженность симптомов БА плохо контролируются, несмотря на высокие дозы ИГКС в сочетании с вторым препаратом контроля (длительно действующие бета-2-агонисты (ДДБА) и/или системные ГКС) и лечение сопутствующей патологии, либо для тех пациентов, у которых теряется контроль при снижении ступени терапии.
Понятие «тяжелая астма» объединяет пациентов с рефрактерной к терапии БА и нелеченной коморбидной патологией.
В рекомендациях GINA последних лет термин «астматический статус» не встречается, плановая и неотложная терапия БА проводится в зависимости от степени тяжести обострения, определяемой по клиническим и инструментальным данным.
Обострение астмы
Обострением БА считается любое выраженное ухудшение симптомов и/или функции легких (снижение ПСВ или ОФВ1) пациента по сравнению с его обычным статусом. Важно, чтобы пациент следил за своим состоянием и отмечал происходящие изменения. Существует необходимость в плане («asthma action plan») лечения и действий при БА, в котором будет четко прописано, что, когда и в каких дозах принимать пациенту с целью самостоятельного купирования приступа БА.
Перед началом лечения обострения бронхиальной астмы (БА) любой степени тяжести необходимо оценить факторы, увеличивающие риск развития связанной с астмой смерти:
Самопомощь по «asthma action plan» при обострении астмы
Врач, занимающийся лечением БА, должен составить четкий план действий пациента при развитии обострения и обучить его им. Пациент, в свою очередь, должен самостоятельно осуществлять мониторинг функции легких и проходить регулярные осмотры у специалистов.
Изменения в приеме медикаментов, приведенные ниже, осуществляются при развитии обострения в течение 1–2 недель.
— В начале обострения проводится попытка его купирования увеличением дозы обычных препаратов, облегчающих течение астмы (реливеры):
— При неэффективности этих действий необходимо увеличение дозы препаратов контроля:
— При ухудшении симптомов и неэффективности лечения необходимо добавление оральных глюкокортикостероидов и срочный визит к врачу. Дозировка преднизолона: для взрослых 1 мг/кг/день (максимально 50 мг) в течение 5–7 дней, для детей 1–2 мг/кг/день (максимально 40 мг) в течение 3–5 дней.
Особенности течения обострений у детей
Незамедлительная госпитализация показана, если у ребенка с БА в возрасте 5 лет и младше наблюдаются любые из следующих симптомов:
При поступлении в приемное отделение пациента с обострением астмы необходимо собрать краткий анамнез, провести быстрый осмотр пациента и в максимально ранние сроки начать терапию.
Анамнез
При сборе анамнеза важно учесть несколько моментов:
Степени тяжести
Степень тяжести течения БА у пациента может определяться с помощью физикального обследования (определение возможного угнетения сознания, оценка поведения и речи, частота пульса, дыхания, участие дополнительных мышц в акте дыхания, артериальное давление, сухие хрипы в легких при аускультации и на расстоянии) и объективных методов (пульсоксиметрия, пикфлоуметрия). Сатурация Лечение
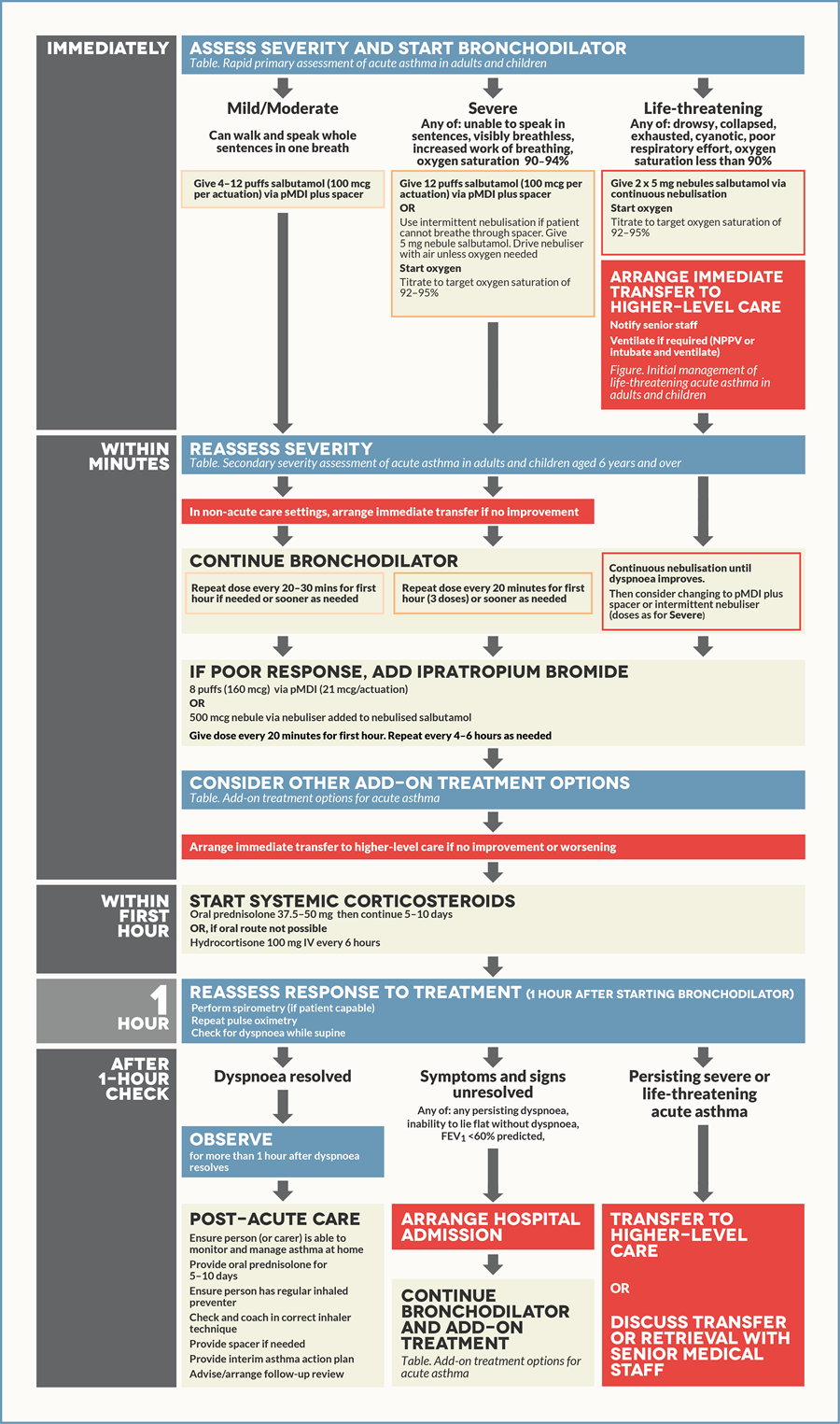
Главной целью терапии БА является быстрое устранение обструкции дыхательных путей и гипоксемии, для чего проводится назначение короткодействующих бронходилататоров, раннее применение системных кортикостероидов и контролируемая подача кислорода.
Ингаляция короткодействующих агонистов бета-2-адренорецепторов
Одним из самых эффективных способов устранения обструкции воздухоносных путей является ингаляция КДБА. Для купирования приступа астмы допустимо применение ингаляторов (дозированный аэрозольный ингалятор (pDMI) со спейсером или порошковый ингалятор (DPI)), однако зачастую при их использовании пациенты допускают ошибки, что приводит к снижению эффективности терапии. При невозможности использовать ингалятор применяют небулайзер.
Для обострений легкой и средней степеней тяжести применяют повторные ингаляции КДБА (до 4–10 вдохов каждые 20 минут в течение первого часа). После первого часа доза КДБА варьирует от 4–10 вдохов каждые 3–4 часа до 6–10 вдохов каждые 1–2 часа и более. Примерное содержание лекарственных средств в 1 дозе ингалятора: сальбутамол — 100 мкг, тербуталина сульфат — 250 мкг, фенотерола гидробромид — 200 мкг, левалбутерол — 45 мкг. Дополнительные ингаляции КДБА не требуются, если имеется хороший ответ на начальную терапию (пиковая скорость выдоха (ПСВ) > 60–80 % от должной или личного максимального результата за 3–4 часа).
Кислородотерапия
Кислородотерапию необходимо проводить под контролем сатурации смешанной крови: целевым является ее уровень 93–95 % для взрослых и 94–98 % для детей 6–11 лет. При отсутствии возможности измерения сатурации кислородотерапия проводится под контролем клинических признаков.
Системные кортикостероиды
Прием ОГКС при обострении БА легкой или средней степени тяжести начинается незамедлительно при значительном ухудшении состояния пациента или при условии, что пациент перед поступлением принимал увеличенные дозировки препарата контроля и реливера. Дозировка преднизолона или его эквивалента для взрослых — 1 мг/кг/день (максимально 50 мг) в течение 5–7 дней, для детей — 1–2 мг/кг/день (максимально 40 мг). Прием ОГКС рекомендуется в течение 5–7 дней. Пациентов необходимо предупредить о частых побочных эффектах приема ОГКС (нарушения сна и настроения, повышение аппетита, рефлюкс желудочного содержимого и т. д.).
Препараты контроля астмы
После терапии обострения астмы необходимо увеличение дозировок препаратов контроля (см. выше) на следующие 2–4 недели вплоть до 3 месяцев в зависимости от причины обострения. Пациентам, не получающим терапию контроля, необходимо назначить лечение, включающее ИГКС.
Оказание помощи в ОАиР
Тяжелые обострения бронхиальной астмы, а также сопутствующие жизнеугрожающие состояния являются показанием для нахождения в ОАиР, где пациенту проводится активный мониторинг жизненных функций и имеется больше возможностей для проведения эффективной терапии. Наличие повышенной сонливости, спутанности сознания либо полное отсутствие дыхательных шумов при аускультации легких служат крайне неблагоприятными признаками и требуют повышенного внимания.
Анамнез
Сбор анамнеза ведется по стандартной схеме, представленной выше, однако особое внимание стоит обратить на проводимую ранее терапию и ее эффективность. Выполняется стандартное физикальное исследование: оценка уровня сознания, поведения и речи, частота пульса и дыхания, участие в акте дыхания вспомогательной дыхательной мускулатуры, артериальное давление, наличие/отсутствие сухих хрипов. Учитывая возможности ОАиР, арсенал доступных объективных методов исследования расширяется:
Кислородотерапия
Необходимо достигнуть артериальной сатурации кислорода не менее 93–95 % (94–98 % для детей 6–11 лет). Кислород может подаваться через носовые канюли или маску. При тяжелом обострении терапия низкими потоками кислорода с достижением уровня сатурации 93–95 % предпочтительнее подачи высоких потоков 100 % кислорода. После стабилизации пациента проводится его «отучение» от кислорода под контролем сатурации крови.
В очень тяжелых случаях пациентам с обострением БА и признаками тяжелой дыхательной недостаточности (гипоксические расстройства сознания, нарастание одышки и отсутствие дыхательных шумов, нарастающая гиперкапния PaCO2 > 60 мм рт. ст., гипоксемия PaO2 Ингаляция короткодействующих агонистов бета-2-адренорецепторов
В ОАиР ингаляция может проводиться при помощи небулайзера периодически или непрерывно. Дозировки препаратов КДБА стандартные для начальной терапии (см. выше). Дозировки препаратов для ингаляции через небулайзер: «небула» по 2,5 мл, содержащая 2,5 мг сальбутамола в физиологическом растворе или «небула» 1,5 мг левалбутерола, 1–2 небулы на ингаляцию, повторные ингаляции проводят каждые 20 минут или непрерывно в течение часа.
Адреналин (эпинефрин)
Внутримышечное введение адреналина (эпинефрина) допустимо как дополнение к стандартной терапии при развитии анафилаксии и ангиоэдемы.
Системные и ингаляционные глюкокортикостероиды
Системные глюкокортикостероиды быстро купируют обострение БА и предотвращают ее рецидив. Применение ГКС обязательно при обострении средней степени тяжести у взрослых, детей 6–11 лет и подростков. Терапию начинают с применения ИГКС, а при отсутствии улучшения состояния пациента в течение первого часа от поступления, назначаются системные ГКС, однако данные по эффективности совместного использования ИГКС и ОГКС пока спорные. Особенно важно назначение ОГКС, если начальная терапия КДБА не принесла успеха, обострение развилось на фоне приема ОГКС или ранее для купирования обострения требовалось применение ГКС.
Эффективность оральных форм ГКС сравнима с их внутривенными инъекциями, ввиду этого предпочтительнее использование таблетированных форм (жидкие для детей). Внутривенное введение ГКС может использоваться при наличии у пациента тошноты или рвоты, выраженной одышки, невозможности глотать, а также во время проведения неинвазивной или инвазивной ИВЛ. ГКС применяются в эквивалентных дозах: у взрослых — 50 мг преднизолона однократно утром или 200 мг гидрокортизона, разделенные на несколько доз, у детей — 1–2 мг/кг до максимальной дозировки 40 мг/день. Курс приема для взрослых 5–7 дней, для детей 3–5 дней.
Различные препараты и методики
— Ипратропия бромид: у взрослых с обострением средней или тяжелой степени тяжести при неэффективности проводимой ранее терапии добавление антихолинергического препарата короткого действия (ипратропия бромида) увеличивает скорость восстановления показателей ПСВ и ОФВ1. Проводят его ингаляцию через небулайзер по 0,5 мг каждые 20 минут до трех доз, далее — по необходимости, или с помощью ингалятора (18 мкг/доза) по 8 вдохов каждые 20 минут;
— Аминофиллин и теофиллин: применение данных препаратов при обострении БА не рекомендуется из-за их плохого профиля безопасности и отсутствии доказательств эффективности;
— Препараты магнезии (MgSO4): могут применяться при тяжелом обострении путем однократного внутривенного капельного введения 2 г в течение 20 минут либо как замена в небулайзере изотоническому раствору NaCl 0,9 % (раствор магнезии также должен быть изотоничен).
Через час после начала проведения терапии проводится оценка ее эффекта: при ОФВ1 или ПСВ 60–80 % от должного значения возможна выписка пациента, при отсутствии положительной динамики показателей ОФВ1 или ПСВ Источник:
Global Initiative for Asthma. Global Strategy for Asthma Management and Prevention, 2018.
Бронхиальная астма
Именно поэтому так необходим контроль бронхиальной астмы, который позволит снизить количество обострений и предотвратит прогрессирование заболевания. При соблюдении профилактических мер возможно достичь стойкой ремиссии (периода без симптомов и обострений) бронхиальной астмы.
Именно поэтому так необходим контроль бронхиальной астмы, который позволит снизить количество обострений и предотвратит прогрессирование заболевания. При соблюдении профилактических мер возможно достичь стойкой ремиссии (периода без симптомов и обострений) бронхиальной астмы.
Что такое бронхиальная астма?
Бронхиальная астма — это хроническое воспаление бронхов, которое сопровождается приступами (затруднениями дыхания на выдохе), в следствие обструкции дыхательных путей. Обструкция — это резкое сужения просвета мелких и средних бронхов. Как результат, воздух через бронхи в легкие проходит с затруднением, кровь хуже насыщается кислородом.
Бронхиальная астма — это хроническое воспаление бронхов, которое сопровождается приступами (затруднениями дыхания на выдохе), в следствие обструкции дыхательных путей. Обструкция — это резкое сужения просвета мелких и средних бронхов. Как результат, воздух через бронхи в легкие проходит с затруднением, кровь хуже насыщается кислородом.
Почему возникают обострения
бронхиальной астмы?
Чаще всего бронхиальная астма развивается на фоне атопии (так называют предрасположенность к кожной и респираторной аллергии). В этой ситуации попадание в дыхательные пути вполне обычных веществ (например, пыльцы, пыли и др.), воспринимается организмом иначе, как опасные для организма соединения, что провоцирует реакции иммунной системы в виде развития аллергического воспаления, которое провоцирует гиперреактивность бронхов (повышенная восприимчивость слизистой бронхов к внешним факторам). При каждом последующем попадании аллергена в бронхи, даже в небольшом количестве, воспалительная реакция вспыхивает и провоцирует спазм бронхов – приступ бронхиальной астмы.
Есть и неаллергическая астма (она бывает гораздо реже), которая связана с различными респираторными инфекциями, воздействием раздражителей, отдельных лекарств или физической нагрузки. Признаки ее очень похожи, но в основе воспаления лежит не аллергический механизм.
Кто в «группе риска» по развитию бронхиальной астмы?
Диагноз “бронхиальная астма” врачи, как правило, ставят в возрасте 6-7 лет, до этого возраста поставить диагноз затруднительно. Дети более младшего возраста еще не способны полноценно пройти обследование, определяющее функцию внешнего дыхания, результаты которого могут подтвердить диагноз бронхиальной астмы. Однако даже в возрасте до 6 лет можно выделить некоторые группы детей, наиболее предрасположенные к развитию заболевания:
Дети с неблагоприятной наследственностью (родители страдают аллергией);
Малыши с другими аллергическими болезнями (атопический дерматит, аллергический ринит и др.), имеющие высокие уровни иммуноглобулина Е (белки, ответственные за развитие аллергических реакций) или с положительными кожными пробами;
Дети с обструктивными приступами (нарушением дыхания в следствие спазма бронхов) без высокой лихорадки. Это косвенный признак того, что обструкцию вызывают неинфекционные агенты (например, аллергены);
Дети, перенесшие 3 и более эпизодов обструктивного бронхита в возрасте до 3-5 лет.
Проблема диагностики астмы у детей
У детей, особенно раннего возраста, бронхолегочная система очень чувствительна к внешним раздражителям. Поэтому при ОРВИ у них могут развиваться симптомы обструкции (затруднения дыхания), которые очень похожи на астматический приступ, но не имеют аллергического компонента в своей основе. Их важно различать потому, что принципы лечения и препараты будут разными.
У ребенка-астматика приступы затруднения дыхания будут повторяться при каждом контакте с аллергеном, на фоне ОРВИ или влияния других раздражителей (дым, пыль, резкие запахи), по мере взросления ребенка приступы будут сохраняться, а без назначения необходимого лечения и вовсе усугубляться, становиться более частыми и тяжелыми. А у детей с обструктивными бронхитами на фоне ОРВИ (без бронхиальной астмы или атопии) со временем приступы прекращаются, так как бронхи по мере взросления малыша тоже растут, просвет их расширяется и воспаление, которое развивается на фоне ОРВИ не может их значительно сузить и как-либо повлиять на их проходимость.
Предвестники приступа бронхиальной астмы
Организм детей отличается от взрослого, поэтому первые симптомы бронхиальной астмы родители могут принять за другие болезни (простуда, грипп, бронхит). Однако, для приступа астмы не типично повышение температуры, но возникает сухой, мучительный и крайне частый кашель. В ранней стадии приступа мокроты практически нет, ребенок не откашливает ее.
Среди предвестников приступа бронхиальной астмы можно выделить:
Появление прозрачной водянистой слизи из носа после сна, покраснение кожи вокруг носа.
Примерно через 12-20 часов присоединение сухого слабого кашля, который возникает непостоянно.
После дневного сна кашель может становиться сильнее, может отделяться густая мокрота.
Ребенок становится капризным, тревожным, хуже ест и спит.
Примерно через 1-2 суток после предвестников могут появляться симптомы приступа астмы. Но у детей до трех лет и более старшего возраста длительность стадии предвестников различается.
Как проявляется приступ астмы
Постепенно предвестники болезни приводят к развитию приступа бронхиальной астмы. Если это ребенок раннего возраста, до 2-3 лет, типичны следующие симптомы:
Сухой кашель усиливается, он особенно часто возникает во время дневного сна или сразу после пробуждения.
При принятии вертикального положения тела кашель немного уменьшается, из-за чего детям удобнее спать в полулежачем положении.
У ребенка заложен нос, из-за чего он вынужден переходить на дыхание ртом, что провоцирует капризность и плаксивость, раздражительность.
Присоединяется одышка, затруднение дыхания на выдохе.
Ребенок дышит прерывисто с короткими частыми вдохами, затруднением выдоха, который сопровождается свистами и шумом.
Помимо уже перечисленных признаков, у детей постарше могут быть и дополнительные проявления. К ним относятся:
Затруднение полноценного вдоха из-за ощущения давления, тяжести в области грудной клетки.
Усиление кашля при дыхании ртом.
Дополнительно возможно появление сыпи на коже, зуда, присоединение слезотечения.
В течении болезни различают периоды обострения и их отсутствия (ремиссии). В период обострения все симптомы бронхиальной астмы (кашель, одышка) выражены максимально, ребенку или взрослому требуется медицинская помощь, активное лечение. В период ремиссии признаки астмы могут отсутствовать или выражаться незначительно. Но при тяжелом течении болезни проявления могут быть всегда, и об обострении идет речь, когда возникает потребность в дополнительных препаратах, так называемых препаратах неотложной помощи для расширения бронхов (аэрозольные ингаляторы, например, сальбутамол), чтобы купировать приступ бронхиальной астмы.
Основные принципы терапии бронхиальной астмы
Бронхиальная астма – это хроническое воспаление бронхов, поэтому воспаление присутствует всегда, в той или иной степени. Минимальные признаки воспаления (так называемое персистирующее воспаление) есть даже вне периодов обострения, когда пациент хорошо себя чувствует.
В терапии бронхиальной астмы выделяют два направления:
Первое направление — базисная терапия. Это постоянный прием препаратов, подобранных врачом, даже в период ремиссии заболевания. Это необходимо для подавления хронического воспаления, постоянно присутствующего в бронхах. Примерами таких препаратов являются ингаляционные глюкокортикостероиды (ИГКС)
Кроме того, наряду с базисным лечением бронхиальной астмы для снижения частоты обострений и улучшения контроля над течением заболевания особенно в период высокого риска обострения (например, сезон пыления березы, сезон ОРВИ) рекомендуют назначение дополнительной негормональной противовоспалительной терапии.
Варианты течения бронхиальной астмы у детей
По тяжести бронхиальная астма может быть легкого течения, средней тяжести и тяжелого течения. Для определения степени тяжести заболевания учитывают выраженность и частоту приступов, как пациент отвечает на лечение, необходимость применения симптоматической терапии, которую используют для снятия приступов, а также дополнительные факторы (возраст, приверженность лечению, условия жизни и т.д.).
Легкая астма. Приступы бывают до двух раз в неделю и только днем. Пациенту назначаются только симптоматические препараты по требованию, так как нет необходимости в приеме лекарств в постоянном режиме, либо базисная терапия с использованием низких доз ИГКС или других негормональных противовоспалительных средств.
Средней тяжести. Приступы днем бывают часто почти ежедневно, но ночные приступы не более 1 раза в неделю. В этом случае всегда назначается базисная терапия в комбинации при приступе с препаратами неотложной помощи.
Тяжелая астма. Приступы днем и ночью бывают почти ежедневно. Пациентам нужно постоянное применение как базисных препаратов, так и тех, что купируют приступы. В крайне тяжелых ситуация, приступы могут сохраняться, даже несмотря на все проводимое ребёнку лечение.
У детей чаще всего диагностируется легкая или среднетяжелая форма. Проблема у этих детей в том, что до 85% обострений бронхиальной астмы приходится в период осень-зима. Это связано с более частыми эпизодами ОРВИ, которые, как правило, протекают тяжело и длительно (затяжные), что связано с активизацией хронического воспаления в бронхах.
Как контролировать течение бронхиальной астмы?
Основная цель терапии бронхиальной астмы – добиться стойкого отсутствия обострений (ремиссии) заболевания, уменьшить частоту приступов и существенно улучшить качество жизни детей и взрослых. С этой целью врачи назначают как базисную длительную гормональную терапию ИГКС, так и дополнительные негормональные средства, особенно в период высокого риска обострения (например, в сезон пыления березы, сезон ОРВИ), для усиления противовоспалительного эффекта в бронхах.
Одним из средств, которое можно применять в комплексной терапии для повышения контроля над течением бронхиальной астмы является препарат Реглисам. Реглисам – это негормональный препарат, который обладает двойным противовоспалительным действием, направленным на уменьшение хронического персистирующего воспаления в бронхах, благодаря чему способствует снижению частоты обострений бронхиальной астмы, даже в опасные сезоны пыления березы или роста заболеваемости ОРВИ.
Особенностью механизма действия Реглисама является, то, что он способен повышать эффективность базисной терапии ИГКС, поэтому при его дополнительном назначении при ОРВИ или в сезон пыления, снижается необходимость увеличения дозировки ИГКС и длительность и необходимость применения средств неотложной терапии. В случае если ребенок на получает базисную терапию бронхиальной астмы (например, при легком течении заболевания) назначение Реглисам в период ОРВИ, способствует сдерживанию воспаления в бронхах и уменьшает длительность и даже потребность дополнительного использования гормонов и бронхолитических средств, помогая перенести инфекцию без обострения заболевания.
Схемы применения препарата Реглисам при бронхиальной астме в сезон ОРВИ:
Реглисам снижает риск обострения бронхиальной астмы, когда ребенок уже заболел ОРВИ, а также помогает избежать тяжелого и затяжного течения ОРВИ.
Схема применения препарата Реглисам при бронхиальной астме в сезон пыления:
Реглисам помогает усилить базисную терапию бронхиальной астмы и легче без обострений перенести сезон пыления.