что делать при аллергической одышке
Терапия острых аллергических состояний на догоспитальном этапе
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими заболеваниями страдает в среднем около 10% населения земного шара. Особую тревогу вызывают данные ННПО скорой медицинской помощи, согласно которым за последние 3 года число вызовов по поводу острых аллергических заболеваний в целом по РФ возросло на 18%.
Основные причины возникновения и патогенез
Патогенез аллергических реакций на сегодняшний день достаточно полно изучен и подробно описан во многих отечественных и зарубежных монографиях по аллергологии и клинической иммунологии. Центральная роль в реализации иммунопатологических реакций принадлежит иммуноглобулинам класса Е (IgE), связывание которых с антигеном приводит к выбросу из тучных клеток медиаторов аллергии (гистамина, серотонина, цитокинов и др.).
Наиболее часто аллергические реакции развиваются при воздействии ингаляционных аллергенов жилищ, эпидермальных, пыльцевых, пищевых аллергенов, лекарственных средств, антигенов паразитов, а также при укусах насекомых. Лекарственная аллергия чаще всего развивается при применении анальгетиков, сульфаниламидов и антибиотиков из группы пенициллинов, реже цефалоспоринов (при этом следует учитывать риск перекрестной сенсибилизации к пенициллину и цефалоспоринам, составляющий от 2 до 25%). Кроме того, в настоящее время возросло число случаев развития латексной аллергии.
Клиническая картина, классификация и диагностические критерии
С точки зрения определения объема необходимой лекарственной терапии на догоспитальном этапе оказания помощи и оценки прогноза острые аллергические заболевания можно подразделить на легкие (аллергический ринит — круглогодичный или сезонный, аллергический конъюнктивит — круглогодичный или сезонный, крапивница), средней тяжести и тяжелые (генерализованная крапивница, отек Квинке, острый стеноз гортани, среднетяжелое обострение бронхиальной астмы, анафилактический шок). Классификация и клиническая картина острых аллергических заболеваний представлены в табл. 1.
При анализе клинической картины аллергической реакции врач СМП должен получить ответы на следующие вопросы (табл. 2).
При начальном осмотре на догоспитальном этапе следует оценить наличие стридора, диспноэ, свистящего дыхания, одышки или апноэ; гипотензии или синкопе; изменений на коже (высыпаний по типу крапивницы, отека Квинке, гиперемии, зуда); гастроинтестинальных проявлений (тошноты, болей в животе, диареи); изменений сознания. Если у больного отмечаются стридор, выраженная одышка, гипотензия, аритмия, судороги, потеря сознания или шок, то данное состояние рассматривается как угрожающее жизни.
Лечение острых аллергических заболеваний
При острых аллергических заболеваниях на догоспитальном этапе неотложная терапия строится по следующим направлениям:
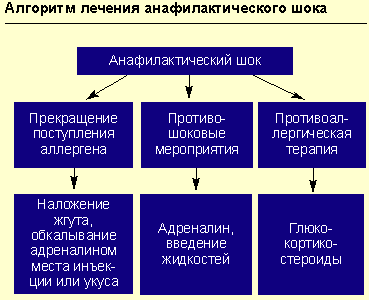
Прекращение дальнейшего поступления в организм предполагаемого аллергена.
Например, в случае реакции на лекарственный препарат, введенный парентерально, или при укусах насекомых — наложение жгута выше места инъекции (или укуса) на 25 мин (каждые 10 мин необходимо ослаблять жгут на 1-2 мин); к месту инъекции или укуса прикладывается лед или грелка с холодной водой на 15 мин; обкалывание в 5-6 точках и инфильтрация места инъекции или укуса 0,3-0,5 мл 0,1%-ного раствора адреналина с 4,5 мл изотонического раствора хлорида натрия.
Противоаллергическая терапия (антигистаминными препаратами или глюкокортикостероидами).
Введение антигистаминных препаратов (блокаторов Н1-гистаминовых рецепторов) показано при аллергическом рините, аллергическом конъюнктивите, крапивнице. Выделяют классические антигистаминные препараты (например, супрастин, димедрол) и препараты нового поколения (семпрекс, телфаст, кларотадин и др.). Необходимо отметить, что для классических антигистаминных препаратов в отличие от препаратов нового поколения характерно короткое время воздействия при относительно быстром наступлении клинического эффекта; многие из этих средств выпускаются в парентеральных формах. Антигистаминные препараты нового поколения лишены кардиотоксического действия, конкурентно влияют на гистамин, не метаболизируются печенью (например, фармакокинетика семпрекса не меняется даже у больных с нарушенными функциями печени и почек) и не вызывают тахифилаксии. Эти препараты обладают длительным воздействием и предназначаются для приема внутрь.
При анафилактическом шоке и при отеке Квинке (в последнем случае — препарат выбора) внутривенно вводится преднизолон (взрослым — 60-150 мг, детям — из расчета 2 мг на 1 кг массы тела). При генерализованной крапивнице или при сочетании крапивницы с отеком Квинке высокоэффективен бетаметазон (дипроспан в дозе 1-2 мл внутримышечно), состоящий из динатрия фосфата (обеспечивает быстрое достижение эффекта) и дипропионата бетаметазона (обусловливает пролонгированное действие). Для лечения бронхиальной астмы, аллергического ринита, аллергического конъюнктивита разработаны топические формы глюкокортикостероидов (флутиказон, будесонид). При отеке Квинке для предупреждения влияния на ткани гистамина необходимо комбинировать антигистаминные препараты нового поколения (семпрекс, кларитин, кларотадин) с глюкокортикостероидами (ГКС).
Побочные эффекты системных ГКС — артериальная гипертензия, повышенное возбуждение, аритмия, язвенные кровотечения. Побочные эффекты топических ГКС — осиплость голоса, нарушение микрофлоры с дальнейшим развитием кандидоза слизистых, при применении высоких доз — атрофия кожи, гинекомастия, прибавка массы тела и др. Противопоказания: язвенная болезнь желудка и 12-перстной кишки, тяжелая форма артериальной гипертензии, почечная недостаточность, повышенная чувствительность к глюкокортикоидам в анамнезе.
Симптоматическая терапия.
При развитии бронхоспазма показано ингаляционное введение b2-агонистов и других бронхолитических и противовоспалительных препаратов (беродуала, атровента, вентолина, пульмикорта) через небулайзер. Коррекцию артериальной гипотонии и восполнение объема циркулирующей крови проводят с помощью введения солевых и коллоидных растворов (изотонического раствора хлорида натрия — 500-1000 мл, стабизола — 500 мл, полиглюкина — 400 мл). Применение вазопрессорных аминов (допамина — 400 мг на 500 мл 5%-ной глюкозы, норадреналина — 0,2-2 мл на 500 мл 5%-ного раствора глюкозы, доза титруется до достижения уровня систолического давления 90 мм рт. ст.) возможно только после восполнения ОЦК. При брадикардии допускается введение атропина в дозе 0,3-0,5 мг подкожно (при необходимости инъекцию повторяют каждые 10 мин). При наличии цианоза, диспноэ, сухих хрипов показана также кислородотерапия.
Противошоковые мероприятия (см. рисунок).
При анафилактическом шоке больного следует уложить (голова ниже ног), повернуть голову в сторону (во избежание аспирации рвотных масс), выдвинуть нижнюю челюсть (при наличии съемных зубных протезов их нужно удалить).
Адреналин вводят подкожно в дозе 0,1-0,5 мл 0,1%-ного раствора (препарат выбора), при необходимости инъекции повторяют каждые 20 мин в течение часа под контролем уровня АД. При нестабильной гемодинамике с развитием непосредственной угрозы для жизни возможно внутривенное введение адреналина. При этом 1 мл 0,1%-ного раствора адреналина разводится в 100 мл изотонического раствора хлорида натрия и вводится с начальной скоростью 1 мкг/мин (1 мл в минуту). При необходимости скорость может быть увеличена до 2-10 мкг/мин. Внутривенное введение адреналина проводится под контролем частоты сердечных сокращений, дыхания, уровня артериального давления (систолическое артериальное давление необходимо поддерживать на уровне более 100 мм рт. ст. у взрослых и более 50 мм рт. ст. у детей).
Побочные эффекты адреналина — головокружение, тремор, слабость; сильное сердцебиение, тахикардия, различные аритмии (в том числе желудочковые), появление болей в области сердца; затруднение дыхания; увеличение потливости; чрезмерное повышение артериального давления; задержка мочи у мужчин, страдающих аденомой предстательной железы; повышение уровня сахара в крови у больных сахарным диабетом. Описаны также случаи развития некрозов тканей при повторном подкожном введении адреналина в одно и то же место вследствие местного сужения сосудов. Противопоказания — артериальная гипертензия; выраженный церебральный атеросклероз либо органическое поражение головного мозга; ишемическая болезнь сердца; гипертиреоз; закрытоугольная глаукома; сахарный диабет; гипертрофия предстательной железы; неанафилактический шок; беременность. Однако даже при этих заболеваниях возможно назначение адреналина при анафилактическом шоке по жизненным показаниям и под строгим врачебным контролем.
Типичные ошибки, допускаемые на догоспитальном этапе
Изолированное назначение Н1-гистаминовых блокаторов при тяжелых аллергических реакциях, равно как и при бронхообструктивном синдроме, не имеет самостоятельного значения, и на догоспитальном этапе это лишь приводит к неоправданной потере времени; использование дипразина (пипольфена) опасно усугублением гипотонии. Использование таких препаратов, как глюконат кальция, хлористый кальций, вообще не показано при острых аллергических заболеваниях. Ошибочным следует считать также позднее назначение ГКС, необоснованное применение малых доз ГКС, отказ от использования топических ГКС и b2-агонистов при аллергическом стенозе гортани и бронхоспазме.
Показания к госпитализации
Пациенты с тяжелыми аллергическими заболеваниями должны быть обязательно госпитализированы.
А. Л. Верткин, доктор медицинских наук, профессор
А. В. Тополянский, кандидат медицинских наук
Одышка причины и лечение, как проявляется, от чего бывает
Состояние, при котором нарушается ритм, частота и глубина дыхания, возникает ощущение дефицита воздуха, называется одышка. Причины и лечение данного нарушения могут быть самыми разнообразными. Одышка может появляться при различных состояниях. Так, например, бывает одышка при разговоре, одышка в положении лежа, после сна, одышка в покое и т.д. Дыхание человека с одышкой – частое и шумное, именно данные проявления дают окружающим основание предполагать о наличии одышки. Одышка может быть следствием довольно серьезных заболеваний, поэтому при её появлении необходимо как можно быстрее обратиться к специалисту, который компетентно объяснит, что такое одышка и как она проявляется, а также назначит проведение комплексного диагностического обследования для выявления причин её появления.
Центр терапии Юсуповской больницы предлагает качественную диагностику и эффективное лечение заболеваний, сопровождающихся одышкой. При необходимости возможен вызов пульмонолога на дом.
Виды одышки
Одышка может быть нескольких видов:
Почему возникает одышка?
Одышка у людей разных возрастных категорий
Одышка может наблюдаться у лиц разного возраста – от грудного до пожилого.
У детей одышка бывает, как физиологической, так и патологической. Появление физиологической одышки обусловлено физическими нагрузками или высоким волнением, что считается нормой. При незрелости дыхательной системы возникает патологическая одышка у грудничка. Как определить вид одышки и её причины – решает врач-педиатр, подбирая необходимые методы диагностики.
В пожилом возрасте у людей снижается толерантность к физическим нагрузкам и уменьшается эффективность деятельности дыхательной системы. В силу возрастных изменений снижается физическая сила дыхательной мускулатуры, в результате чего ухудшается газообмен и затрудняется нормальное дыхание. Кроме того, у пожилых людей, как правило, имеются заболевания сердечно-сосудистой системы и легких, которые приводят к появлению одышки. Чаще всего на данный симптом они долго не обращают внимание, поэтому заболевания, которые им сопровождаются диагностируются на запущенных стадиях. Вследствие этого затрудняется лечение, значительно снижается качество жизни и её продолжительность. Так что лучше при одышке у пожилых людей немедленно обращаться за медицинской помощью, не дожидаясь ухудшения состояния.
Лучшие пульмонологи Москвы – доктор медицинский наук, профессор Александр Вячеславович Аверьянов, кандидат медицинских наук Александр Евгеньевич Шуганов ведут прием в центре терапии Юсуповской больницы. Клина оснащена инновационным высокотехнологичным оборудованием для проведения самых современных диагностических исследований. Благодаря комплексному подходу с привлечением узких специалистов различных профилей наши врачи выявляют точную причину появления одышки и подбирают эффективную схему лечения, учитывая индивидуальные особенности каждого пациента.
Что такое отдышка у человека: симптомы
Возникновение одышки на начальных стадиях поражения сердечно-сосудистой и дыхательной систем связано с физическими нагрузками (например, когда больной поднимается вверх по лестнице). При прогрессировании патологии одышка и быстрая утомляемость появляются уже даже при незначительной нагрузке (ходьбе по ровной поверхности, завязывании шнурков и пр.), а также в состоянии покоя.
Больные воспринимают одышку довольно субъективно. Она может сопровождаться следующими симптомами:
Одышка: диагностика
Диагностика основной патологии, которая спровоцировала одышку, проводится с использованием следующих методов исследования:
Одышка: лечение
Врачи-пульмонологи центра терапии больницы Юсупова подбирают индивидуальную схему медикаментозной терапии каждому пациенту, в зависимости от заболевания, которое провоцировало появление одышки.
Реабилитологи клиники составляют план физических тренировок и легочной реабилитации, позволяющих повысить переносимость пациентом физических нагрузок, назначают выполнение дыхательной гимнастики с использованием различных методов (диафрагмального дыхания, надувания шариков, выдувания воздуха через трубочку и пр.), тренирующих дыхательные мышцы.
В тяжелых случаях применяется искусственная вентиляция легких.
Одышка сопутствует патологиям различных органов и систем человеческого организма. Поэтому каждый отдельный случай требует специфической терапии, направленной, прежде всего, на устранение основного заболевания, провоцирующего одышку.
Как лечить одышку, вызванную сердечно-сосудистыми заболеваниями?
Пациентам с одышкой, связанной с сердечно-сосудистыми заболеваниями, назначается терапия, целями которой являются:
Эффективно применение нитратов, гликозидов, препаратов мочегонного действия. Пациентам с сердечной недостаточностью рекомендуется всегда иметь в наличии нитроглицерин, способствующий моментальному расширению сосудов сердечной мышцы.
Для восполнения недостатка кислорода в крови применяется оксигенотерапия.
Как избавиться от одышки: первая помощь
Оказание первой помощи при одышке человеку, страдающему сердечным заболеванием, предполагает выполнение следующих действий:
Как вылечить отдышку, связанную с легочными заболеваниями?
При одышке, обусловленной легочными патологиями, пациентам рекомендуется обильное щелочное питье (кроме больных с отеком легких).
Для купирования бронхоспазма назначается прием селективных β2-адреномиметиков (сальбутамола, фенотерола, тербуталина, формотерола, кленбутерола, сальметерола). Для расслабления мышц бронхов эффективны блокаторы м-холинорецепторов.
Пациентам, страдающим бронхиальной астмой, назначаются ингаляции с НПВС и стероидная терапия.
Лечение одышки при бронхитах предполагает использование лекарственных средств для отделения мокроты. К ним относят:
Как избавиться от отдышки, связанной с аллергией?
Каждый человек, страдающий аллергическими заболеваниями, должен знать, что принимать при одышке этой этиологии:
В качестве дополнительной терапии при одышке, обусловленной аллергией, можно применять средства народной медицины: отвары растений, оказывающие отхаркивающее действие (из подорожника, сосновых почек, мать-и-мачехи), а также горячие ванны для ног.
Как бороться с отдышкой психогенной природы?
Одышка довольно часто сопровождает психические расстройства – меланхолию, паническую атаку, депрессию. Пациентам, страдающим данными состояниями, назначают прием успокоительных препаратов, антидепрессантов и транквилизаторов. Эффективно также применение лечебного гипноза. Лечение назначается исключительно врачом – психотерапевтом.
Одышка, особенно в состоянии покоя, является тревожным симптомом, которым зачастую проявляются довольно серьезные патологии, которые требуют немедленного обследования и безотлагательной медицинской помощи. Поэтому при появлении подобного дыхательного нарушения необходимо срочно посетить лечащего врача. Записаться на прием к терапевту, пульмонологу больницы Юсупова можно по телефону, указанному на сайте клиники.
Аллергический бронхит
Симптомы и лечение аллергического бронхита у взрослых
Аллергический бронхит у взрослых и детей развивается в результате контакта с аллергеном, который, попав в организм, провоцирует неадекватный иммунный ответ защитной системы. Под воздействием раздражающего фактора возбуждаются нервные окончания, расширяются кровеносные ткани, сокращаются мышцы, что сопровождается сильным, сухим кашлем, обильным слезотечением, нарушением общего самочувствия.
Чтобы лечение аллергического бронхита у детей и взрослых было эффективным, а болезнь не рецидивировала, сначала необходимо определить источник раздражения. Для этого нужно обратиться к врачу-аллергологу, который, основываясь на результаты комплексного диагностического обследования, определит аллерген, назначит лечение и специальную диету. Полностью избавиться от заболевания не удастся, поэтому при наличии предрасполагающих факторов бронхит аллергической природы будет обостряться.
Предрасполагающие факторы
Аллергический бронхит, симптомы которого у взрослых и детей практически идентичны, как правило, протекает по определенной схеме. Проникновения в организм чужеродного белка-аллергена провоцирует неадекватный иммунный ответ, который проявляется обильным слезотечением, чиханием, кашлем. Если раздражитель не будет своевременно исключен, а симптоматика прогрессировать, включается резервная защита, сопровождающаяся гиперспазмом бронхиального дерева и отека реснитчатой слизистой, которая выстилает внутренние органы дыхания.
В результате постоянного раздражения легочная ткань начинает продуцировать густую слизь, которая постепенно скапливается в альвеолах и становится источником бактериальной инфекции. Застой и инфицирование слизи в бронхах является основной причиной развития аллергического бронхита.
Если у человека сильный иммунитет и крепкое здоровье, инфицирование тканей бронхов происходит редко. Защитная система быстро уничтожает инфекцию, не давая ей активно размножаться и распространяться на здоровые структуры. Но если иммунитет ослаблен, и человек склонен к аллергии, то под воздействием предрасполагающих факторов риск развития аллергического бронхита существенно возрастает.
Причины, провоцирующие развитие бронхита аллергической природы:
Долгое время иммунитет может подавлять чужеродный раздражитель, регулярно проникающий в организм, поэтому человек и не заподозрит у себя склонность к аллергии. Но в определенный момент все предрасполагающие факторы сходятся в одной точке, в результате чего начинает резко прогрессировать серьезное заболевание, с последствиями которого иногда приходится бороться всю жизнь.
Аллергический бронхит
Аллергический бронхит — это воспаление стенок бронхов, которое возникает вследствие гиперергических иммунных реакций. Болезнь провоцируют различные аллергены: бытовые, растительные, инфекционные, продукты химического производства. Заболевание проявляется приступообразным кашлем, затруднением дыхания, явлениями дыхательной недостаточности. План диагностики включает рентгенографию грудной клетки, спирометрию, лабораторные исследования крови и мокроты. Лечение предполагает исключение контакта с аллергенами, медикаментозную терапию с применением бронходилататоров, кортикостероидов, антигистаминных препаратов.
МКБ-10
Общие сведения
Аллергический бронхит — распространенная проблема детского возраста. Заболевание обычно становится компонентом «аллергического марша» у детей, а если не проводится своевременное лечение, оно нередко трансформируется в бронхиальную астму. Поражение бронхолегочной системы с характерным обструктивным компонентом типично для дошкольников и школьников, в более раннем возрасте патология у детей встречается редко. Частота болезни постоянно увеличивается на фоне нарастающей сенсибилизации населения, что объясняет высокую актуальность проблемы и ее лечения.
Причины
Для формирования аллергического бронхита требуется провоцирующий фактор — эндогенный или экзогенный аллерген, в ответ на который у детей запускается характерная иммунная гиперергическая реакция. В раннем детском возрасте частым триггером выступают пищевые аллергены, по мере взросления ребенка на первый план выходит домашняя пыль, растительные факторы, продукты жизнедеятельности кишечных гельминтов. Все причины бронхита можно разделить на следующие группы:
Факторы риска
Помимо действия аллергенов, как непосредственной причины болезни, для развития патологии требуются предрасполагающие факторы. Более 50% детей имеют наследственную предрасположенность к атопическим заболеваниям, зачастую при детальной оценке анамнеза выявляется патологическое течение беременности и родов.
Кроме того, в последние десятилетия наметилась тенденция к росту числа аллергозов, что связано с антигенной нагрузкой на ребенка при использовании вакцин, сывороток, лекарств, повсеместным влиянием промышленных факторов, народными, а не традиционными методами лечения.
Патогенез
Развитие респираторного аллергоза протекает по первому (реагиновому) типу аллергической реакции, согласно классификации Джелла и Кумбса. Он проявляется усиленной выработкой иммуноглобулинов класса Е, а основными компонентами воспалительной реакции в стенке бронхов выступают базофилы, тучные клетки, эозинофилы. Специфической чертой такого процесса является быстрота появления симптоматики после контактного воздействия аллергенов.
В механизме формирования иммунного воспаления выделяют 3 последовательные фазы. Первая стадия — иммунологическая. Она начинается с неспецифического взаимодействия аллергена с макрофагами, в результате чего активизируется выработка специфических антител. В-лимфоциты начинают синтезировать IgE, которые циркулируют в кровотоке, оседают на тучных клетках и гладкомышечных элементах.
На втором этапе начинается патохимическая реакция. В ее развитии основную роль играют тучные клетки (базофилы), в цитоплазме которых присутствуют гранулы медиаторов. Начинается процесс дегрануляции: через 20-30 минут после взаимодействия с аллергеном выделяются медиаторы первого порядка — гистамин, триптаза, фактор хемотаксиса нейтрофилов, а спустя 2-6 часов медиаторы второго порядка — лейкотриены, тромбоксаны, простагландины.
Повреждение бронхов происходит на третьем этапе — при патофизиологической фазе иммунной реакции. Под влиянием воспалительных медиаторов развивается капилляропатия, формируются клеточные инфильтраты, возникает отечный синдром. На этой стадии у детей заметны клинические симптомы. наблюдается гиперреактивность бронхов, узость дыхательных путей, поэтому быстро нарастает обструктивный компонент.
Симптомы аллергического бронхита
Основным признаком болезни считается мучительный приступообразный кашель. Приступы с одинаковой частотой встречаются днем и ночью, могут усиливаться при повторном взаимодействии с триггером. При кашле выделяется незначительное количество вязкой слизистой или мутной мокроты. Нередко за 2-3 дня до появления кашлевых пароксизмов ребенок жалуется на першение в горле, водянистые выделения из носа.
Для поражения бронхов, протекающего с явлениями обструкции, типично свистящее дыхание. Эти звуки настолько сильно выражены, что родители замечают их даже на расстоянии. «Свист» в дыхательных путях усиливается при кашлевом приступе. Также у детей учащается дыхание до 25–30 и более за минуту, что свидетельствует о неэффективности вентиляции легких, появлении одышки, прогрессирующей гипоксии тканей.
Отличительной чертой аллергического бронхита служит умеренно выраженный интоксикационный синдром. У большинства детей температура тела нормальная или субфебрильная, из дополнительных симптомов беспокоят повышенная утомляемость, головные боли, снижение аппетита. Из-за частого мучительного кашля пациенты становятся раздражительными, ночные кашлевые приступы нарушают сон.
Помимо респираторных симптомов, могут проявляться другие признаки аллергии. Нередко образуются кожные высыпания: крупные волдыри, мелкие красные узелки, отечность и покраснение кожи. Сыпь сопровождается интенсивным кожным зудом. В случае проникновения аллергена через ЖКТ наблюдаются расстройства пищеварения: боли и спазмы в животе, тошнота, диарея.
Осложнения
При аллергическом бронхите у детей возможно развитие дыхательной недостаточности (ДН) вследствие явлений бронхообструкции. Сначала возникает компенсированный вариант, лечение которого не представляет сложностей, при отсутствии своевременной помощи ДН переходит в декомпенсированную фазу, сопровождающуюся артериальной гипоксемией, гиперкапнией. Такое состояние является одной из причин полиорганной недостаточности.
При затяжном течении аллергического бронхита отмечается негативное влияние кашля в целом на организм. Вследствие уменьшения присасывающего действия грудной клетки нарушается приток крови к сердцу, повышается артериальное давление. В сочетании с увеличенным венозным давлением появляются мелкие кровоизлияния в конъюнктиву глаз. Длительный сухой кашель приводит к неврозам, снижает качество жизни.
Аллергический бронхит у детей может возникать как первый приступ бронхиальной астмы, которая на начальном этапе, как правило, имеет стертую клиническую картину, напоминает типичную простуду. К настораживающим симптомам относят приступы непродуктивного кашля, которые сопровождаются затруднением выдоха. После окончания пароксизма беспокоят вялость, сонливость, апатичность.
Диагностика
При физикальном осмотре ребенка врачом-педиатром определяются сухие свистящие хрипы, бронховезикулярное дыхание с удлиненным выдохом (экспираторный визинг), коробочный звук при перкуссии над легкими. Выявление одышки, дыхания со «свистом» и мучительных кашлевых приступов дает возможность заподозрить аллергию в качестве этиологии бронхита. Для подтверждения диагноза и выбора лечения назначаются следующие диагностические методы:
Лечение аллергического бронхита
Немедикаментозная терапия
Для быстрого купирования острого приступа, предупреждения его рецидивов необходимо изменение образа жизни ребенка, что позволяет по максимуму ограничить контакт с провоцирующим факторами. По возможности исключаются неспецифические факторы, раздражающие бронхи: холодный воздух, запыленность помещений, резкие запахи растений и косметических средств. Родителям категорически запрещено курить при ребенке.
Учитывая высокую распространенность пищевых аллергий у детей, схема лечения обязательно включает щадящую диету. Исключаются вещества, которые могут запустить приступ. К таковым относятся консерванты с метабисульфитом и окисью серы, многие пищевые красители, глутамат натрия. Чтобы не провоцировать псевдоаллергию, рекомендуется сократить потребление продуктов, содержащих гистамин.
При лечении важна адекватная гидратация: обильное питье воды, морсов, несладкого чая. Чтобы уменьшить раздражение бронхов, в помещении поддерживают температуру 20-22 градуса, влажность на уровне 50-60%. Чтобы стимулировать отхождение мокроты из бронхиального дерева, назначается дренажный массаж, дыхательная гимнастика, лечебная физкультура.
Медикаментозное лечение
Терапия аллергического бронхита подбирается педиатром совместно с детским пульмонологом и аллергологом-иммунологом. Лечение включает местные средства для расширения просвета бронхов, уменьшения интенсивности приступов кашля, а также системные лекарства, предназначенные для купирования специфического воспаления в тканях дыхательных путях. В терапевтических целях используются:
При острой недостаточности проводится стандартный комплекс интенсивного лечения: восстановление проходимости дыхательных путей, искусственная оксигенация с введением носовых катетеров или накладыванием лицевой маски, а при тяжелом течении производится искусственная вентиляция легких. Схема лечения также включает улучшение дренажной функции бронхов: аспирацию секрета через эндобронхоскоп, ультразвуковые ингаляции, массаж грудной клетки.
Прогноз и профилактика
Комплексный подход к лечению аллергического бронхита с исключением провоцирующих факторов позволяет быстро купировать симптоматику, восстановить полноценную функцию дыхательной системы. Однако, патология нередко имеет хроническое рецидивирующее течение, может трансформироваться и проявляться в форме бронхиальной астмы, поэтому прогноз для жизни благоприятный, а для выздоровления — сомнительный.
Профилактика бронхита заключается в максимально возможном избегании аллергизирующих воздействий, своевременной терапии острых респираторных инфекций. Для повышения неспецифической резистентности организма требуется сбалансированное витаминизированное питание, укрепление иммунитета, рациональный режим двигательной активности. Для предупреждения рецидива аллергического бронхита проводится диспансерное наблюдение.