что делать чтобы не было тромбоза после ковида
Воронежский врач рассказал, кому и как после ковида проверяться на тромбоз
Хирург-флеболог Максим Быков рассказал о том, когда и у кого после ковида появляется тромбоз, по каким признакам его можно заподозрить и почему назначать себе антикоагулянты самостоятельно — смертельно опасно
Читать все комментарии
Войдите, чтобы добавить в закладки
Почему коронавирус оборачивается тромбозом?
Причин сразу несколько. Первая — вирус поражает клетки эндотелия, выстилающего сосуды изнутри. Сосудистые стенки повреждаются, а организм реагирует на это повреждение, как на любую травму — образованием тромбов. Ведь в обычных условиях это естественная защитная реакция, предотвращающая кровотечения.
Вторая причина — гипервоспаление, возникающее при коронавирусе, приводит к тому, что иммунные клетки начинают «нападать» на собственные ткани. Опять же в результате образуются сгустки крови. Наконец, ухудшает ситуацию тот факт, что тяжелобольные люди по многу часов, а иногда и дней проводят, не вставая с постели. Кровь застаивается и густеет.
Кто больше подвержен тромбообразованию?
В группе риска следующие категории:
— люди старше 60 лет;
— ведущие малоподвижный образ жизни;
— женщины, принимающие противозачаточные препараты, особенно по многу лет;
—те, кто имеет склонность к тромбообразованию, в частности тромбофилию;
— лица, которые уже перенесли инфаркт, инсульт, тромбоэмболию лёгкого — то есть состояния, связанные с тромбозом.
Среди лиц до 60 лет тромбообразованию больше подвержены мужчины. Это объясняется тем, что у женщин кровь регулярно обновляется во время менструаций.
Можно ли распознать у себя тромбоз?
Примерно в 80% случаев тромбоз возникает в ногах. Поэтом особое внимание надо обратить на следующие симптомы:
— сильный, не спадающий отёк нижней конечности или её части;
— боли или зуд на определённом участке ноги;
— бледная кожа или, наоборот, покрасневший и горячий участок на голени или бедре;
Отметим, что иногда тромбоз до поры до времени вообще никак себя не проявляет — и в этом его коварство.
Я заболел ковидом, надо ли мне принимать антикоагулянты?
— Тем, кто попадает в больницу, практически в ста процентах случаев назначают такие препараты. Кстати, части пациентов антикоагулянты не помогают, они лишь очень сильно разжижают кровь, и врачам очень сложно их лечить. Также лекарства, разжижающие кровь, доктор может назначить и тем, кто болеет коронавирусом на дому в лёгкой форме. Без назначения доктора я бы ни в коем случае не рекомендовал принимать эти препараты даже людям из групп риска!
Дело в том, что их бесконтрольный приём может вызвать кровотечения, причём как наружные (из носа, к примеру), так и внутренние, самые опасные. И не всегда человека в этом случае можно спасти. Пациентов, которые сами себе прописали антикоагулянты в больших дозах я «узнаю» по многочисленным синякам на теле — это тоже последствия самолечения. Могу сказать: если пациент не относится к группам риска и болеет коронавирусом в лёгкой форме, чаще всего ему антикоагулянты просто не нужны!
Нужно ли обследоваться на тромбоз после коронавируса?
Чем смертельно опасен тромбоз, какие меры профилактики предпринять больным коронавирусом, чтобы не допустить образования тромбов, возникает ли эта патология у детей и какое главное заблуждение связано с антикоагулянтами — читайте в «МОЁ! Плюс».
Тромбозы при короновирусе
Используйте навигацию по текущей странице

Почему развивается тромбоз в организме людей с коронавирусом?
Последние данные из Европы показывают, что у 30-70% пациентов с коронавирусом, поступающих в отделения интенсивной терапии (ОИТ) выявляются тромбы в глубоких венах ног или в лёгких. Вирус вызывает повреждение стенки сосудов, что запускает процесс тромбообразования, который в норме защищает человека от кровотечения. При ковиде поражение эндотелия приводит к активации системы комплимента, повышение активности иммунной системы, которая атакует собственные клетки организма.
Примерно у каждого четвёртого пациента с коронавирусом, поступившего в отделение интенсивной терапии, развиваются признаки тромбоэмболии лёгочной артерии. Постельный режим сам по себе повышает риск тромбоза нижних конечностей при коронавирусе. Частота тромбоза намного выше, чем мы обычно наблюдаем у пациентов, нуждающихся в госпитализации по другим причинам, отличным от COVID-19.
Экспертные аппараты и Лучшие специалисты
Повышенный риск инсульта
Пациенты, поступающие в больницу с COVID-19, также более подвержены инсульту по сравнению с неинфицированным населением. Вероятность инсульта обычно связана с возрастом, а также с другими факторами риска, такими как высокое кровяное давление, повышенный уровень холестерина или курение. Однако выявлена более высокая частота инсультов у пациентов с COVID-19 у людей в возрасте до 50 лет, без других факторов риска инсульта. У пожилых людей, принимающих лекарства против тромбов снижаются риски сосудистых катастроф при Covid-19.
Низкий уровень кислорода
COVID-19 также связан со сгустками крови в крошечных кровеносных сосудах, которые важны для переноса кислорода в органах. В отчётах о вскрытии обнаружены элементы SARS-CoV-2, вируса, вызывающего COVID-19, в клетках, выстилающих эти небольшие кровеносные сосуды в лёгких, почках и кишечнике.
Это может привести к образованию крошечных сгустков крови в этих мелких кровеносных сосудах, которые нарушают нормальный кровоток и способность крови доставлять кислород к этим органам. Важно отметить, что эти небольшие сгустки крови могут нарушить нормальную функцию лёгких. Это может объяснить, почему у пациентов с тяжёлой формой COVID-19 может быть очень низкий уровень кислорода.
Как лечить и диагностировать тромбы
Когда пациенты поступают в больницу из-за ковида, обычной практикой является введение низких доз антитромботических препаратов для предотвращения образования тромбов. С 2020 года проводятся испытания, чтобы уточнить схемы назначения этих препаратов для максимального эффекта. Диагностика этих тромбов у пациентов с COVID-19 также может быть особенно сложной задачей.
Симптомы обострения лёгочной инфекции, связанной с вирусом, могут быть неотличимы от симптомов тромбоэмболии лёгочной артерии. Симптомы тромбоза глубоких вен после коронавируса неотличимы от классических:
Основные лабораторные признаки тромбоза при коронавирусе включают изменения коагулограммы. Проблема, связанная с COVID-19, заключается в том, что вирус может влиять на лабораторные тесты, которые также могут использоваться для диагностики венозных сгустков крови. У некоторых пациентов это означает, что тест на D-димер возможно не помогает диагностировать тромбы и вовремя начать их лечить.
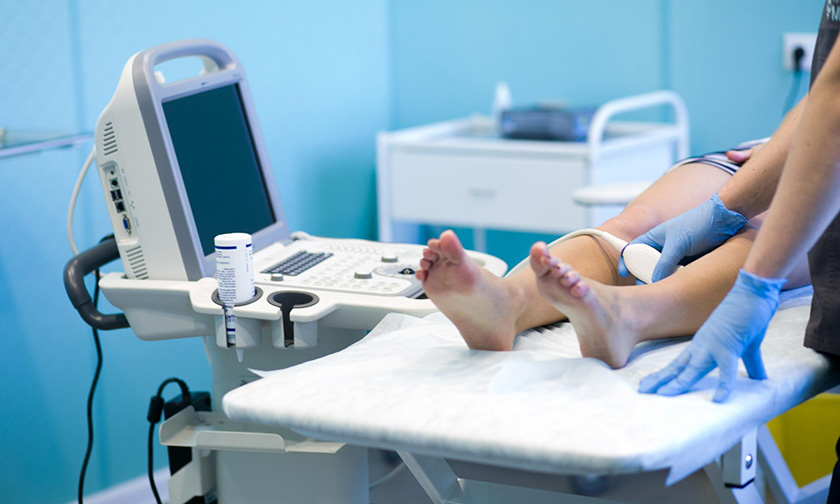
Каждому пациенту с диагностированной коронавирусной инфекцией необходимо проводить исследование вен нижних конечностей. Обычно для этой цели достаточно ультразвуковой диагностики. Важно понимать, что тромбы могут возникать и в отдалённом периоде после заболевания, поэтому стандартом должна быть ультразвуковая диагностика вен ежемесячно на протяжении полугода после перенесённого ковида. Точный диагноз тромбоза, как осложнения коронавируса может поставить флеболог с помощью УЗИ диагностики. Назначение лекарственных средств против тромбозов позволит предотвратить тяжёлые осложнения.
Почему COVID-19 вызывает свёртывание крови?
Одна из теорий заключается в том, что повышенная скорость образования тромбов при ковиде — это просто отражение общего недомогания и неподвижности. Однако текущие данные показывают, что риск образования тромбов и тромбоэмболии у пациентов с ковидом значительно выше, чем у пациентов, госпитализированных в стационар и в отделения интенсивной терапии.
Предварительные исследования показывают, что обычно используемый гепарин для профилактики тромбоза при коронавирусе, может оказывать противовирусное действие, связываясь с SARS-CoV-2 и подавляя ключевой белок, который нужно использовать вирусу для закрепления на клетках.
Что мы знаем точно, так это то, что осложнения со свёртыванием крови быстро становятся серьёзной угрозой COVID-19. В этой области нам ещё многое предстоит узнать о вирусе, о том, как он влияет на свёртываемость крови, и проверить данные о лучших вариантах профилактики и лечения этих тромбов.
Двойной удар
Сгустки крови, желеобразные сгустки клеток и белков, являются механизмом организма для остановки кровотечения. Тромбы образуются в сосудах в ответ на повреждение внутренней стенки. Некоторые исследователи рассматривают свёртывание крови как ключевую особенность COVID-19.
Воздействие вируса на иммунную систему также может проявляться повышенной свёртываемостью крови. У некоторых людей COVID-19 побуждает иммунные клетки высвобождать поток химических сигналов, усиливающих воспаление, которое связано с коагуляцией и свёртыванием крови различными путями. И вирус, похоже, активирует систему комплемента, защитный механизм, который вызывает свёртывание крови и повышает риск тромбоза при коронавирусе.
Как избежать тромбоза лёгких при коронавирусе?
Похоже, что также важно учитывать стадию течения болезни и место обследования пациента: обычная палата или отделение интенсивной терапии (ОИТ). Оба этих фактора будут влиять на количество антикоагулянтов, которое может получить пациент, что, в свою очередь, может повлиять на последующий тромбоз. Большинство исследований относится к тромбоэмболии лёгочной артерии (ТЭЛА), тогда как есть убедительные доказательства того, что большая часть этого может быть тромбозом лёгочной артерии « in situ». Высокая частота тромбоза лёгких при COVID-19, вероятно, обусловлена слиянием трёх процессов:
интенсивного эндотелиального воспаления, описанного выше, приводящего к тромбозу « in situ », включая тромбоз микрососудов;
уменьшение лёгочного кровотока в ответ на паренхиматозный процесс проявляется низкой скоростью движения крови в сосудах;
классический переход тромбоза глубоких вен в тромбоэмболию лёгочной артерии.
Срочно необходимо проверить результаты текущих испытаний для дальнейшего информирования клинической практики об использовании антикоагулянтов. Сюда входят как пациенты, госпитализированные в отделения интенсивной терапии, так и пациенты из группы риска, находящиеся в палате общего профиля.
Для пациентов, не нуждающихся интенсивной терапии важно решить: каковы поводы для более интенсивной антикоагуляции там, где визуализация недоступна? Можно ли назначать антикоагулянты, используя только анализ на D-димер, и какие пороговые значения следует использовать для точки отсчёта?
Антикоагулянтные препараты
Выбор антикоагулянта, который будет вам назначен, основан на различных факторах: функции почек, массе тела и других принимаемых вами лекарствах. Профилактика тромбозов при ковиде должна проводится с первого дня после установления диагноза и продолжаться не менее месяца после прекращения всех симптомов перенесённого заболевания. Стоит иметь в виду, что некоторые антитромботические препараты получены из животных (свиного происхождения). Существуют таблетированные и инъекционные формы лекарственных препаратов, которые выбирает врач.
Назначаемые схемы
Как долго нужно пить антикоагулянты?
Вам будет предоставлена подробная информация о том, как долго вам следует принимать антикоагулянтные препараты, а также инструкции на этикетке лекарства и больничной документации. Обычно срок антитромботической профилактики не менее месяца после исчезновения всех клинических проявлений. Перед окончанием профилактического курса необходимо провериться на УЗИ и определить необходимость его продолжения. Такой подход позволит предотвратить развитие поздних тромботических осложнений в виде постэмболической пневмонии и массивной ТЭЛА. В информационном поле постоянно появляются случаи преждевременной смерти от тромбоэмболии через несколько месяцев после перенесённой коронавирусной пневмонии. Важно, чтобы вы пили лекарства в течение рекомендованного времени и завершили курс.
Что делать, если вы пропустите приём?
Если вы пропустили приём и вспомнили об этом в тот же день, примите пропущенную дозу, как только вспомните, в этот день. Примите следующую дозу на следующий день и продолжайте принимать один раз в день. Не принимайте двойную дозу, чтобы восполнить пропущенную дозу. При любых подозрениях на тромбоз необходимо провериться флеболога, чтобы определить возможные тромбы.
phlebolog.pro
флеболог Дробязго С.В.
г. Москва, Большой Головин переулок, 4. Клиника КСТ
запись на прием: +7 (495) 114-51-51
Тромбозы и коронавирус. Тревожные симптомы, лечение и профилактика.
запись на прием: +7 495 607 0557
г. Москва, клиника КСТ
Коронавирусная инфекция или Ковид-19 является мощным фактором провоцирующим тромбозы, причем как венозные так и артериальные. Последние проявляются такими острыми заболеваниям как инфаркт, инсульт, острая ишемия верхних или нижних конечностей. Механизмы нарушения свертываемости при коронавирусе хорошо известны и не являются чем-то новым для медиков:
Есть и особенности тромбозов при КОВИД-19. Вирусная коагулопатия возникает несмотря на профилактические меры, повышает смертность, более вероятна у пациентов в тяжелом состоянии, находящихся в интенсивной терапии, но встречается и при легких формах, а также у выздоравливающих и уже выздоровевших лиц.
Частота венозных тромбозов составляет
ТЭЛА при коронавирусе имеет свои особенности. При обычной ТЭЛА тромбы образуются сначала в глубоких венах нижних конечностей, а затем нарастают или отрываются, попадая уже в легкие. При коронавирусе тромбы могут сразу образовываться в легких ( тромбоз легочных вен ), закупоривая мелкие и средние сосуды, что приводит к отмиранию ( некрозу ) тканей легких. Такой тип поражения микрососудов очень характерен для коронавирусной инфекции, что влечет за собой массивное поражение альвеол легких.
Помимо венозных тромбозов, COVID-19 вызывает также тромбозы артерий сердца (коронарные артерии) и головного мозга что приводит к инфаркту и инсульту.
— 4 или больше баллов по шкале IMPROVE
— 2 или 3 балла по шкале IMPROVE плюс повышение D-димера >500 ng/ml
В этом случае прием 10 мг Ксарелто в течение 35 дней уменьшает риск тромбозов в том числе и внезапной кардиальной смерти на 50%.
Онлайн калькулятор IMPROVE, подсчитать ваши баллы по шкале оценки риска тромбозов можно >>здесь
В плане диагностики и прогноза очень важно определение биомаркеров воспаления, нарушения свертываемости, активации тромбоцитов. Среди них ключевым биомаркером является D-димер.
В настоящее время появились обновленные рекомендации по профилактике и лечению тромбозов, адаптированные под пациентов с КОВИД-19. В этой статье речь пойдет именно об этих нововведениях.
Венозный тромбоз, тромбоэмболия легочной артерии
Тромбоэмболические осложнения при COVID-19 имеют свою специфику. Для обычной тромбоэмболии характерно первичное образование тромбов в глубоких венах нижних конечностей, которые затем могут отрываться и с током крови попадать легочную артерию.
При коронавирусной инфекции, правильнее говорить о тромбозе легочной артерии. То есть тромбы образуются сразу в мелких сосудах легких, то есть in-situ, с последующим перекрытием более крупных артерий, инфарктом (отмиранием) ткани легких.
Данные вскрытий подтверждают гораздо большее повреждение микрокапилляров альвеол (по крайней мере в 9 раз) чем при вирусе гриппа.
При таком поражении в организме гораздо быстрее развивается кислородное голодание (гипоксия), в условиях которого стандартные профилактические дозировки антикоагулянтов оказываются малоэффективны.
Другие системные тромбозы.
Это еще одна особенность коронавирусной инфекции. Несмотря на лечебные дозировки антикоагулянтов,
Патологоанатомические данные демонстрируют, что тромбозы возникают и во многих других органах, порой, несмотря на полную антикоагулянтную терапию и независимо от времени сколько времени прошло от начала заболевания. В легких, сердце и почки
находят тромбы, богатые мегакариоцитами и тромбоцитами.
В недавнем обзоре 16 исследований (43) было в очередной раз показано что D-димер является важнейшим диагностическим и прогностическим критерием. Его значительное повышение говорит о повышенном риске осложнений. Поэтому рекомендуется определение D-димера и его последующий мониторинг. Лечение антикоагулянтами позволяет снизить смертность от коронавируса.
Тромбоэмболия или микротромбозы?
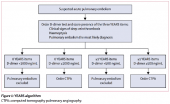
Клинические критерии играют первостепенную роль при постановке диагноза венозного тромбоза, уровень D-димера также является важным диагностическим маркером. Предпочтительными визуализационными методами обследования является мультиспиральная компьютерная томография с контрастированием (МСКТ) и дуплексное сканирование (ДС) вен нижних конечностей с компрессионными пробами. Важно использовать алгоритм YEARS, который позволяет исключить ТЭЛА или подтвердить этот диагноз данными МСКТ.
Другие маркеры также позволяют судить о степени активации тромбоцитов и системном воспалении в организме, что позволяет составить более верный прогноз, D-димер, однако, остается наиболее значимым критерием.
Маркеры тромбоза при COVID-19
D-димер (наиболее значимый маркер)
Средний объем тромбоцитов
По данным одного исследования уровень D-димера меньше 6494 ng/mL позволяет исключить венозный тромбоз, делая ненужным проведение дуплексного сканирования вен [43].
Однако в другом исследовании D-димер более 2500 нг/мл в начале заболевания ассоциировался с повышенным риском коагулопатий (OR для тромбозов 6.79, для кровотечений 3.56), критического состояния и смерти.
Спонтанное повышение Протромбинового времени > 3 с или АЧТВ > 5 с является независимым предиктором тромбоза.
Международные рекомендации по профилактике и лечению тромбозов у пациентов с КОВИД-19 (Global COVID-19 Thrombosis Collaborative Group) .
Схожие рекомендации приняты в США, лечение рекомендуется начинать в парентеральных антикоагулянтов с последующим переходом на ПОАК, в частности, апиксабан или ривароксабан/дабигатран. При подтвержденном проксимальной венозном тромбозе или ТЭЛА антикоагулянты назначают минимум на 3 месяца.
Согласно немецким рекомендациям, всем госпитализированным пациентам проводится тромбопрофилактика и выполняется МСКТ легких. Основываясь на уровне D-димера применяют алгоритм YEARS и проводят МСКТ с контрастированием по показаниям. При уровне D-димера 1000-2000 нг/мл проводят тромбопрофилактику, если D-димер возрастает до 2000-4000 нг/мл выполняют УЗДС вен и МСКТ с контрастированием.
При лечении тромбоза регулярно контролируется D-димер, фибриноген, количество тромбоцитов, ЛДГ, креатинин и АЛТ (ежедневно или как минимум 2-3 раза в неделю).
Может ли после прививки от ковида появиться тромбоз. Объясняет врач-флеболог
Чем опасен тромбоз
— Тромбоз — это заболевание, при котором формируются сгустки крови (тромбы), которые могут полностью или частично закупорить сосуд.
Тромбоз бывает артериальный и венозный. Чаще у людей возникает именно венозный тромбоз, который в свою очередь подразделяется на тромбоз глубоких вен и поверхностных вен.
— Чем опасен тромбоз?
— Зависит от степени поражения вен. Чем больше сосудов вовлечено, тем болезнь опаснее и в ряде случаев может привести к инвалидности или смерти.
Это связано с тем, что тромб может оторваться и закупорить легочную артерию (если не принять быстрые, в течение нескольких минут меры, пациент может погибнуть).
Если вовлечены мелкие артерии, то может возникнуть частичное омертвение какого-то участка легкого и развиться пневмония.
Тромбоэмболия — острая закупорка кровеносного сосуда тромбом, оторвавшимся от места своего образования, в результате чего кровоток в сосуде прекращается.
По статистике, 51% тромбов глубоких вен попадают в легочную сосудистую систему, что приводит к тромбоэмболии легочной артерии (ТЭЛА). Смертность при ТЭЛА достигает 30%.
— Есть какие-то анализы, которые диагностируют склонность к тромбозу?
— Как таковых анализов, которые могут дать четкий ответ о склонности к тромбозу, нет.
Тромбозы могут возникать в связи с наследственной генетической предрасположенностью. Это так называемая генетически обусловленная тромбофилия — изменение на генном уровне. Мутация генов повышает риск тромбообразования. В зависимости от того, какие гены повреждены, какая это мутация — по гетерозиготному типу либо по гомозиготному — шансы на тромбоз могут увеличиться.
Но это не говорит о том, что каждому пациенту надо проводить этот генетический скрининг. Такой анализ назначают тем пациентам, у которых тромбоз возник на фоне полного здоровья, без каких-либо видимых причин, чтобы выявить, может ли это быть связано со сбоем на генетическом уровне.
Быстрых скрининговых анализов, которые можно делать всем подряд, чтобы определить склонность к тромбозам, не существует.
Кто находится в зоне риска
— Повышенный уровень тромбоцитов в крови может свидетельствовать о тромбозе?
— Сам по себе повышенный уровень тромбоцитов не говорит о тромбозе. На тромбообразование указывают сразу несколько факторов, но одно только повышение тромбоцитов не говорит о том, что у человека тромбоз.
Если уровень тромбоцитов повышен значительно, то это свидетельствует о какой-то гематологической проблеме и надо искать ее причину.
— Наличие каких-то заболеваний увеличивает риск тромбоза?
В первую очередь, это онкологический процесс.
Также очень высокая склонность к тромбообразованию начинается при неконтролируемых хронических заболеваниях, таких как сахарный диабет, сердечные патологии, гипертония. Неконтролируемые — это когда пациент не лечит эти заболевания.
Очень серьезный фактор, который может способствовать тромбообразованию, — это ожирение.
Также в зоне риска те, кто из-за травм вынужден провести длительное время неподвижно.
Риск тромбоза у пациента с варикозом выше, чем у пациентов без варикоза.
Ковид, тромбозы и антикоагулянты
— Есть связь между COVID-19 и тромбозом?
— Вероятность развития тромбозов повышается у пациентов, которые переносят COVID-19 в тяжелой или среднетяжелой форме.
— Тем, кто болеет коронавирусом, показано пить антикоагулянты?
— При COVID-19 прием антикоагулянтов обязательно показан только при тяжелых формах, когда человек прикован к постели и находится на ИВЛ.
Для пациентов, переносящих болезнь в среднетяжелой форме, нужно решать индивидуально, с учетом других рисков — возраста, наличия хронических заболеваний.
Тем, кто болеет в легкой форме, прием антикоагулянтов чаще всего не нужен, так как пациент находится в движении, остается достаточно активным. Но если у человека имеются хронические заболевания, тем более в стадии обострения, то лечащий врач должен решать в индивидуальном порядке, нужно ли подключение антикоагулянтов.
Антикоагулянты — лекарственные препараты, снижающие активность свертывающей системы крови и препятствующие чрезмерному образованию тромбов.
— После перенесенного ковида нужно принимать антикоагулянты?
— После пролеченной коронавирусной инфекции все зависит от того, как быстро человек восстанавливается.
После тяжелой формы болезни, когда восстановление идет трудно, возможно проведение антикоагулянтной терапии до полной реабилитации — того момента, когда человек становится активным, все его хронические заболевания перешли в форму ремиссии и находятся под контролем.
После ковида в легкой форме прием антикоагулянтов человеку без хронических заболеваний не нужен.
Вакцинация и образование тромбов
— Есть ли связь между вакцинацией от COVID-19 и возникновением тромбоза?
— Данных о том, что вакцинация от коронавируса провоцирует у здоровых людей развитие тромбозов, нет.
Для людей, у которых уже есть проблемы с венами, риск тромбообразования после вакцинации может быть, но он крайне низок. При корректной терапии под контролем врача таким пациентам можно и нужно вакцинироваться.
— Нужно ли в целях профилактики перед вакцинацией начинать пить антикоагулянты?
Здоровому человеку перед прививкой от COVID-19 или на фоне вакцинации нет никакой необходимости принимать антикоагулянты.
Те, кто имеет заболевания сердца и другие болезни, требующие постоянного приема антикоагулянтов, должны продолжать их принимать без каких-то изменений, в соответствии с назначениями врача.
— Как снизить риски появления тромбоза?
— Профилактика должна строиться от тех факторов риска, которые мы назвали.
Если есть ожирение, надо обязательно сбрасывать лишний вес, если есть хронические заболевания (гипертония, сахарный диабет), которые пациент перестал контролировать по какой-то причине, надо обратиться к специалисту, чтобы подобрать корректное лечение и взять болезнь под контроль. Также нужно стараться избегать травм, например, переломов.
Если есть проблемы с венами, в том числе варикозная болезнь, ее обязательно вовремя лечить, обращаться к врачу, чтобы от нее избавиться.
Также очень важно быть достаточно активным человеком, больше ходить. Лучшая профилактика тромбообразования — это ходьба, движение. Когда человек обездвижен, риск тромбозов у него повышается.